Среди сочленений стопы наиболее часто именно плюснефаланговый сустав (ПФС) подвергается деформации. Особенно это касается женщин, у которых данная патология встречается гораздо чаще, нежели у мужчин. Если своевременно не лечить артроз плюснефалангового сустава, то ходьба начинает сопровождаться дискомфортными ощущениями в стопе, становится болезненной, что делает иногда просто невозможным перемещение человека на значительные расстояния.
Плюснефаланговый сустав большого пальца правой или левой конечности начинает причинять дискомфорт вследствие таких заболеваний, как деформирующий остеоартроз (ДОА), артрозо-артрит первой, второй, третьей, четвертой степени, подагра. Причем первые два заболевания встречаются гораздо чаще.
Способствуют появлению и прогрессированию патологических изменений в данном сочленении следующие факторы:
- женский пол;
- избыточный вес;
- частое ношение узкой и неудобной обуви;
- длительное пребывание на высоких каблуках.
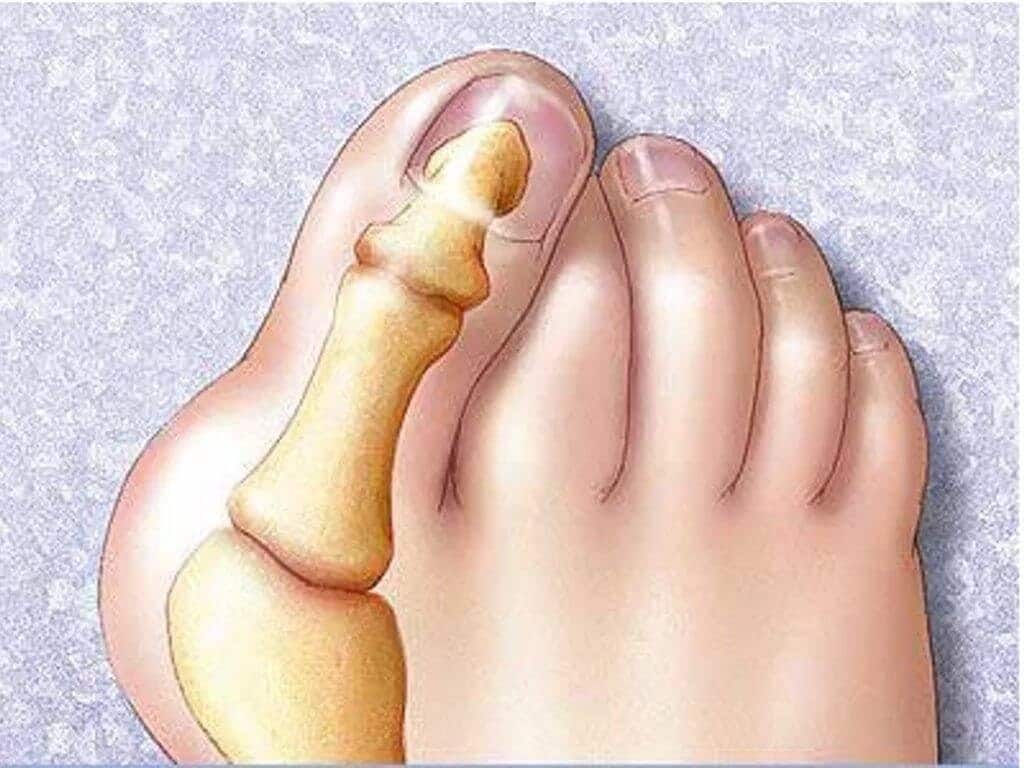
В результате действия этих факторов происходит более быстрый износ суставных поверхностей хряща, разрастание соединительной ткани в суставе и около него, искривление плюсневых костей первого пальца (появляется так называемая большая косточка).
Лечение заболеваний ПФС комплексное, имеет следующие направления:
- устранение причины возникновения патологии;
- предотвращение прогрессирования и возникновения новых патологических изменений в суставе;
- облегчение самочувствия ввиду уменьшения таких симптомов, как боль, ощущение дискомфорта при ходьбе.
Кроме этого, терапия будет различной во время обострения заболевания и в период его затишья (ремиссии).
Существуют следующие направления лечения артроза или артрита ПФС ног:
- Нормализация массы тела. Чем больше нагрузка на сустав, тем интенсивнее в нем происходят патологические изменения. Также верно и обратное: чем меньше нагрузка на плюснефаланговые сочленения, тем быстрее удается снять воспалительные явления и предотвратить прогрессирование болезни.
- Медикаментозное лечение. Широко используются гормональные и негормональные противовоспалительные средства в виде инъекций, таблеток, а также мазей, гелей и кремов для местного применения. Кроме этого, назначаются препараты, укрепляющие и восстанавливающие хрящ (хондропротекторы). Необходим также прием лекарств, улучшающих местное кровообращение.
- Физиотерапевтические процедуры. Во время обострения показаны виды физиотерапии, которые способствуют проникновению лекарственного средства внутрь ПФС или обладают болеутоляющим эффектом, например, электрофорез с растворами анальгетиков и противовоспалительных препаратов. По мере стихания воспаления назначаются процедуры, улучшающие кровообращение, трофику тканей и ускоряющие восстановление хрящей.
- Лечебная гимнастика, массаж. Показаны преимущественно в период ремиссии. Основной задачей данного вида лечения является разработка сустава, возвращение ему физиологической подвижности, профилактика дальнейшей дегенерации суставных структур. Также важно применение специальных лонгет, фиксирующих большой палец в нужном положении, и ношение ортопедической обуви.
В случае отсутствия положительного эффекта от консервативной терапии, прибегают к «вправлению косточки» хирургическим путем, а также эндопротезированию.
Представляет собой дегенеративное воспаление ПФС, которое впоследствии приводит к разрушению суставных структур, а также воспалению окружающих тканей.
Типичными признаками болезни являются следующие:
- отечность, болезненность «косточки»;
- кожа над суставом кажется более горячей на ощупь;
- при движениях в ПФС возникает или усиливается боль;
- при ходьбе человек пытается щадить сустав, поэтому начинает прихрамывать на больную ногу.
При первой степени артроза боль появляется периодически, провоцируется длительной ходьбой.
При второй степени боль в ПФС более интенсивная, возникает при умеренных нагрузках. Головка плюсневой кости утолщается, некоторые движения в суставе становятся ограниченными, сопровождаются выраженной болью.
Третья степень характеризуется отчетливой деформацией «косточки», палец «уходит в сторону», его движения практически полностью ограничены, появляются мозоли под фалангой большого пальца. Боли возникают не только при нагрузке, они сохраняются и в покое.
Используются следующие медикаментозные препараты:
- Нестероидные противовоспалительные средства – Индометацин, Ибупрофен, Пироксикам, Кетанол, Диклофенак, Мовалис.
- Внутрисуставное введение медикаментов – Дипроспан, Гидрокортизон, Кеналог, препараты гиалуроновой кислоты.
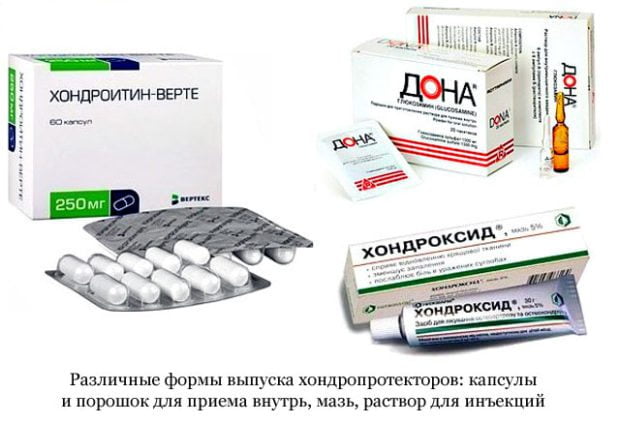
- Хондропротекторы – Дона, Артра, Алфлутоп, Румалон и пр.
Эффективно применение следующих физиотерапевтических процедур:
- магнито-, УВЧ-терапия;
- электро-, фонофорез;
- лазеротерапия.
ДОА и артрозо-артрит большого пальца являются похожими заболеваниями по этиологии и патогенезу. Поэтому их симптоматика и лечение практически одинаковы. Однако при деформирующем остеоартрозе на первый план будут выступать не воспалительные явления, а процессы разрушения и деформации суставных поверхностей хряща, сопровождающиеся частичной потерей функции ПФС.
Поэтому в лечении, помимо вышеописанных физиотерапевтических процедур и медикаментозной терапии, большое внимание уделяется подбору удобной обуви. Также необходимо исключить физические перегрузки, которые могут усугубить повреждение сочленения.
Обувь должна быть свободной, иметь толстую подошву и невысокий устойчивый каблук. В случае необходимости показано ношение ортопедических стелек. В конце дня для расслабления уставших стоп показаны теплые ножные ванны и хождение босиком по гальке.
В случае деформирующего остеоартроза противопоказаны следующие физические нагрузки:
- аэробика;
- подвижные танцы;
- бег;
- ходьба на лыжах;
- футбол.
Для снижения веса и уменьшения нагрузки на суставы стопы показаны занятия на велотренажере, конный спорт, плавание.
Плюснефаланговые суставы относятся к тем сочленениям организма, которые испытывают максимальную нагрузку. Это связано с тем, что именно на них приходится максимальное давление во время ходьбы и обычной физической деятельности, когда человек находится в положении стоя. Узкая обувь, избыточный вес и прочие факторы приводят к тому, что артроз плюснефалангового сустава является наиболее распространенным заболеванием, особенно у женщин. Лечение этого недуга комплексное и длительное.
источник
Первый плюснефаланговый сустав – это достаточно крупное сочленение, обеспечивающее подвижность большого пальца. Этот сустав ежедневно выдерживает колоссальные нагрузки, так как большой палец играет ведущую роль в движении стопы при ходьбе. Артрит плюснефалангового сустава – это распространенное воспалительное заболевание, встречающееся преимущественно у женщин. Патология характеризуется отеком и болевым синдромом и приводит к нарушениям походки.
Расположение плюснефалангового сустава
Плюснефаланговые суставы соединяют кость стопы с фалангами пальцев. Они амортизируют удары стопы о землю при ходьбе, беге или прыжках, тем самым принимая непосредственное участие в движении. Артриты плюснефаланговых суставов – распространенная патология, которую могут вызвать различные причины. По статистике, с таким заболеванием чаще сталкиваются женщины.
Воспаление плюснефалангового сустава быстро приводит к его деформации из-за особенностей расположения сочленения, поэтому требует своевременного выявления и адекватной медикаментозной терапии.
Неудобная обувь – одна из причин артрита
Одна из распространенных причин развития артрита плюснефалангового сустава стопы – это изнашиваемость сочленения и хрящевой ткани. Это связано с тем, что стопы ежедневно на протяжении всей жизни человека подвергаются огромным нагрузкам. Как правило, с естественным старением суставов сталкиваются люди старше 50 лет.
Среди прочих причин развития болезни:
- ношение слишком узкой обуви;
- травмы и повреждения сустава;
- подагра;
- солевые отложения;
- аномалии строения позвоночного столба;
- плоскостопие;
- наличие лишнего веса.
Неправильно подобранная обувь – это серьезное испытание для суставов стопы. Слишком узкие туфли приводят к компрессии 1-го плюснефалангового сустава. Из-за постоянного пережатия, в этой зоне нарушаются обменные процессы, увеличивается продукция синовиальной жидкости и развивается воспалительный процесс.
Еще одна распространенная причина развития артрита 1 плюснефалангового сустава – это ношение модельной обуви на высоком каблуке. Длительное пребывание в таких туфлях нарушает кровообращение в стопах и сопровождается неправильным распределением нагрузки на переднюю часть стопы, что вызывает боль и провоцирует развитие отека.
При беге и прыжках плюснефаланговый сустав большого пальца выполняет амортизирующую функцию. Избыточные нагрузки и интенсивные тренировки могут приводить к нарушению выработки синовиальной жидкости. В результате трение внутри сустава увеличивается и развивается воспалительный процесс.
Подагра – это нарушение обмена веществ. При этом заболевании нарушается выведение мочевой кислоты их организма. В результате соли мочевой кислоты откладываются в мелких суставах. В первую очередь страдают суставы пальцев ног, включая плюснефаланговые. Во время ходьбы солевые отложения раздражают капсулу сустава, что приводит к развитию артрита первого плюснефалангового сустава. Болезнь достаточно быстро прогрессирует, постепенно распространяясь на соседние суставы.
Воспаление в суставах ног нередко ассоциируется с другими заболевания опорно-двигательного аппарата, в первую очередь речь идет об аномалиях строения – сколиозе, кифозе, плоскостопию Эти патологии приводят к неправильному распределению веса тела при ходьбе, что увеличивает нагрузку на некоторые суставы и провоцирует их быструю изнашиваемость. На этом фоне развивается плюснефаланговый артрит и фаланговый артрозоартрит стопы – болезнь суставов, для которой характерны одновременно симптомы артрита и артроза. Это же происходит при наличии большого количества лишнего веса.
В международной классификации болезней МКБ-10 артрит плюснефалангового сустава шифруется кодом М13.1 – моноартрит неуточненный.
Выраженный отек косточки большого пальца делает любую обувь неудобной
Плюснефаланговый артрит отличается настолько характерными симптомами, что перепутать его с другими патологиями суставов практически невозможно, за исключением артроза и артрито-артроза.
Другие симптомы заболевания:
- боль в первой половине дня;
- покраснение кожи в пораженной зоне;
- уменьшение боли после нагрузки.
Артрит плюснефалангового сустава – это внезапно острый воспалительный процесс, который возникает спонтанно. Боли в суставах может предшествовать травма или ушиб передней части стопы. Как правило, отек вокруг сустава нарастает буквально на глазах, часть пальца увеличивается в объеме за считанные часы.
Артрозоартрит – еще одно распространенное заболевание плюснефалангового сустава. При этой патологии происходят дегенеративно-дистрофические изменения в хрящевой ткани стопы, из-за чего хрящ теряет эластичность. При этом к симптомам артрита присоединяются признаки артроза – хруст при нагрузке на сустав, усиление боли при нагрузках. Таким образом, болевой синдром постоянно присутствует и проходит лишь при приеме специальных препаратов.
Анализ крови и рентген сустава помогут поставить диагноз
Для постановки диагноза необходимы следующие обследования:
- анализ крови на выявление ревматоидного фактора;
- определение уровня мочевой кислоты;
- рентген сустава;
- микроскопия синовиальной жидкости.
Анализ крови на ревмопробы позволяет исключить ревматоидный артрит. Обязательно проводится дифференциальная диагностика с подагрическим артритом, для этого исследуется уровень мочевой кислоты. Повышенная концентрация этого вещества позволяет предположить подагру.
Рентген необходим для точной визуализации поражения сустава. Дополнительно может быть назначено МРТ для определения состояния хрящевой ткани. Исследование синовиальной жидкости необходимо для исключения инфекционной природы заболевания.
В первую очередь необходимо обездвижить сустав и снизить нагрузку на него. С этой целью пациенту необходимо носить специальный жесткий фиксатор. Далее в терапии артрита плюснефаланговых суставов применяется медикаментозное лечение. Основу терапии составляют нестероидные противовоспалительные средства и кортикостероиды. Эти препараты устраняют болевой синдром, уменьшают отек и купируют воспалительный процесс. Кортикостероиды вводятся в полость сустава в условиях стационара, самостоятельно делать уколы нельзя.
Лечить сочленения ног при артрите плюснефалангового сустава стопы можно и народными методами. С этой целью применяют:
- растирания настойкой сирени;
- мазь с прополисом собственного приготовления;
- мочегонные отвары и настои;
- компрессы с водочной настойкой индийского лука.
Для уменьшения отека рекомендованы мочегонные средства – настой петрушки, отвар шиповника, чай из листьев брусники. Народные методы будут эффективны, если применять их в дополнение к медикаментозному лечению и физиотерапии.
Правильный подбор повседневной обуви предотвратит появление артрита плюснефалангового сустава стопы
Так как воспаление плюснефалангового сустава во многом обусловлено особенностями нагрузки на эту стопу, от этого заболевания не застрахован ни один человек. Для профилактики артрита необходимо:
- не допускать появления лишнего веса;
- правильно подбирать повседневную обувь;
- следить за рационом;
- избегать травм большого пальца ноги.
источник
Артроз 1 плюснефалангового сустава — прогрессирующая патология, поражающая хрящевые и костные ткани. Для него характерна тугоподвижность большого пальца и всей стопы, деформация сочленения, боли, усиливающиеся при ходьбе. В отличие от артрозов другой локализации деструктивно-дегенеративные изменения гиалинового хряща часто обнаруживаются у молодых людей. Причинами заболевания становятся гипермобильность суставов, избыточные нагрузки на стопу, в том числе ношение обуви на высоком каблуке.
Для диагностирования артроза используются инструментальные методы, наиболее информативным из которых является рентгенография. Практикуется комплексный подход к терапии патологии: прием НПВП, внутрисуставные инъекции глюкокортикостероидов, иммобилизация большого пальца, проведение физиопроцедур. При неэффективности консервативного лечения пациента готовят к хирургической операции.
Базовая функция стопы — удержание тела в вертикальном положении, в том числе при передвижении. Она ежедневно подвергается статическим и динамическим нагрузкам, которые выдерживает благодаря особенностям своего строения: наличию крепкого связочно-сухожильного аппарата и здоровых суставов. Плюснефаланговый сустав образуют две анатомические структуры — головка плюсневой кости и проксимальная фаланга пальца. Он имеет форму шара, а его стабильность обеспечивают подошвенные, коллатеральные и глубокие поперечные связки.
Артроз плюснефалангового сустава часто развивается из-за какого-либо биомеханического или динамического нарушения в функционировании стопы. Малоберцовая мышца оснащена сухожилием, которое крепится к костному основанию большого пальца. Эта соединительнотканная структура служит стабилизатором при ходьбе, сохраняя подошвенное сгибание сустава. Но функциональная активность стопы может снижаться под воздействием внешних или внутренних негативных факторов — это:
- травмы — переломы, вывихи, подвывихи, разрывы сухожилий, связок, мышц;
- гипермобильность суставов, связанная с неправильным биосинтезом коллагена;
- нарушения обмена веществ, эндокринные патологии, в том числе сахарный диабет и тиреотоксикоз;
- избыточная нагрузка на плюснефаланговые суставы — ожирение, подъем тяжестей, ношение узкой обуви на высоком каблуке.
В таких условиях сустав большого пальца утрачивает стабильность в результате потери сухожилием малоберцовой мышцы точки опоры на кубовидную кость. Развивается гипермобильность, которая вскоре приводит к упору основания фаланги в головку плюсневой кости. Поверхности костей, формирующие сустав, начинают изнашиваться, а гиалиновые хрящи — необратимо разрушаться. Чтобы стабилизировать утрачиваемое равновесие при движении, в сочленении начинают разрастаться костные ткани с формированием остеофитов на головке плюсневой кости. Стопа частично выполняет функцию опоры, но тыльное сгибание первого пальца ограничивается, а его сустав поражается артрозом.
В отличие от артрита артроз не сопровождается воспалением сустава. Но сформировавшиеся костные наросты могут травмировать расположенные поблизости мягкие ткани. А это уже становится причиной развития острого воспалительного процесса. Если он поражает синовиальную оболочку, связки и сухожилия, то врачи диагностируют синовит. При остром течении патологии возникают симптомы общей интоксикации организма: повышение температуры тела, неврологические нарушения, желудочно-кишечные расстройства.
На начальной стадии плюснефалангового артроза симптоматика выражена слабо. Человек замечает, что после продолжительной ходьбы или долгого стояния на ногах в первом пальце возникает боль. Она исчезает после отдыха или прикладывания холодного компресса. Постепенно интенсивность клинических проявлений нарастает:
- боль возникает даже в состоянии покоя, мешает спокойно спать по ночам;
- к болезненным ощущениям присоединяется жжение;
- часто образуются натоптыши, сухие мозоли;
- в утренние часы фаланга отекает, отмечается скованность движений;
- большой палец искривляется, возникает вальгусная деформация стопы;
- человек начинает подворачивать стопу, отчего меняются его осанка и походка.
Самые сильные боли возникают при артрозе 2 степени. Если на этой стадии патологии обратиться к ортопеду, то от них удастся избавиться с помощью консервативных методов лечения. В дальнейшем выраженность боли снижается из-за полного или частичного сращивания суставной щели. На 4 рентгенологической стадии плюснефалангового артроза сустав становится неподвижным. Врачам остается только диагностировать анкилоз и готовить пациента к хирургической операции.
Опытной диагност заподозрит развитие плюснефалангового артроза при внешнем осмотре стопы. На патологию указывают развивающаяся вальгусная деформация, отечность большого пальца, подгибание стопы при ходьбе. Для подтверждения диагноза проводятся инструментальные исследования. На рентгенологических снимках заметны сформировавшиеся остеофиты, уменьшение размера суставной щели, обызвествленные участки. При необходимости назначается КТ или МРТ. Эти методы наиболее информативны для обнаружения поражений связок, мышц и сухожилий. Проводятся и лабораторные исследования:
- общие анализы крови и мочи, результаты которых помогут оценить общее состояние здоровья человека;
- биохимические анализы для подтверждения или исключения ревматического поражения, эндокринных расстройств, нарушений обмена веществ, в том числе подагры.
Исследование синовиальной жидкости помогает установить инфекционное происхождение воспалительного процесса. По его результатам можно определить вид болезнетворных бактерий и их чувствительность к антибактериальным препаратам.
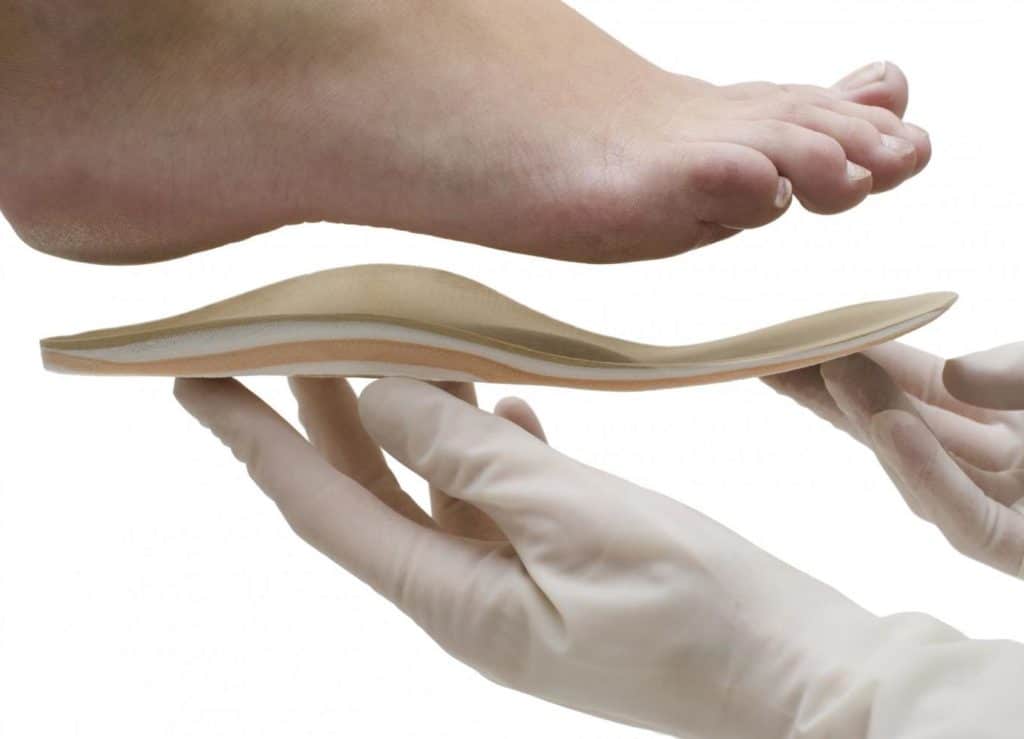
С самого начала лечения пациентам показано ношение специальных ортопедических приспособлений для обеспечения правильного анатомического положения стопы. Используются межпальцевые вкладыши, супинаторы, накладки различной жесткости, предупреждающие дальнейшую деформацию плюснефалангового сустава. Ортопедические приспособления также помогают избежать развития воспалительного процесса из-за натирания мягких тканей.
Для повышения эффективности лечения пациентам рекомендовано отказаться от вредных привычек, значительно ухудшающих кровоснабжение нижних конечностей. Необходимо изменить рацион питания: исключить из него соль, пряности и специи, фастфуд, жирные сорта мяса. А вот жидкости пить нужно не менее 2,5 л в день, но только при отсутствии патологий органов мочевыделения. Употребление большого количества жидкости способствует ускоренному выведению из суставов продуктов распада тканей, шлаков, токсичных химических соединений.
Если проведение консервативного лечения не принесло результата в течение нескольких месяцев, проводится хирургическая операция. Какой способ при этом будет использоваться, решает врач. Операция проводится с полным удалением фаланги или только иссечением костных разрастаний. В некоторых случаях сустав полностью обездвиживается в функционально выгодном положении.
Суточные, разовые дозы лекарственных средств и длительность их приема определяет ортопед или травматолог. Для устранения острых, пронизывающих болей используются глюкокортикостероиды, растворы которых вводят в суставную полость. Их комбинируют с анальгетиками и анестетиками: Лидокаином, Новокаином. Глюкокортикостероиды (Триамцинолон, Дипроспан, Дексаметазон) являются гормональными препаратами, для которых характерно гепатотоксическое, гастротоксическое, нефротоксическое действие. Поэтому их отменяют через 2-3 дня, заменяя нестероидными противовоспалительными средствами в инъекционных растворах или таблетках:
- Нимесулидом;
- Диклофенаком;
- Мелоксикамом;
- Ибупрофеном;
- Целекоксибом.
Артроз плюснефалангового сустава — хроническая патология, которую полностью вылечить пока не удается. Это означает, что при его обострениях возникает боль, снимаемая приемом НПВП. Чтобы минимизировать гастротоксическое действие этих препаратов, вместе с ними следует обязательно принимать ингибиторы протонной помпы, самым известным из которых является Омепразол.
Боли при артрозе 1 или 2 степени можно устранять мазями, кремами, гелями с НПВП. Это Фастум, Вольтарен, Артрозилен, Долгит, Найз, Кеторол, Индометацин, Артрозилен, Финалгель. Их наносят тонким слоем на фалангу и втирают массирующими движениями 2-3 раза в день. Ортопеды после купирования воспалительных процессов включают в терапевтические схемы наружные средства с согревающим, местнораздражающим и отвлекающим действием:
Их используют в небольших количествах, так как они вызывают довольно сильное жжение. Под действием тепла в пораженные костные и хрящевые ткани приливает кровь. Она насыщает все суставные структуры питательными и биологически активными веществами, предупреждая их разрушение.
При артрозах любой локализации пациентам показан прием хондропротекторов в течение нескольких месяцев или даже лет. Использование в терапии Структума, Глюкозамина, Хондроитина, Терафлекса, Доны становится отличной профилактикой рецидивов артроза. Их активные ингредиенты накапливаются в тканях, оказывая выраженное обезболивающее действие. Ортопеды постепенно снижают дозы НПВП, а затем и вовсе отменяют эти средства.
На любой стадии артроза 1 плюснефалангового сустава используется электрофорез. При проведении процедуры на большой палец накладывается повязка, пропитанная раствором лекарственного средства (НПВП, хондропротектор, группа витаминов B, анальгетик). Поверх нее врач располагает небольшую металлическую пластинку. После прохождения сквозь нее слабых разрядов электрического тока в полость сустава проникают молекулы препарата, оказывая лечебное воздействие. Электрофорез назначается в комплексе с такими физиотерапевтическими процедурами:
- УВЧ-терапией;
- магнитотерапией;
- лазеротерапией.
Во время этих манипуляций в большом пальце ускоряется кровообращение, нормализуется обмен веществ, запускаются регенеративные процессы. В терапии артроза применяются аппликации с бишофитом, парафином, озокеритом.
Народные средства используются в терапии плюснефалангового артроза для устранения болей слабой интенсивности. Справиться с выраженным болевым синдромом они способны. Для улучшения самочувствия ежедневно перед сном следует принимать ножные ванночки с эфирными маслами целебных растений:
Слабым анальгетическим действием обладают и настои этих растений. В них содержатся биофлавоноиды, органические кислоты, фитонциды, дубильные вещества, ускоряющие кровообращение в пораженных артрозом тканях. Для приготовления настоя 2 столовые ложки сухого растительного сырья залить стаканом кипятка, спустя пару часов процедить и добавить в теплую воду. Время проведения оздоровительной процедуры — 20-30 минут. После вытирания желательно провести массаж стоп легкими поглаживающими и разминающими движениями.
Но настойки для приема внутрь, растирки или мази домашнего приготовления не помогут устранить даже симптоматику артроза, а остановить его прогрессирование они тем более не в силах. Лечение дегенеративной патологии только народными средствами приведет к развитию анкилоза и других тяжелейших осложнений. Ортопеды настоятельно советуют при первых проблемах со стопой обращаться за медицинской помощью, а не использовать компрессы из подорожника и капустных листьев.
Артроз большого пальца ноги: причины, симптомы и лечение
Услышав диагноз артроз большого пальца стопы, большинство людей обычно ассоциируют его с подагрой, даже не подозревая, что эти два заболевания, на самом деле, не имеют ничего общего кроме места своей локализации. Артроз представляет собой сложный дегенеративный процесс, в который вовлекаются хрящевые структуры сустава.
В результате такой деструкции разрушаются прослойки между суставными поверхностями, что ведет к деформации костного сочленения и потери им необходимой подвижности.
Артроз большого пальца ноги, лечение которого не проводилось или же оказалось неэффективным, неизбежно ведет к инвалидности пациента, поэтому данное заболевание нуждается в своевременной диагностике и корректной терапии.
Согласно последним исследованиям, ученым удалось выделить целый ряд факторов, присутствие которых способствует формированию артроза большого пальца ноги:
- наследственная предрасположенность и врожденные деформации стоп;
- воспалительные процессы плюснефалангового сочленения большого пальца ноги, артриты и синовиты;
- плоскостопие и синдром «широкой стопы»;
- травмы сустава;
- ношение слишком тесной обуви, что приводит к постоянному давлению на костное сочленение;
- разные формы нарушения обмена веществ и эндокринные заболевания (дефицит или переизбыток кальция в организме, ожирение, подагра, сахарный диабет).
Среди причин, что могут повлиять на развитие артроза следует выделить также малоподвижный образ жизни или, наоборот, гипермобильность в суставе, тяжелый физический труд и силовые нагрузки, переохлаждение, злоупотребление спиртными напитками и другое.
Независимо от причин, что повлияли на возникновение дегенеративного процесса, артроз больших пальцев ног отличается характерным комплексом симптомов, которые позволяют определить характер заболевания, а также его стадию и тяжесть течения.
Дегенеративное поражение хрящевой ткани при артрозе сопровождается болевыми ощущениями, которые возникают преимущественно при ходьбе или совершении движений, а в спокойном состоянии проходят спустя 1-1,5 часа. В период обострения заболевания в области больного сустава появляется отечность, припухлость и другие признаки воспаления.
Артроз большого пальца ноги, симптомы которого являются характерными также и для артрита, отличается от последнего наличием на суставных поверхностях зон тканевой деструкции, поэтому является отдельной нозологической единицей, а не синдромом, что сопровождает первичные заболевания. В зависимости от стадии патологического процесса меняется и характер проявления недуга:
- в начальной стадии болезни пациенты жалуются на незначительные болевые ощущения в плюснефаланговом суставе большого пальца стопы, присутствие специфического хруста в зоне поражения, а также невыраженную скованность движений, особенно утром;
- следующая стадия характеризуется усилением хруста, что становится слышным окружающим, увеличением интенсивности болей в суставе и наличием воспалительного процесса;
- для финальной стадии заболевания характерным является образование костных наростов, что деформируют сочленение и приводят к неподвижности его суставных поверхностей.
Лечение такого недуга как артроз на большом пальце ноги должно быть комплексным и своевременным.
Важно помнить, что чем раньше пациент обратится к специалисту, тем выше станут его шансы на выздоровление и избавление от неприятных симптомов.
Перед началом приема препаратов больному следует отказаться от ношения тесной и неудобной обувь, максимально оградить себя от физических нагрузок на больной сустав и всячески избегать его травмирования.
Смотрите видео о том, как правильно подобрать обувь.
Главными принципами в лечении артроза сустава большого пальца ноги по-прежнему остаются методичность, индивидуальный подход в выборе тактики ведения пациента, сочетание разных вариантов терапевтического воздействия и систематичность проведения лечебных процедур.
Естественно, эффективность лечения будет зависеть от степени запущенности патологического процесса, наличия зон окостенения и масштабов деструкции хрящевой ткани.
К сожалению, мало кого интересует, как лечить артроз большого пальца ноги на ранних стадиях развития заболевания, когда практически отсутствуют симптомы болезни. И это является большой ошибкой многих. Ведь именно на начальных этапах патологического процесса с помощью медикаментозного лечения удается быстро приостановить формирование артроза и разрушение хрящей. С целью избегания непоправимого врачи назначают своим пациентам нестероидные противовоспалительные препараты, хондропротекторы и витаминно-минеральные комплексы, что восстанавливают дефектные участки суставных поверхностей, избавляют от болевых ощущений и улучшают обменные процессы в суставе.
Больным местно рекомендуется наносить мазь при артрозе большого пальца ноги на основе бишофита, делать компрессы с медицинской желчью, медом, красным жгучим перцем. Неплохих результатов удается достичь, если сочетать классические схемы терапии артроза с нетрадиционными методиками, к примеру, с мануальной терапией, в процессе которой можно попытаться вправить пострадавший сустав. Целесообразно также применять по отношению к больному суставу лечебные грязи, магнитотерапию, лазер.
Многие специалисты утверждают, что лечение артроза большого пальца на ноге с помощью ЛФК – верный курс на пути к выздоровлению. Лечебная гимнастика на больной сустав назначается в период затихания болевых ощущений и проводится ежедневно на протяжении всего периода ремиссии.
Какие упражнения можно выполнять смотрите в видео.
К примеру, избавиться от скованности поможет простое упражнение с подниманием вверх большого пальца стопы, а увеличить объем движений в пораженном суставе можно, оттягивая его резиновой лентой в разные стороны.
Лечебная гимнастика при артрозе способствует укреплению мышц, улучшает приток крови к больным участкам, способствует быстрой регенерации хрящей и увеличению амплитуды движений.
Операция при артрозе большого пальца ноги показана тем пациентам, которые из-за данной болезни потеряли трудоспособность или страдают от интенсивных болевых ощущений, резистентных к любому из видов консервативной терапии.
Хирургическая коррекция заболевания реализуется несколькими путями, среди которых наиболее популярными на сегодняшний день являются артроскопия, остеотомия, а также резекция сустава и артродез (искусственное формирование синостоза, путем удаления суставных поверхностей).
Не зависимо от выбора варианта оперативного вмешательства, хирургическое лечение следует проводить в комплексе с назначением хондропротекторов, нестероидных противовоспалительных препаратов, а иногда даже и гормональных средств.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Лечение народными средствами при артрозе большого пальца ноги целесообразно лишь в начальных стадиях развития патологического процесса. В противных случаях такое воздействие может принести больше вреда, нежели пользы, так как позволит человеку упустить драгоценное время и перевести болезнь в более сложную хроническую форму.
Запомните, народные рецепты – это не панацея от артроза, а всего лишь вспомогательный метод, позволяющий усилить эффекты основного лечения.
На сегодняшний момент народная медицина располагает небольшим количеством действенных средств, что помогают приостановить артроз. Среди наиболее популярных способов такого лечения следует выделить ванночки с отваром трав, а также компрессы на основе меда, медицинской желчи, спирта и других согревающих веществ.
Больше рецептов для лечения артроза народными методами вы можете найти здесь…
Артроз большого пальца ноги – серьезное заболевание, которое нуждается в адекватной терапии с комплексным подходом. Именно поэтому лечение данной патологии следует доверить опытному специалисту, чтобы избежать в будущем тяжких последствий и виде потери функции больного сустава и инвалидности.
Воспаление суставов стопы в медицине называется артритом. Именно ноги человека испытывают наибольшие нагрузки. Благодаря стопам могут совершаться сложные движения. Поэтому к данным отделам опорно-двигательного аппарата предъявляются высокие требования. Стопа человека содержит 30 костей, объединенных друг с другом 28 сочленениями.
Артрит может начать свое формирование в любом крупном или мелком суставе. Причины развития этого заболевания достаточно разнообразны. К запуску воспалительного процесса может привести любое патологическое состояние. Все в организме человека взаимосвязано.
Артрит бывает как первичным, так и вторичным. В первом случае основными причинами являются травмы суставов. Вторичными формами заболевания являются осложнения хронических патологий и инфекций.
Основные факторы, приводящие к развитию артрита стоп:
- аутоиммунные поражения соединительных тканей;
- повреждения костных поверхностей и хрящей;
- ИППП и инфекции органов дыхания;
- метаболические нарушения;
- глистные инвазии;
- патологические изменения в строении ног.
Тот или иной фактор может приводить к воспалению конкретного отдела опорно-двигательного аппарата. Артрит голеностопной области обычно развивается на фоне травм. Этот наиболее крупный сустав состоит из таранной и берцовой костей. Заболевания сопровождаются серьезными нарушениями функций стоп и требуют сложного длительного лечения.
Поражение первого плюснефалангового сустава наблюдается при подагре. Артрит мелких суставов возникает при ревматизме и аутоиммунных патологических процессах. Появлению новых очагов воспаления или активизации уже имеющихся способствуют следующие факторы:
- простудные заболевания;
- длительные высокие нагрузки;
- снижение иммунитета;
- хронические патологии внутренних органов;
- беременность и лактация.
Артрит стопы, как и всякий другой воспалительный процесс в суставах, сопровождается изменением состава синовиальной жидкости. Места соединения костей окружены специальной оболочкой, которая вырабатывает секрет. Жидкость необходима для предотвращения трения поверхностей, кроме того, она доставляет в хрящевые ткани полезные вещества и удаляет токсичные продукты метаболизма.
На ранних стадиях воспалительный процесс затрагивает лишь синовиальную оболочку. Заболевание в таком случае называется синовитом. Воспаленные ткани вырабатывают повышенное количество жидкости, которая накапливается в полости сустава, способствуя появлению отечности. Синовиальный секрет при артрите не способен выполнять возложенные на него функции. Из-за этого начинается постепенное разрушение хряща и костей.
Воспалительные процессы любой этиологии имеют схожие симптомы, однако формируются они по-разному.
Развитию ревматоидного артрита способствуют неполадки в работе иммунитета, при которых она начинает уничтожать здоровые клетки. Бактериальные токсины спаиваются с антигенами и накапливаются в мягких тканях, постепенно разрушая их.
При травмах суставов инфекция попадает в синовиальную полость через поврежденную кожу.
Реактивные формы артрита развиваются при проникновении бактерий с током крови.
Подагрические типы болезни возникают на фоне накопления в организме уратов — соединений мочевой кислоты. При сахарном диабете наблюдается нарушение кровоснабжения всей стопы, что негативно сказывается на состоянии суставов.
Диагностика артрита в большинстве случаев не представляет особых сложностей. Болезнь имеет характерные внешние проявления, которые могут быть замечены уже при первичном осмотре. Кроме того, врач должен внимательно изучить жалобы пациента и собрать анамнез. Намного сложнее обнаружить причину возникновения данного патологического состояния. Степень тяжести воспалительному процессу присваивается на основании результатов общего анализа крови, отражающего увеличение количества лейкоцитов. Более информативным способом исследования является ревмопроба и выявление С-реактивного белка.
Степень тяжести функциональных нарушений определяют с помощью специальных тестов. К аппаратным методам обследования относят КТ и МРТ. Нередко используется и рентгенография сустава в нескольких проекциях. Обязательным является обследование внутренних органов.
Острое воспаление имеет следующие симптомы:
- боль и отечность в пораженной области;
- гиперемия кожных покровов;
- высокая температура;
- общая слабость;
- деформация сустава, которую можно подробно рассмотреть на фото;
- снижение подвижности;
- затруднения при ходьбе.
Неприятные ощущения и припухлость появляются из-за накопления избыточного количества жидкости и патологических изменений в соединительной и хрящевой тканях. Тип воспалительного экссудата зависит от причины возникновения артрита. При ревматоидной форме жидкость имеет серозный характер, при инфекциях — гнойный, при травмах — геморрагический.
В зависимости от числа вовлеченных суставов воспалительные процессы делятся на следующие группы:
- моноартриты (затрагивают один отдел опорно-двигательного аппарата);
- полиартриты (поражают несколько областей).
Двухсторонние формы воспаления чаще всего возникают при аутоиммунных патологических состояниях. Для них характерна летучесть: затихая в одной области, артрит быстро переходит на другую. Выраженность ограничения движений может быть разной — от незначительной скованности по утрам до полного обездвиживания. Значительно ухудшается общее состояние пациента при полиартритах пальцев стоп, ведь именно эти области испытывают наибольшую нагрузку во время ходьбы. Как снять воспаление и избавиться от боли при артрите суставов ноги?
Терапевтические мероприятия помогают устранить основные признаки воспаления, восстановить двигательные функции суставов. Для лечения воспаления сустава стопы назначаются:
- лекарственные препараты;
- физиотерапевтические процедуры;
- хирургические вмешательства;
- ортопедические устройства.
Для устранения отечности и болевых ощущений назначаются НПВС.
При скоплении большого количества воспалительного экссудата выполняется пункция. После удаления жидкости в суставную полость вводятся гормональные и антибактериальные препараты. Антибиотики применяются не только местно, но и в виде таблеток и уколов.
В восстановительный период показано применение хондропротекторов, способствующих улучшению питания хрящевых тканей. Лечение медикаментами дополняют вспомогательными способами. Физиотерапевтические процедуры проводятся в сочетании с выполнением специальных упражнений. Лечить артрит стопы данными методами можно только период затишья.
На первых занятиях нагрузка на суставы должна быть минимальной. Все действия выполняются в положении лежа. Со временем сложность упражнений увеличивается, пациент начинает практиковать специальную ходьбу. Полностью вылечить ревматоидные формы заболевания невозможно, однако соблюдение рекомендаций врача способно улучшить качество жизни человека.
В период обострения какие-либо нагрузки на стопу оказываться не должны.
В некоторых случаях рекомендуется иммобилизация пораженной области с помощью гипсовой повязки или лангеты. После вхождения в ремиссию необходимо использовать трость. Артрит суставов ноги является показанием к ношению специальной обуви.
Александра Павловна Миклина
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
источник
Артрит плюснефаланговых суставов стопы – патология, связанная с серьезным дискомфортом для пациента, потерей двигательной активности, утратой качества жизни. Ступня – это важнейшая часть скелета, благодаря которой человек имеет возможность свободного движения, а следовательно – полноценного существования.
Устройство стопы позволяет обеспечить поддержку тела и равномерное распределение нагрузки при различных видах двигательной активности – пешей ходьбе, спортивной деятельности, танцевальных па.
Кости ступни имеют многочисленные суставные соединения – как между плюсневыми и фаланговыми костями, так и между косточками пальцев.
Благодаря усиленной нагрузке на эту область тела пациентов нередко беспокоят суставные воспаления ступни, такие как артрит плюсневых костей стопы, артрит плюснефалангового сустава, воспаление мелких косточек ступни.
Анатомия стопы выглядит таким образом:
- Предплюсна – трубчатые кости, соединяющие кости лодыжки и плюсны.
- Плюсна – пять более мелких костей, расположенных между предплюсной и пальцами.
- Фаланговые кости пальцев ног – самые мелкие косточки стопы.
Доктора отмечают: воспалительные процессы суставных тканей стоп – явление довольно распространенное, не щадящее пациентов любой возрастной категории. Воспалиться могут как суставы плюсны, так и плюснефаланговые или мелкие суставы пальцев ног.
Рассмотрим факторы возникновения артритов стопы подробнее.
- Наследственность – нередко случается, что предрасположенность к суставным воспалениям заложена генетически.
- Пониженный иммунитет.
- Недуги аутоиммунного характера, вызывающие патологический сбой обмена веществ.
- Сахарные диабеты разных типов.
- Травмирование костей стопы.
- Сбои обмена веществ в организме в результате пищевых погрешностей.
- Чрезмерный вес тела пациента, ожирение.
- Резкое переохлаждение.
- Гиподинамичный образ жизни.
- Дискомфортная обувь, особенно на высоких неудобных каблуках.
- Чрезмерные спортивные нагрузки, профессиональный спорт.
В зависимости от причин возникновения недуга различается несколько видов воспалений суставов стопы:
- Ревматоидный артрит мелких суставов стопы – заболевание аутоиммунного характера. Чаще всего бывает вызвано серьезным сбоем обменных процессов, в результате которого организм начинает отторгать собственные суставные ткани как инородные. Возникает у людей старше 40-50 лет, преимущественно у женщин.
- Подагрический артрит 1 плюснефалангового сустава – бывает вызван отложением мочекислых солей в суставной сумке большого пальца ноги. В результате в области суставного сочленения образуется твердая шишка, создающая серьезный дискомфорт при движении. Впоследствии болезнь может захватить и другие суставы – голеностопа, фаланг пальцев, пятки. Чаще всего диагностируется у мужчин старше 45-50 лет.
- Остеоартрит – поражает не только хрящевые ткани, но и суставные кости. В результате хрящевые ткани разрушаются, пальцы стопы деформируются, ступня становится схожей с ластой моржа. Пациенты – возрастная группа выше 50 лет.
- Реактивный – воспалительные процессы возникают на фоне инфекционных недугов, перенесенных ранее. Диагностируется преимущественно у юношей и молодых мужчин до 35-40 лет.
- Посттравматический – развивается на фоне перенесенных травм. Болезнь может долгое время «дремать» в организме, первые симптомы зачастую проявляются спустя несколько лет после травмы.
При артрите ревматоидного типа воспаления суставных тканей характеризуются хроническим течением, стопа деформируется, наблюдается снижение двигательной активности. Заболевание часто приводит к инвалидности, а иногда становится причиной полного обездвижения пациента.
При ревматоидном недуге пациентов беспокоят следующие симптомы:
- Неподвижность пальцевых суставов в утренние часы.
- Чувство усталости даже при непродолжительной двигательной активности.
- Симметричность воспаления – как правило, поражаются суставы пальцев обеих ног.
- Выраженная отечность, краснота кожного покрова в месте воспаления.
- Общая слабость, повышение температуры, лихорадка.
Подагра – чаще всего это артрит 1 плюснефалангового сустава правой стопы (у правшей). Первые симптомы в виде острых болей обычно появляются в ночной период. Обострение может длиться от недели до месяца в зависимости от своевременности и эффективности лечения.
Картина развития болезни выглядит следующим образом:
- Боль быстро нарастает и становится нестерпимой. Это вызвано тем, что кристаллы мочекислых солей, вызывающие воспалительный процесс, имеют заостренную форму и приносят дискомфорт даже в результате самых незначительных движений.
- Отечность, которая также развивается ускоренными темпами, сопровождается резким покраснением кожного покрова.
- Артрит первого плюснефалангового сустава также можно определить по высокой температуре кожи в месте воспаления. Окончательный диагноз «подагра» может быть поставлен на основании результатов анализа крови, содержащего превышение допустимой нормы мочевой кислоты.
Остеоартрит – поражение хрящевых и костных тканей сустава. Нога отекает, кожа приобретает выраженную красноватую окраску, пациента беспокоит болевой синдром и невозможность комфортного движения.
Реактивный артрит – развивается на фоне перенесенных кишечных или мочеполовых инфекций. Сопровождается общими симптомами артрита. По мере развития болезни воспалением поражаются и другие мягкие ткани – связки, сухожилия.
Для посттравматического артрита также характерны общие симптомы воспаления суставных тканей – резкие боли, быстрая утомляемость при движении, отеки, покраснение кожи, ограниченность двигательной активности.
Основные направления лечения артрита плюснефаланговых суставов стопы:
- Снятие воспаления, устранение боли и отека.
- Устранение инфекции.
- Нормализация двигательной функции.
- Восстановление разрушенных хрящевых и суставных тканей.
- Нормализация обменных процессов (при подагрическом и ревматоидном артрите).
Лечебные методы при воспалениях плюснефаланговых суставов:
- Медикаментозное лечение.
- Физиотерапия.
- Диета.
- Народные средства.
Рассмотрим каждое направление подробнее.
Чтобы лечить артрит плюснефаланговых суставов стопы, доктора назначают следующие группы медикаментов:
- Антибактериальные средства – если заболевание вызвано инфекцией. Длительность курса и группа антибиотиков выбирается исходя из особенностей инфекционного заболевания.
- Антивоспалительные средства – нестероидные и кортикостероидные препараты: Ибупрофен, Преднизолон, Диклофенак. Выписываются для снижения активности воспаления, устранения болевого синдрома и отечности. Это могут быть как уколы, так и препараты для внутреннего и наружного применения.
- Хондропротекторные средства – помогают восстановить поврежденные хрящи мелких суставов стопы. Выпускаются в таблетированной и капсульной форме, реже – в виде инъекций. Наиболее эффективными считаются: Мовекс Актив, Формула С, Алфлутоп и Терафлекс.
- Цитостатические препараты – рекомендуются при артрите суставов ревматоидного типа для восстановления обмена веществ. Это такие лекарства, как Винкристин, Цисплатин, Колхамин.
По отзывам докторов, физиотерапевтические методы способны заметно ускорить процесс выздоровления, снизить остроту симптомов при лечении артрита мелких суставов стопы.
- Ультразвуковое лечение – способствует регуляции кровотока в тканях ступни, устранению воспаления, отека и болей.
- Прогревания парафином и инфракрасными лучами – назначаются после купирования острой фазы артрита плюснефаланговых суставов. Нормализует кровообращение и микроциркуляцию, ускоряет регенерационные процессы суставных тканей.
- Магнитная терапия – помогает быстро избавить пациента от болей, устранить воспалительный процесс.
- Массажная терапия – активизирует восстановительные процессы, нормализует кровоток, способствует ускоренному выздоровлению.
- Йодобромные, сероводородные, грязевые ванны – также помогают облегчить состояние пациента и ускорить восстановительный процесс.
Пациентам, страдающим артритами, следует исключить из питания все продукты, способствующие отложению мочекислых солей: ревеня и щавеля, красного и жирного мяса, копченостей, консервов.
Очень полезны студни на костях, крупы, овощи и фрукты, кисломолочка, орехи, рыба морская. Важное примечание: алкоголь и табачная продукция должны быть исключены!
Применяются совместно с основной терапией для ускорения восстановления суставных тканей и снятия болезненных симптомов.
Облегчат болевой синдром, снизят силу воспаления ножные ванночки с крепким раствором поваренной или йодированной соли, нагревание плюснефаланговых суставов при помощи мешочков с горячим песком (можно просто опустить ноги в песок), разнообразные лечебные компрессы.
Важно помнить, что в острой фазе заболевания, особенно сопровождающейся гнойным течением, разогревающие процедуры запрещены.
Записаться к врачу, работающему в Вашем городе можно прямо на нашем сайте.
Пациентам, страдающим артритами пальцев ног, необходимо тщательно контролировать свое состояние и соблюдать повседневные меры предосторожности:
- Избегать чрезмерных и длительных охлаждений ступни.
- Носить удобную обувь из гигроскопичных материалов, отказаться от высоких каблуков. Избавиться от дискомфорта при ходьбе, предотвратить прогрессирование артрита помогут ортопедические стельки, подобранные врачом – ортопедом индивидуально.
- Соблюдать диету, рекомендованную при суставных воспалениях.
- Отказаться от вредных привычек к табаку и алкоголю.
- Регулярно посещать доктора для контроля состояния суставных соединений.
источник
Артрит стопы — острая или хроническая патология, протекающая на фоне деструктивно-дегенеративных изменений в суставах. Для каждого пациента ревматологом разрабатывается индивидуальный план лечебных мероприятий для устранения причины заболевания, снижения выраженности болевого синдрома и предупреждения развития осложнений. Медикаментозная терапия создает благоприятные условия для постепенного восстановления функциональной активности пораженных суставов. Необходимо пройти ряд инструментальных, а иногда и лабораторных диагностических исследований. Патология, выявленная на начальной стадии, хорошо поддается терапии фармакологическими препаратами, действие которых усилят народные средства.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Терапия артрита стоп заключается в проведении этиопатогенетического, симптоматического лечения и реабилитационных мероприятий, курсовом применении фармакологических препаратов системного и локального действия. Если диагностические исследования выявили быстро прогрессирующее заболевание, протекающее на фоне выраженных структурных изменений суставов, то используются хирургические методы:
- артропластика;
- эндопротезирование плюснефалангового сустава.
Стойкая деформация структурных элементов стопы требует проведения резекции молотковидных пальцев. Во время лечения рекомендовано ограничение нагрузки на ногу для исключения ее хронической травматизации. Для иммобилизации стопы обычно используется гипсовая лангета. Ускорить выздоровление помогает снижение двигательной активности с передвижением на костылях. Минимизирует прогрессирование артрита специальная диета с низким содержанием или полным исключением соли, специй, но она назначается обычно при патологии подагрического генеза.
Развивающиеся деструктивно-дегенеративные изменения в стопе требуют ношения специальной обуви. Она должна быть изготовлена из мягкого материала, иметь подошву повышенной твердости, низкий каблук. Для удобства передвижения врачи рекомендуют пациентам ортопедические приспособления, снижающие нагрузку на больные суставы: супинаторы, межпальцевые вкладыши, гелиевые подушечки.
Независимо от этиологии артрита, в терапевтические схемы включаются:
Антибиотикотерапия проводится только при диагностировании патологии, спровоцированной болезнетворными вирусами и бактериями. Препаратами первого выбора становятся полусинтетические пенициллины, защищенные клавулановой кислотой, макролиды, антибактериальные препараты цефалоспоринового ряда. В домашних условиях для повышения эффективности лекарственных средств применяются ножные ванночки, массаж больной стопы, компрессы.
| Метод лечения артрита стопы | Фармакологические препараты и основные методики |
| Курсовой прием лекарственных средств | Нестероидные противовоспалительные средства, глюкокортикостероиды, структурно-модифицирующие препараты, анальгетики, в том числе опиоидные |
| Физиотерапевтические процедуры | Ультрафиолетовое облучение, УВЧ, магнитотерапия, электрофорез, фонофорез, лазерная терапия, ЛФК, мануальная терапия, массаж, бальнеогрязелечение |
| Хирургическое вмешательство | Артропластика, эндопротезирование плюснефалангового сустава, резекция молотковидных пальцев |
| Рецепты народной медицины | Настои и отвары лекарственных трав, компрессы, растирки, мази домашнего приготовления |
Применение НПВП чаще всего практикуется в ортопедии и ревматологии. Действие препаратов базируется на блокировании их активными ингредиентами фермента циклооксигеназы, участвующего в синтезировании медиаторов простагландинов и брадикининов. Их поступление в системный кровоток становится причиной ощущения человеком сильных болей. НПВП используются для купирования воспалительного процесса в суставах, снижения степени отечности расположенных рядом мягких тканей. Даже после однократно приема капсул или таблеток боль исчезает спустя 20-30 минут. Наибольшая терапевтическая эффективность в лечении артрита стопы характерна для следующих системных средств:
Продолжительность курсового лечения НПВП зависит от стадии артрита. Для исключения повреждения слизистой оболочки желудка осуществляется одновременный прием ингибиторов протонного насоса — Омепразола, Эзомепразола, Пантопразола. После 5-10 дней приема системные препараты отменяются, а пациентам назначаются средства для локального нанесения с теми же действующими веществами. В отличие от таблеток и драже биодоступность мазей, гелей составляет только 5-6%, но этой концентрации вполне достаточно для устранения болей, воспаления, отечности суставов. Активные ингредиенты трансдермальных средств проникают в кровеносное русло в незначительном количестве, не способном спровоцировать развитие побочных эффектов. Какие мази и гели хорошо зарекомендовали себя в лечение артрита стопы:
Наружные средства наносятся только на неповрежденную кожу стопы в месте локализации боли 1-2 раза в день. Активные ингредиенты быстро адсорбируются и накапливаются в синовиальной жидкости, оказывая местное воздействие. Для мазей и гелей с НПВП характерно редкое возникновение побочных эффектов, обычно проявляющихся в виде аллергических кожных высыпаний.
Ревматоидный артрит встречается у 0,5—2% взрослого населения и является гетерогенным по активности болезни, степени костной деструкции и развитию внесуставных (системных) проявлений заболевания. При отсутствии адекватной терапии более 50% людей утрачивают работоспособность спустя 5-7 лет, а через 15-20 лет количество инвалидов составляет 70-90%.
Препаратами первого выбора в лечении артрита стопы ног становятся НПВП. Но их анальгетическая и противовоспалительная эффективность нивелируется проявляемыми ими побочными действиями. Пациентам с язвенными заболеваниями, атрофическими и гиперацидными гастритами НПВП противопоказаны. Для снижения выраженности болей им назначаются спазмолитики или анальгетики, обычно с ацетаминофеном. Однако они не улучшат самочувствие человека с ревматоидным или подагрическим артритом. Для патологий характерен интенсивный болевой синдром, поэтому в терапевтические схемы включаются комбинированные анальгетики, содержащие опиоиды:
Эти лекарственные средства назначаются при нестерпимых болях в стопе и при ее распространении на всю нижнюю конечность. У опиоидов широкий перечень противопоказаний: острые и хронические патологии печени, почек, некоторые заболевания ЖКТ. Препараты провоцируют развитие психологической и физической зависимости, поэтому нельзя превышать рекомендованные врачом дозировки, менять продолжительность терапевтического курса.
В США и странах Европы «слабые опиоиды» значительно доступнее, чем в нашей стране; спрос на них постоянно увеличивается. Например, в США за период с 1996 по 2006 год терапевтическое использование Морфина возросло на 183%, а Оксиконтина — на 898% (!).
При сильных болях и остром воспалительном процессе, сопровождающих артрит стопы, пациенту назначаются глюкокортикостероиды, синтетические аналоги кортизола, который вырабатывается корой надпочечников. Продуцирование этого гормона происходит при формировании воспалительного очага любой локализации и возникновении связанных с ним болезненных ощущений различной интенсивности. Наиболее часто в терапии артрита применяются такие глюкокортикостероиды:
Противовоспалительная и анальгезирующая эффективность глюкокортикостероидов значительно выше, чем у НПВП. Но существенно больше и количество проявляемых ими побочных действий. При длительном применении, превышении разовых дозировок резко снижается иммунитет, функциональная активность почек, печени, желудочно-кишечного тракта. В терапии любых патологий опорно-двигательного аппарата имеет значение способность глюкокортикостероидов истончать костные ткани.
В терапии всех суставных патологий используются структурно-модифицирующие препараты. Ошибочно считать, что хондропротекторы назначаются врачами только для предупреждения дальнейших деструктивно-дегенеративных изменений гиалинового хряща. Для лекарственных средств этой группы характерно противовоспалительное, анальгетическое отсроченное действие. Совместный прием хондропротекторов и НПВП позволяет существенно снижать дозировки последних. Даже после отмены структурно-модифицирующих средств обезболивающий, противовоспалительный, противоотечный эффект сохраняется еще в течение нескольких недель. Для лечения артрита стопы применяются следующие хондропротекторы:
Для повышения регенерирующего действия ортопеды и ревматологи рекомендуют комбинировать местные и системные хондропротекторы, так как они не обладают широким перечнем противопоказаний, не проявляют выраженные побочные эффекты. Биодоступность активных ингредиентов (сульфатов глюкозамина и хондроитина, гиалуроновой кислоты, коллагена) низкая, а их большая часть абсорбируется в пораженные воспалением ткани. Продолжительность терапевтического курса составляет от нескольких месяцев до 2-3 лет.
Мало найдется людей, которым нравится посещать больницы. Поэтому визит к врачу откладывается до тех пор, пока скованность движений, острый болевой синдром серьезно не ограничивают физическую работоспособность человека. При диагностировании выявляются выраженные деструктивно-дегенеративные изменения, которые устраняются только методами консервативной терапии, а иногда даже хирургическим вмешательством. На этой стадии лечение артрита стопы народными средствами нецелесообразно и опасно. Они дают временный обезболивающий эффект, но не влияют на причину заболевания.
Домашние мази, компрессы используются только в качестве дополнительного метода терапии, а их применение не отменяет длительного курсового приема лекарств. Народные средства пролонгируют и усиливают действие фармакологических препаратов, что позволяет снижать их дозировки, уменьшить количество побочных эффектов. Для лечения артрита стопы специалисты официальной медицины могут назначить настои трав, обладающих диуретическим действием:
- медвежьи ушки;
- кукурузные рыльца;
- тычиночный ортосифон;
- шерстистая эрва;
- брусничные листья.
А многие составляющие рецептов народной медицины содержатся в аптечных мазях и бальзамах от артрита стопы: сабельник, золотой ус, экстракт красного жгучего перца, медвежий и барсучий жир. Все эти компоненты включают биоактивные соединения, которые при неправильном дозировании могут нанести здоровью серьезный вред. Поэтому во время приготовления домашних средств следует точно отмерять массу или объем указанных в рецепте ингредиентов.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
В терапии артритов стопы применяются мази с лекарственными травами, продуктами пчеловодства, растительными и эфирными маслами. Такие наружные средства не помогут купировать сильный воспалительный процесс, устранить острые боли, возникающие при ходьбе или в состоянии покоя. Мягкое действие домашних мазей направлено на предупреждение рецидивов артрита, предотвращение дальнейших деструктивно-дегенеративных изменений. Средства для наружного применения необходимо наносить на стопу 1-2 раза в день на 3-4 часа. Длительность терапевтического курса не ограничена, может продолжаться до полного исчезновения симптоматики.
Лекарственное средство готовится только из ярко-желтых или оранжевых свежих соцветий. В состав календулы входит большое количество биологически активных соединений, но для терапии суставных патологий особый интерес представляют флавоноиды и дубильные вещества. После их абсорбции в пораженных тканях усиливается кровообращение, что помогает быстро устранить дефицит молекулярного кислорода и соединений, необходимых для регенерации клеток. Приготовить мазь можно по следующему рецепту:
- промыть, высушить 200 г свежего растительного сырья, а затем с помощью ступки и пестика растереть до гомогенного состояния;
- отмерить 200 г вазелина и постепенно, небольшими порциями вводить в измельченные ноготки, тщательно размешивая;
- добавить по 3 капли эфирных масел можжевельника, пихты, сосны, еще раз перемешать густую ароматную массу.
Переложить мазь из ступки в банку из темного стекла, хранить в холодильнике. Фитосредство можно использовать не только для лечения хронического артрита, но и для устранения ноющих болей в спине при остеохондрозе, межпозвоночной грыже, ревматизме ног.
Мазь из свежих ноготков применяется мужчинами для снятия раздражения после бритья, а женщинами — для улучшения состояния кожи рук, ее защиты от солнечных лучей, низких температур, агрессивных моющих средств.
Многолетнее растение из обширного семейства Розоцветные чаще других используются для лечения заболеваний опорно-двигательного аппарата. Низкорослый кустарник в дикорастущем виде встречается только в регионах с суровыми климатическими условиями, но необходимое для приготовления мази сухое растительное сырье можно приобрести в любой аптеке. Там же продаются готовые наружные средства, одним из ингредиентов которых является сабельник. Но аптечные мази содержат его низкую концентрацию, а также дополнительные компоненты, нередко провоцирующие жжение и раздражение, например, капсаицин. Поэтому домашняя мазь с сабельником обладает большей терапевтической эффективностью. Приготовить ее можно по такому рецепту:
- измельчить до порошкообразного состояния 100 г корней сабельника, смешать с такой же массой любого животного жира;
- довести густую массу до кипения, потомить на медленном огне в течение 2-3 часов;
- не остужая, осторожно процедить через стерильную салфетку или бинт.
Фитосредство нужно хранить в любой непрозрачной емкости при температуре не выше 15°C. Для ускорения выздоровления после нанесения мази на стопу сверху наложить целлофановую пленку и закрепить фиксирующей повязкой.
Семена горчицы содержат высокую концентрацию эфирных масел, обладающих противовоспалительным, разогревающим и отвлекающим действием, проявляющимся за счет раздражения рецепторов нижних слоев эпидермиса. Горчичная мазь не подходит для лечения артрита стопы людям с чувствительной кожей, так как может спровоцировать ожог и развитие аллергической реакции. Фитосредство готовится следующим образом:
- 0,5 чайной ложки горчичного порошка смешать со столовой ложкой мелкокристаллической морской соли;
- сухую смесь добавить в 70 мл обычного детского крема, размешать до полного растворения.
Мазь хранится при комнатной температуре в защищенном от солнечных лучей месте. После нанесения фитосредства в области поврежденного сустава быстро нормализуется кровообращение, начинают поступать питательные и биоактивные соединения, что значительно ускоряет регенерацию гиалинового хряща. Мазь с солью и горчицей можно применять для лечения различных деструктивно-дегенеративных патологий (кроме подагры), но только при отсутствии острого воспалительного процесса.
Для улучшения микроциркуляции в суставах стопы применяются компрессы. В народной медицине практикуется лечение артрита свежими листьями целебных растений или овощных культур, продуктами пчеловодства, мумие, очищенной глиной. Даже после однократного проведения процедуры исчезают дискомфортные ощущения, улучшается подвижность стопы. Для закрепления результата необходимо накладывать компресс раз в день на протяжении 10-14 дней. Продолжительность процедуры — 2-3 часа.
Самым проверенным средством для устранения болей и хронического воспаления, возникающих при артрите стопы, является обычный капустный лист. Его терапевтическое действие базируется на наличии в химическом составе разнообразных органических кислот и важнейших микроэлементов: калия, магния, цинка и кальция. После прикладывания капустного листа к больному суставу происходят сложные биохимические процессы, результаты которых визуализируются по окончании процедуры. На коже стопы хорошо заметны мельчайшие кристаллы солей, извлеченные из хрящевых тканей овощным соком. Подобная терапевтическая эффективность характерна и для свежих листьев лопуха, одуванчика, мокрицы. Как лечить артрит стопы народными средствами в виде компрессов:
- растительное сырье хорошо растереть руками до выделения небольшого количества сока;
- крупные листья обильно смазать густым цветочным медом, а мелкие — просто смешать с ним;
- приложить к стопе, накрыть полиэтиленовой пленкой и зафиксировать повязкой (при желании укутать).
Такие компрессы замечательно устраняют утреннюю скованность и припухлость суставов, повышают их функциональную активность. После снятия растительно-медовой массы кожа выглядит слегка сморщенной, обезвоженной, покрасневшей, поэтому ее нужно смазать любым увлажняющим кремом.
Для лечения артрита стопы наиболее часто используется голубая глина с высоким содержанием кальция, фосфора и магния. Курсовое применение компрессов ускоряет регенерацию тканей, особенно тех, повреждение которых спровоцировано нарушением обмена веществ. Микроэлементы, входящие в состав голубой глины, являются участниками и катализаторами биохимических реакций, протекающих в суставах, поэтому их дефицит всегда становится причиной расстройства метаболизма. Нельзя нарушать режим дозирования кажущегося безобидным природного средства, так как перенасыщение тканей биологически активными веществами может привести к усилению выраженности болей.
Подобным лечебным действием обладает желтая глина, в химическом составе которой преобладают щелочноземельные металлы. Как приготовить и использовать смесь для компрессов:
- отмерить в емкость 5 столовых ложек без горки голубой или желтой глины;
- нагреть воду до температуры 60-70°C и осторожно, небольшими порциями вводить в порошок до образования густой эластичной массы;
- нанести ее на стерильную салфетку, приложить к больному суставу на 30-40 минут.
Можно не использовать ткань, а просто руками сформировать лепешку, распределить ее на коже и зафиксировать бинтом. Для усиления лечебного действия во время смешивания глины с водой специалисты народной медицины рекомендуют добавлять столовую ложку меда, несколько капель эфирных масел пихты, кедра, ели. После снятия компресса нужно втереть в кожу небольшое количество растительного масла (оливкового, кукурузного, подсолнечного).
Голубая глина является вторичным продуктом земной коры, осадочной горной породой, которая образовалась в результате разрушения скал при выветривании. Основной источник лечебного сырья — шпат, распадающийся на каолинит и гидраты алюминиевых силикатов.
В терапии любых патологий опорно-двигательного аппарата, в том числе и артрита стопы, прием фармакологических препаратов всегда сопровождается употреблением большого количества жидкости. Это необходимо для ускорения выведения из организма промежуточных и конечных продуктов вялотекущего воспалительного процесса. Ревматологи и невропатологи рекомендуют ежедневно пить не менее 2,5 литров негазированной воды. Но существуют средства, приготовленные по рецептам народной медицины, которые более эффективно выводят из поврежденных суставов шлаки, токсины и другие вредные вещества.
Свежая и замороженная клюква проявляет выраженную диуретическую активность, что используется в терапии артритов, подагры, остеохондрозов. Для всех этих патологий характерно повышение концентрации солей в суставах и суставных структурах, особенно в гиалиновом хряще и синовиальной сумке. Частые опорожнения мочевого пузыря способствуют:
- выведению вредных минералов из поврежденных тканей;
- устранению отечности.
Особенно важно для лечения артрита стопы наличие в химическом составе клюквы микроэлемента бора, принимающего активное участие в формировании суставных структур.
Достаточно выпивать в течение дня 3-4 столовые ложки свежевыжатого клюквенного сока после еды, чтобы увеличить продуцирование естественных хондропротекторов в организме. Такой способ лечения артрита стопы нельзя использовать людям с артериальной гипотензией, язвенными поражениями желудка и двенадцатиперстной кишки, эрозивными и гиперацидными гастритами.
Биологически активные вещества из химического состава имбирного корня определяют его разноплановое положительное воздействие — противовоспалительное, антисептическое, тонизирующее. Но в терапии артрита стопы ароматный чай применяется из-за выраженной диуретической эффективности и способности укреплять иммунитет. Благодаря повышению сопротивляемости к неблагоприятным внутренним и внешним факторам организм человека мобилизуется на борьбу с суставной патологией. Приготовить полезный и вкусный напиток можно следующим образом:
- в керамический чайник всыпать 0,5 чайной ложки измельченного имбирного корня;
- влить 2 стакана горячей воды температурой 90-95 °C, оставить на 10-15 минут;
- процедить, принимать по 0,5 стакана 3 раза в день после еды.
При желании можно добавить в чай густой мед, ломтики лимона или кусочки яблока, груши. При заваривании в имбирный напиток переходит множество витаминов группы B, аскорбиновой и фолиевой кислот, участвующих в иннервации. А наличие в пряности кальция, цинка, бора обеспечивает регенерацию костных и хрящевых тканей.
Методом экстракции из имбирных корней получают душистое эфирное масло, использующееся для ингаляций, ванн, растираний, массажа. Показания к его применению — заболевания опорно-двигательного аппарата, психоэмоциональные расстройства, вирусные и бактериальные инфекции.
Артрит стопы входит в многочисленную группу суставных патологий, прогрессирование которых заключается в часто необратимом разрушении сустава. Ревматологи и ортопеды не устают предупреждать о необходимости своевременного обращения в медицинское учреждение, когда дистрофически-дегенеративные изменения вполне возможно остановить. Диагностика артрита на начальной стадии позволяет провести лечение в минимальные сроки, существенно ускорить выздоровление.
источник