Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
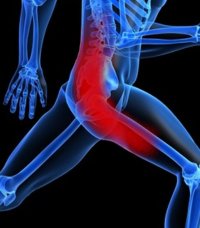
Наиболее яркое проявление радикулита – острые боли в позвоночном столбе, ягодицах и ноге. А в общем для радикулита характерно три основных симптомокомплекса:
1. Болевой синдром, который мы рассмотрели выше.
2. Синдром двигательных расстройств: в результате нарушения нормальной иннервации снижается мышечная сила, поэтому появляется слабость, нарушение движений в ногах.
3. Синдром чувствительных расстройств: нарушается кожная чувствительность, отмечается онемение в пальцах ног и стопах, появляется неприятное покалывание, чувство холода или жара, «ползание мурашек».
Радикулит как таковой не является клиническим диагнозом, и не указывает на природу имеющихся нарушений. Врач, осматривающий пациента, должен разобраться, каким заболеванием вызван радикулит, и назначить эффективное лечение. Боль в ягодицах и спине при этом устраняется с помощью противовоспалительных и обезболивающих препаратов.
Так как в области ягодицы находится большое количество подкожной жировой клетчатки, то здесь достаточно велика вероятность образования флегмон и абсцессов.
Флегмона – это разлитое гнойное воспаление подкожной жировой клетчатки. Оно проявляется в виде острых болей в ягодице справа или слева, повышения температуры тела, припухлости в ягодичной области. Часто боль настолько сильна, что пациент не может находиться в положении сидя. Нередко отмечается общее нарушение состояния: слабость, повышенная утомляемость, плохое самочувствие.
Абсцесс по своей симптоматике сильно напоминает флегмону, отмечаются аналогичные боли в области ягодицы. Отличие состоит в том, что абсцесс не носит разлитой характер, а представляет собой полость, заполненную гноем.
Диагностикой и лечением абсцесса и флегмоны ягодиц занимается хирург. Патологии устраняют хирургическим способом, назначают антибактериальные препараты.
Остеомиелит – гнойно-воспалительное заболевание, поражающее костную ткань. Резкая боль в ягодице отмечается при остеомиелите подвздошной кости, бедра. Наиболее распространены две разновидности заболевания: гематогенный (когда инфекция проникает в кость с током крови), и посттравматический (когда болезнетворные микроорганизмы проникают извне, через раневую поверхность).
Боль в ягодицах при остеомиелите носит острый, резкий характер. Она часто бывает настолько сильна, что затрудняет движения — пациент не может ни стоять, ни сидеть. При этом отмечаются такие признаки, как:
- повышение температуры тела, зачастую до очень высоких цифр;
- общее нарушение самочувствия: недомогание, слабость;
- головные боли, головокружение, слабость, тошнота и рвота, нарушение стула;
- в тяжелых случаях резкая боль в ягодице и повышение температуры тела сопровождаются нарушением сознания — пациент впадает в кому.
Эти признаки наиболее характерны для гематогенной формы остеомиелита.
При подозрении на заболевание и ухудшении состояния пациента нужно немедленно вызвать бригаду «Скорой помощи». Лечение остеомиелита осуществляется только в условиях стационара.
Подробнее об остеомиелите
Боль в ягодице после укола, которая продолжается в течение некоторого времени, а затем самостоятельно проходит – вполне нормальное явление. Достаточно ощутимая боль обычно отмечается после инъекций витаминов и некоторых антибактериальных препаратов.
Если же болевые ощущения продолжаются слишком долго, и никак не проходят — то, скорее всего, имеет место одно из следующих осложнений:
1. Постинъекционный абсцесс – гнойник, который образуется на месте укола. Он может иметь следующие причины:
- нарушение стерильности лекарственного препарата: например, когда порошок антибиотика был разведен не в дистиллированной воде;
- нарушение правил асептики и антисептики во время выполнения манипуляции: «грязный» шприц и игла, нестерильные перчатки медсестры (или их отсутствие), недостаточная обработка места инъекции антисептиком;
- инфицирование ранки самым больным уже после процедуры: например, когда ее расчесывают грязными руками.
Постинъекционный абсцесс, помимо болей в ягодице, сопровождается припухлостью и покраснением, повышением температуры тела, может нарушаться общее состояние пациента.
2. Боль в ягодице после укола, и появление в этом месте синяка — свидетельствует о том, что игла шприца случайно попала в небольшой сосуд. Если синяк небольшой, то со временем он просто самостоятельно рассасывается, не приводя ни к каким проблемам. Большие гематомы могут инфицироваться и превращаться в гнойники. Лечение болей и гематомы в данном случае предполагает применение йодных сеток, спиртового компресса.
3. Если во время инъекции в ягодице отмечается острая резкая боль — то это говорит о том, что игла попала в нервный ствол. Если инъекция осуществляется по всем правилам и в нужном месте, то риск подобного осложнения практически равен нулю. В дальнейшем может отмечаться снижение чувствительности и слабость в мышцах нижних конечностей. Лечение боли в данном случае длительное, предполагает назначение медикаментов и физиопроцедур.
4. Очень часто боль в ягодицах после укола сопровождается появлением под кожей болезненной шишки. Это – инфильтрат, возникновение которого связано с тем, что лекарство было введено не в мышечную ткань, а в жировую. Дело в том, что в мышцах находится большое количество сосудов, в которые введенный раствор сразу же всасывается. В жировой ткани их намного меньше, она более склонна к воспалительным и инфильтративным процессам. Такое осложнение случается, если использовать слишком короткую иглу, или если у пациента хорошо выражен подкожный жировой слой.
Скелет нижних конечностей, кости таза и позвоночный столб человека представляют собой единую целую функциональную систему. Если имеются деформации в одном месте, то, скорее всего, они передадутся и на другие кости и суставы. Все это приводит к неправильному перераспределению мышечного тонуса, и возникновению болей в ягодицах и других мышцах. Обычно при подобных состояниях боль в ягодицах является хронической, носит тянущий характер.
Патологическое перераспределение мышечного тонуса всегда происходит при деформациях поясничного отдела позвоночного столба. Нагрузки на мускулатуру с одной стороны становятся чрезмерными. В итоге возникает боль в ягодице справа, слева, либо с обеих сторон.
У большинства людей правая и левая ноги имеют неодинаковую длину. Но в большинстве случаев эта разница настолько незначительна, что она практически незаметна. Единственным ее проявлением могут стать периодические боли в ягодицах, мышцах ног.
Плоскостопие – патология, которая приводит к нарушению всей конструкции пояса нижних конечностей. Формируется неправильное положение таза в пространстве, нарушение осанки, возникает болевой синдром в разных группах мышц, в том числе и в ягодичных.
Врожденная асимметрия таза — когда одна из его половин уменьшена по сравнению с другой, также приводит к неравномерному напряжению мышц ягодиц.
Еще одно нарушение, которое на первый взгляд кажется незначительным, но способно приводить к выраженным болям – так называемая греческая стопа — состояние, при котором удлинена вторая плюсневая кость.
Все описанные выше патологии характеризуются возникновением болей в ягодицах при ходьбе, длительном стоянии или сидении, а также по ночам, после того, как мышцы подверглись нагрузкам в течение дня.
Наиболее распространены такие травмы мягких тканей ягодиц, как ушибы. Они встречаются при падениях, ударах. Возникает боль при сидении и нажатии на область ягодицы, подкожная гематома (синяк). Движения в мышцах нижней конечности становятся болезненными. Спустя несколько дней боли самостоятельно проходят.
Вывих в тазобедренном суставе сопровождается сильными болями внутри ягодиц, в паху, в мышцах бедра. Нога принимает соответствующее характеру вывиха положение, и фиксируется в нем: дальнейшие движения становятся совершенно невозможными. Отмечается отек мягких тканей, сильное напряжение мышц ягодицы и бедра, кровоизлияния под кожей.
Переломы таза возникают при сильных ударах (во время автомобильных катастроф), падениях с высоты. Главный симптом – сильная резкая боль во время травмы, которая затем сохраняется. Отмечается нарушение движений в тазобедренных суставах, отек, кровоизлияние под кожей.
Боли в ягодицах при таких тяжелых травмах, как вывих бедра и переломы таза — всегда очень сильные. При их чрезмерной выраженности они могут приводить к травматическому шоку. Часто пострадавшему требуется немедленное обезболивание. Нужно как можно быстрее вызвать бригаду «Скорой помощи».
Артроз тазобедренного сустава – это дегенеративное заболевание, которое приводит к разрушению суставных тканей и нарушению их нормальной функции. Основной симптом – боль в суставе, отдающая в ягодицу, бедро, пах.
Выраженность и характер боли определяются стадией заболевания:
1. При первой стадии артроза боль в ягодице возникает только во время ходьбы. Как правило, она носит ноющий характер.
2. На второй стадии боли становятся интенсивнее, начинают отдавать в пах и бедро.
3. На третьей стадии болевой синдром приобретает постоянный характер. Боли в суставе и ягодице очень сильны, причиняют пациенту немалые страдания.
Лечением болей в ягодице, связанных с артрозом тазобедренного сустава, занимается невролог или ортопед.
Когда человек длительное время сидит на стуле, особенно на жестком — часть сосудов, кровоснабжающих ягодичные мышцы, сдавливается. Это сдавление продолжается очень долго, когда человек совершает междугородние переезды в поезде или в автобусе, длительное время работает сидя в офисе или в кабинете.
В описанных случаях возникает боль в ягодицах при сидении, неприятные ощущения в ягодичной области и нижней конечности (онемение, покалывание, «ползание мурашек»). Чтобы устранить эти неприятные симптомы, достаточно встать и немного походить.
Боль в ягодицах может быть симптомом нарушения кровообращения в подвздошных артериях, из которых осуществляется питание нижних конечностей. Причиной этого состояния может быть атеросклероз, тромбозы, а также опухоли, которые сдавливают сосуды.
Окклюзия (перекрытие просвета) подвздошной артерии, помимо болей в ягодицах, сопровождается следующими симптомами:
- слабость и боли в мышцах ног;
- нарушение чувствительности кожи ног, неприятные ощущения в виде онемения, чувства похолодания, покалывания;
- хромота, нарушение походки;
- быстрая утомляемость.
Зачастую даже опытному врачу бывает непросто понять, что боль в ягодицах связана именно с сосудистой патологией. Исследование, которое способно подтвердить диагноз – рентгенография подвздошных артерий с введением в них контраста.

- перенапряжение мышц поясницы, ягодичной области, ног и таза в результате увеличения веса матки с плодом;
- сдавливание беременной маткой сосудов, находящихся в полости таза;
- сдавление нервных стволов.
Обычно самые сильные боли в пояснице, ягодицах и ногах, отмечаются на 36 – 40 неделях беременности. Они беспокоят женщину по типу прострелов, и напоминают радикулит. Это связано с тем, что плод имеет уже достаточно большие размеры, и его головка сильно давит на тазовое дно будущей мамы.
Профилактика и лечение болей в ягодицах во время беременности предусматривают следующие мероприятия:
- занятия специальной гимнастикой для беременных женщин;
- удобное положение в кровати во время отдыха и сна: женщина должна периодически переворачиваться с одного бока на другой, спать на спине не рекомендуется;
- ношение специального удобного бандажа и нижнего белья для беременных;
- полноценный отдых: беременная женщина не должна выполнять тяжелую физическую работу.
Лечение болей в ягодицах полностью определяется характером патологии. В ряде случаев терапия может быть консервативной, а при гнойных процессах и значительных патологических изменениях со стороны костей приходится прибегать к хирургическому лечению.
Если боли обусловлены ушибом, миозитом, физическими перегрузками и пр., то можно самостоятельно использовать противовоспалительные и разогревающие мази и гели. При болях, синяках и инфильтратах (шишках) после инъекций помогают йодные сетки, спиртовой компресс.
При фурункулах (чирьях) помогают повязки с мазью Вишневского, ихтиоловой мазью.
Если боль вызвана банальным переутомлением и повышением мышечного тонуса в результате стресса, то чаще всего достаточно просто хорошо отдохнуть.
Если боль в ягодице сильна, не проходит длительное время и сопровождается другими симптомами, то необходимо обратиться к врачу.
источник
Развитие любого патологического процесса в организме характеризуется рядом клинических проявлений. Одним из них является болевой синдром, интенсивность и локализация которого часто становятся важным диагностическим инструментом. Однако не всегда место возникновения неприятного ощущения и его источник совпадают. Например, боль в ягодице может свидетельствовать о самых разных недомоганиях.
Ягодицы являются симметричными частями тела и представляют собой, образно говоря, «слоеный пирог». Первый, верхний слой – это кожа. Второй – ткани соответственно левой и правой ягодичных мышц. Третий слой представлен подкожно-жировой клетчаткой, которая находится непосредственно под мышцами и, по сравнению с другими частями тела, является наиболее развитой.
Боль в ягодице может возникать как самостоятельный симптом, причем в любом из слоев. Нередко она является результатом травмы, ограниченного воспалительного процесса либо иного заболевания. При этом возможны как местная реакция организма, так и общая, признаками которой становятся слабость, недомогание, повышение температуры тела.
Достаточно часто болевые ощущения бывают рефлекторными – боль, отдающая в ягодицу, часто возникает при патологиях органов и систем, находящихся в непосредственной близости от этой части тела.
Локализация болевых ощущений в ягодице не всегда может достоверно указывать на истинный их источник. Чтобы поставить правильный диагноз, нередко приходится проводить тщательное медицинское обследование. Это связано в первую очередь с большим количеством патологических состояний, которые вызывают рефлекторную реакцию в данной части тела.
Несмотря на различные источники болей в ягодице, причины их появления можно разделить на следующие основные группы:
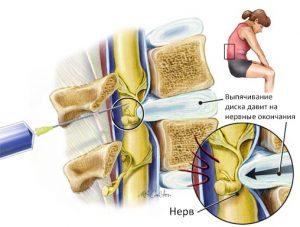
- Деформации и заболевания позвоночника, прежде всего, его нижних отделов. Боль, отдающая в ягодицу, является частым спутником сколиоза, пояснично-крестцового остеохондроза, а также межпозвонковых грыж в поясничном отделе;
- Местные гнойно-воспалительные процессы. Поражение подкожной жировой клетчатки в области ягодиц может носить как разлитой характер – при флегмонах, так и ограниченный – при абсцессах и фурункулах;
- Невралгия седалищного нерва – ишиас. Спастическое состояние ягодичных мышц может вызывать сдавливание крупнейшего нерва в организме. Результатом является тянущая боль в ягодицах, отдающая в ноги;
- Заболевания суставов, в первую очередь – тазобедренных. Патологии могут возникать вследствие воспаления либо в результате дегенеративных изменений. При поражении суставов одним из симптомов является боль, отдающая в ягодицу;
- Нарушение кровообращения. Проблемы с питанием ягодичных мышц часто обусловлены атеросклерозом. К затруднению кровотока также приводит длительное сидячее положение, например, в транспорте, в результате чего возникает боль в ягодицах, отдающая в ноги.
Так как болезненные ощущения могут либо возникать непосредственно в самой ягодице, либо являться рефлекторным ответом на поражение других органов и систем организма, лечебное воздействие имеет своей целью снять болевой синдром и по возможности устранить источник его возникновения. В большинстве случаев для этого применяют терапевтические методы.
К ним относятся: массаж, физиопроцедуры, согревающие компрессы. Кроме этого, лечение боли в ягодице предусматривает использование противовоспалительных препаратов. При местных гнойных процессах на пораженные участки накладывают повязки с ихтиоловой мазью или с мазью Вишневского. В случае отсутствия лечебного эффекта гнойники, чаще всего абсцессы и фурункулы, требуют радикального воздействия. Они подлежат вскрытию, после чего состояние больного улучшается.
Одной из причин возникновения боли в ягодице является мышечный спазм, поэтому лечение должно предусматривать специальную гимнастику, направленную на расслабление травмированных мышц. Это позволяет нормализовать кровообращение в пострадавшей зоне. Физкультура просто необходима при деформациях позвоночника, поскольку они вызывают нарушение тонуса мышц, что и приводит к болевому синдрому.
Лучшей профилактикой боли в ягодице, как и во всех других мышцах тела, является оптимальная двигательная активность. Систематические упражнения способствуют поддержанию тонуса организма и нормальному его функционированию. Если работа предусматривает длительное сохранение статического положения, необходимо регулярно делать небольшие разминки. При появлении болевых ощущений в ягодице следует обратиться к врачу, который определит их причину и назначит эффективное лечение.
Видео с YouTube по теме статьи:
источник
Боль в ягодице, отдающая в ногу, в большинстве случаев поражает 1 сторону (левую или правую), хотя может быть и двусторонней. Она может усиливаться при подъеме по лестнице, резких движениях. Человеку не комфортно сидеть, а при ходьбе он щадит больную ногу и хромает.
Боль может возникнуть спонтанно. В острый период она не стихает даже в положении лежа, сопровождается мышечными спазмами, усиливается при смене позы, кашле. Трудно повернуть туловище, согнуть или разогнуть суставы. Боль — это сигнал о нарушениях, требующих срочной помощи. Существуют разные причины, вызывающие ее, в том числе опасной этиологии. Поэтому важно не откладывать визит к врачу (терапевту или ортопеду) и выяснить, что происходит в вашем организме.
В большинстве случаев боли в ягодицах, отдающие в левую или правую ногу появляются при остеохондрозе и остеоартрозе. Между позвонками L4 и L5 поясничного отдела, позвонками L5–S1 крестца находятся нервные корешки, которые при защемлении или наличии грыжевого выпячивания иннервируют боль или слабость через ягодицу в наружную часть бедра, через икроножную мышцу к передней или задней части ноги, вызывая онемение пальцев или наружной части стопы. Если поднять большой палец ноги, ощущается слабость во всей нижней конечности.
Появление боли могут спровоцировать такие факторы:
- переохлаждение — общее или поясничного отдела;
- инфекции;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- лишний вес;
- травмы мышц и связок, в том числе старые, полученные задолго до появления болей.
После падения на ягодицы мышечные волокна в зоне ушиба постепенно замещаются рубцом соединительной ткани. Со временем он начинает сдавливать седалищный нерв, вызывая болевой синдром. Не связанные с болезнями тянущие боли могут появиться при таких состояниях:
- метеочувствительности;
- переутомлении;
- беременности;
- интенсивном росте в юношеском возрасте.
Для детализации болевого синдрома важно прислушиваться к своему организму. При разных болезнях ощущения и симптомы болей можно выразить в таких жалобах пациентов:
- В крестцовой области, переходящая в ноги. При протрузии периодически обостряется и затихает. Она может быть простреливающей, резкой, может вызвать локальный спазм. В ногах и крестцовой зоне появляется покалывание и онемение.
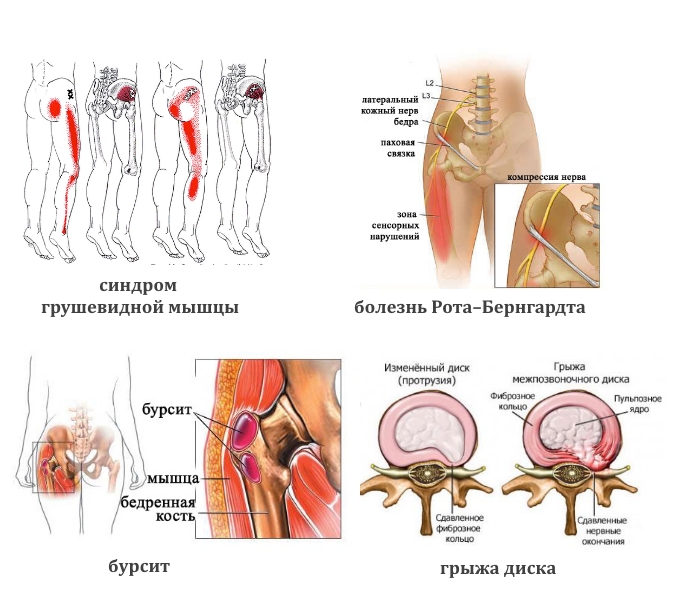
- Тупая боль в пояснице, паховой области и верхней части голени характерна для синдрома грушевидной мышцы. Ее реактивное воспаление вызывают туберкулез, остеомиелит, артрит, артроз тазобедренного сустава.
- Тянущая, иррадиирующая в боковую часть ноги вплоть до стопы (лампасоподобной локализации) может быть при грыже и патологии бедренного сустава.
- Жгучая боль в той же области возникает при болезни Рота–Бернгардта.
- Ноющая или колющая. При злокачественных опухолях тазовых костей, спинного мозга, бурсите сухожилий ягодичных мышц.
- Давящая или тянущая в области поясницы и колена характерна при болезнях вен и артерий, а также повреждении связок и сухожилий.
- Отдающая в переднюю поверхность бедра и вниз может появиться после операции в нижней части живота. Сильная — одновременно с мышечной атрофией, которая наблюдается при сахарном диабете, если развивается асимметричная проксимальная нейропатия.
У детей до 10 лет болевые ощущения могут появиться при туберкулезе кости. Симптомы болей в ягодице справа и слева, распространяющихся на ноги, могут сильно отличаться при таких заболеваниях:
- паховая грыжа;
- патологии органов малого таза у женщин;
- гнойно-воспалительные процессы;
- патологии прямой кишки;
- болезни почек;
- вирус герпеса;
- хронические менингит;
- панкреатит;
- постинъекционный абсцесс.
Острая резкая боль может появиться во время укола в ягодицу. Это значит, что игла задела седалищный нерв. У пациента это может вызвать покалывание в ногах и пояснице, онемение, хромоту: клинические нарушения могут выражаться по-разному и продолжаться долгое время.

- анальгетики;
- противовоспалительные нестероидные (например, Диклофенак, Ибупрофен);
- миорелаксанты (для устранения мышечного спазма);
- улучшающие кровообращение.
Желательно соблюдать постельный режим. При местных гнойных процессах применяют Ихтиоловую мазь или Вишневского. В комплексное лечение при ортопедических патологиях входят такие методы:
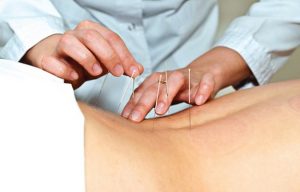
- иглоукалывание;
- мануальная терапия;
- физиопроцедуры.
Врач обязательно назначает лечебную физкультуру, восстанавливающую кровообращение.
Первое, что необходимо сделать — снять боль. Врач назначает уколы и таблетки, а если боль сильная, такая, что анальгетики и спазмолитики не помогают — новокаиновую блокаду. Боль утихнет быстрее, если среднеягодичная мышца расслабится. Для этого можно воспользоваться таким способом:
- Лежа на спине, немного приподнимать ноги, согнутые в коленях.
- Разделить ягодицу на 4 квадрата и в середине правого верхнего найти болевую точку. При надавливании на нее ощущается иррадиация в поясницу и ноги. Не переставая нажимать на триггерную точку, надо в положении стоя ногу, согнутую в колене, поставить на невысокий табурет так, чтобы колено находилось на уровне нижней части живота, и поворачивать ее 10–20 раз в сторону. При необходимости можно держаться за опору.
- Подложить под эту точку мяч для большого тенниса, полежать так 10 минут, затем отводить ногу в сторону.
Но эти упражнения снимут боль не при всех заболеваниях, например, при синдроме грушевидной мышцы они бесполезны.
Если дискомфорт вызван воспалением седалищного нерва, можно воспользоваться аптечными согревающими мазями или такими рецептами компрессов народной медицины:
- из листьев белокочанной капусты, прогретых и слегка размягченных кипятком, делают на 2–3 часа;
- из пчелиного воска, разогретого до пластичного состояния, — на ночь.
Домашними средствами лечиться можно только после того, как врач диагностирует болезнь и в комплексе с терапией.
Нельзя назначать себе уколы, массаж, прогревания в ванне или бане. Неправильное лечение, например, люмбагоишиалгии, приведет к тому, что со временем состояние здоровья ухудшится, и болезнь станет хронической. Нельзя пытаться усилить эффект анальгетиков алкоголем.
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:
- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту.
источник
Постъинъекционный инфильтрат – вот под таким мудрёным названием шишки после уколов значатся в медицинской терминологии. Впрочем, людям, столкнувшимся с этой проблемой, по большому счету все равно как она называется, главное – как от неё избавиться. Об этом мы и расскажем. Избавиться от шишек после уколов можно как медикаментозными средствами, так и народными, причем достаточно легко.
В конце этой статьи расскажем и о том, почему образуются шишки от уколов, а также и о том, как избежать их появления.
Самыми проверенными и вызывающими доверие являются традиционные способы борьбы. Итак, шишки от уколов на ягодицах или на внешней поверхности бедра можно убрать, используя следующие мази:
Это многокомпонентные мази, которые оказывают обеззараживающее, противовоспалительное и рассасывающее действие. Троксевазином и гепариновой мазью можно делать массаж (строго по направлению мышцы). А вот мазь Вишневского следует наложить компрессом на 3-4 часа. Линимент бальзамический и есть мазь Вишневского:
Сульфат магния – это неорагинческое вещество широко используется в медицине. Для лечения шишек после уколов необходимо сделать ночной компресс (смочить бинтик или ватный тампон раствором и закрепить на ночь лейкопластырем). В аптеке можно приобрести как уже готовый раствор сульфата магния, так и смесь для его приготовления.
Нельзя не упомянуть здесь йодовую сетку, которую делают даже в больницах. Однако об этом способе лечения знают все и многие пробовали. Судя по тому, насколько интенсивно люди задают вопрос, что делать с шишками от уколов, помогает этот способ мало кому. Теоретически йодовая сетка должна хорошо помогать, на практике же результат не очень понятен. Хотя, большой вопрос, что было бы, если бы йодовую сетку не делали вообще. Поэтому на всякий случай во время курса внутримышечных инъекций йодную сетку рекомендуется ставить в качестве профилактики.
В физиотерапевтических кабинетах для рассасывания шишек используют прогревающие обеззараживающие лампы, а также различные электрические массажеры.
И прогревающие лампы, и массажеры сегодня легко приобрести самостоятельно. Повторимся, массаж мышцы с шишками от уколов нужно проводить строго по направлению мышечных волокон.
Народных способов существует очень и очень много, приведем пятерку лидеров, эффективность которых проверена на личном опыте:
- Мёд
- Алоэ
- Спирт
- Капустный лист
- Кленка или целлофан
Способов использования первых двух лидеров всего два – массажи и компрессы. А лучше – их сочетание, последовательное. Сначала делаем массаж, затем накладываем компресс. Но, обо всем по порядку.
Однако не рекомендуется смешивать мёд с алоэ, каждый из них хорош по отдельности. Сделайте утром массаж с алоэ, а вечером с мёдом – разогревающий эффект на ночь сделает своё дело.
*Лист алоэ предварительно рекомендуется положить в холодильник на несколько часов (на ночь).
Самый простой способ – капустный лист или квадратик целлофана/пищевой пленки размером 10х10 сантиметров максимум. Просто прикладываете на место с шишками, закрепляете лейкопластырем и ложитесь спать.
Пищевую пленку или целлофан закреплять не обязательно, под воздействием испарины они приклеятся сами.
Чтобы достичь большего эффекта, под целлофан или капустный лист можно намазать, опять же, мёд или алоэ.
Также эффективен и спиртовой компресс. Он не только обеззараживает область с шишками, но и согревает её, а так как высвобождаемое тепло тела не может найти выход за счет капустного листа или плёнки, создается эффект теплицы – что нам и нужно.
Внимание! При использовании спиртового компресса пораженный участок кожи предварительно необходимо смазать кремом или вазелином!
В противном случае рискуете получить ожог, причем достаточно сильный. Люди, у которых кожа – слабое место (страдающие экземой и аллергическими реакциями) могут получить и сильнейший рецидив, который потом и Бепантеном и Целестодермом за неделю не вылечишь.
Для шишек, которые не проходят уже долгое время, народная медицина припасла несколько очень хороших и безболезненных способов (всяко безболезненней, чем скальпель хирурга):
- Компрессы из смеси мёда и ржаной муки (1 к 1) прикладывают на место с шишками на ночь в течении недели.
- Компрессы от шишек с творогом. Творог предварительно необходимо подогреть на водяной бане, и теплым приложить на уплотнения от уколов. Тоже на ночь.
- Медовая лепешка – компресс на основе меда, но к мёду добавляются два новых ингредиента: масло и яичный желток (сырой). Медовую лепешку сверху накрывают пищевой пленкой и оставляют на ночь.
- В зеленый сезон вместо капустных листьев можно использовать листья лопуха.
- Самый действенный метод от застарелых шишек после уколов – это смесь мёда, спирта и аспирина, приготовленная на водяной бане. На ложку мёда необходимо взять ложку спирта и 1 таблетку аспирина (мелко растёртого). Компресс накладывается в тёплом виде, и снова – на ночь. Учитывая наличие в этом рецепте спирта, не забудьте перед компрессом смазать кожу жирным кремом или вазелином.
Все вышеперечисленные методы, не важно от свежих или старых шишек, не действует мгновенно! Для достижения эффекта требуется время и регулярность процедур. Минимум – неделя. Не ждите чудес.
Если никакие способы вам не помогли, а на месте шишек начинает появляться покраснение и припухлость – срочно обратитесь к врачу! Это признаки абсцесса.
Чтобы шишки после уколов не образовывались вовсе, необходимо знать, почему они вообще образуются. Чаще всего причиной являются:
- Неправильная техника выполнения укола
- Неправильно выбранное место для инъекции
- Инъекция некачественными шприцами
- Нарушение правил асептики
Но, обо всём по порядку. Чтобы не появлялись шишки после уколов необходимо:
- Вводить иглу под углом 90 градусов к коже на ¾ её длины (между кожей пациента и муфтой иглы должно остаться 2-3мм). Чем медленней введено лекарство, тем лучше его усвоение и ниже риск образования инфильтрата. Если пациенту прописано лекарство на масляной основе, которое должно храниться в холодильнике, предварительно ампулу нужно согреть (потереть в ладонях, оставить на некоторое время при комнатной температуре). Вытаскивать иглу нужно резко под тем же углом в 90 градусов, не производя лишних движений.
У детей место укола берется в складку, у взрослых напротив – растягивается пальцами.
- Место ввода иглы для ягодицы – верхний наружный квадрант мышцы (зрительно поделите ягодицу на 4 равных квадрата), для бедра – верхняя треть боковой поверхности.
- Не экономьте на шприцах. Покупайте только трёхкомпонентные шприцы с длинными иглами (для внутримышечных инъекций). Коротки иглы, предназначенные для подкожных уколов или введения инсулина, не подходят! Какими бы тонкими и заманчивыми они не казались. Короткая игла или недостаточно глубокое введение длиной иглы – наиболее распространенная причина появления шишек от уколов при самостоятельном их выполнении (медицинский персонал таких ошибок не допускает, во всяком случае не должен). При наборе лекарства убедитесь, что поршень идет легко, без рывков. Игла должна быть острой.
- Правила асептики. Во-первых, одноразовые шприцы потому и называются однразовыми, что использовать их можно только единожды! Во-вторых, для одной инъекции нужен не один, а два ватных диска, смоченных спиртом (или спиртовые салфетки). Первый – для протирания места инъекции до укола, второй – после укола. Инъекция должна выполняться чистыми, только что вымытыми руками.
Еще один момент, верхний внешний квадрант – он большой. Не надо вводить укол за уколом в одно и то же место, особенно если вам прописано несколько инъекций в день. Старайтесь делать уколы в разные места указанного квадранта, а лучше – чередуйте ягодицы. Ну и напоследок, напряженная мышца – лучший друг шишек. Умейте расслабляться!
- Нельзя греть больную ягодицу в бане или сауне. Высокие температуры спровоцируют воспалительный процесс.
- Не стоит давить или мять шишку. Если образовался гнойный мешочек, то он может лопнуть. Это приведет к заражению крови.
- Не стоит разминать шишку электрическими и ручными массажёрами.
- Оставлять компрессы из Димексида на длительное время, это спровоцирует термический ожог кожи.
- Не рекомендуем делать, широко разрекламированные, спиртовые компрессы. Эффект от них будет только, если шишка вызвана скоплением лекарства под кожей. Воспалительный процесс только усугубится.
Процитировано 6 раз
Понравилось: 2 пользователям
источник
На мягкое место человек инстинктивно принимает неожиданные удары и приземляется при падении. Это у него срабатывает подсознательная защита иных частей тела, а получаемые при этом травмы ягодичных тканей часто не требуют сложных методов лечения. В ягодицах отдаются болевые симптомы и при заболеваниях других органов. Например, при проблемном позвоночнике, тяжелых инфекционных болезнях (таких как остеомиелит), злокачественных опухолях и даже сердечно-сосудистых патологиях.
Их множество, поскольку ягодицы могут болеть за другие части тела. Самые распространенные причины связаны с воспалительными процессами, травмами мягких тканей, болезнями позвоночника, суставов. Если же доведется «отсидеть» ягодицы, болеть они способны едва ли меньше, чем из-за серьезных патологий. Систематические нарушения кровотока мягких тканей несут с собой ощутимые неприятности и даже осложнения.
Заболевание вызывается зажатием нервных корешков, связанным со смещением позвонков, деформацией или воспалением окружающих тканей, опухолями. Этот тип неврита проявляется острой болью, прострелами в пояснице, дискомфортом при легком надавливании рукой на поясничный отдел. При патологии такого рода проблемы возникают на одной стороне тела, затрагивая ягодицу.
В организме человека их два, оба нерва исходят из поясничнго отдела. Они считаются самыми крупными по протяженности. Разветвляясь в области таза, седалищные нервы спускаются под покровом мышечных волокон и параллельно друг другу к задней стороне ног, протягиваются к подколенной ямке, где разделяются на медиальную большеберцовую и латеральную малоберцовую ветки.
- Острые или приглушенные невралгические боли от сдавливания нервных окончаний возникают «пониже спины», а затем от ягодиц передаются по всей длине нерва.
- Онемение нижней конечности сочетается с покалыванием пальцев ноги.
- Слабость мышц: они почти не держат тонус, плохо слушаются при физических усилиях и резких движениях.
- Спазм грушевидной мышцы (отвечает за движение бедра и ноги), провоцирующий зажатие и воспаление седалищного нерва (признак радикулита).
- Нарушение походки: при попытках уменьшить болевые ощущения, пациент напирает на противоположную сторону от больного места, подволакивает одну ногу.
- Непроизвольное опорожнение: этот редкий симптом требует неотложной медпомощи.
- Прострелы поясничного отдела, боль в ягодице при беременности у женщин: дополнительная нагрузка на область таза приводит к защемлению нервных окончаний. Назначается лечение седалищного нерва в домашних условиях, включая комплекс упражнений.
Из-за патологических процессов в ягодичных тканях боль способна становиться острой, особенно при сидении, быстром движении. Мучительные ощущения в ягодицах вызывает повреждение мышц и связок тазобедренного сустава. Нестерпимо болят ягодицы при сидении из-за гнойников, фурункулов. Длительный тонус ягодичных мышц при принятии неподвижной позы оборачивается тянущей болью, передающейся в поясницу и ноги. Подобные неприятности могут причинять и отдающие болевые симптомы.
Среди неприятных последствий от инъекций относительно безобидными считаются «горячие» уколы. При этом шприцы наполняются витаминными препаратами, антибиотиками, лекарствами густоватой консистенции. Уплотнение на месте укола рассасывается не один день, саднит. Если вместо мышцы шприц угодит в жировую ткань, либо сам пациент перенапрягает пятую точку, образуется болезненная шишка (инфильтрат). Из травмированного уколом сосуда получается синяк. При попадании иглой в нерв, может развиться осложнение.
Отдающие болевые ощущения в мягком месте не сразу позволяют распознавать их истинную причину. Могут возникать в ягодицах, если человек срывает спину, поднимая тяжести. Получает растяжение, микроразрывы мышечных волокон. При этом появляется боль в левой ягодице, отдающая в ногу. Патологические процессы поясничного и крестцового отдела позвоночника (остеохондроз, остеоартроз) приносят пятой точке ноющие болевые симптомы с усилением от двигательной активности.
При грыже между позвонками неприятные ощущения сначала возникают в пояснице, ягодице и ноге слева или справа. Появляются «мурашки». Схожие ощущения и при радикулите, но дополняются нарушением двигательных функций. Люди с болезнями крестцово-подвздошных суставов, остеоартрозом тазобедренного сустава страдают от сильных болевых симптомов правой ягодицы, едва попытаются сменить позу или встать.
- Лекарствами: болеутоляющими, противовоспалительными и разгоняющими кровь в тканях ягодиц.
- Вспомогательными средствами: горячим или холодным компрессом, медицинскими банками.
- Щадящим физическим воздействием: полезной для укрепления спины лечебной гимнастикой (упражнения при защемлении седалищного нерва: ходьба на ягодицах, «велосипед» лежа на спине, вращение бедрами, растяжки); поглаживанием и растиранием (массаж при защемлении седалищного нерва делают без нажима).
- Физиотерапевтическими методами, предотвращающими обострение: УВЧ, парафиновыми аппликациями, электрофорезом.
- Важно: как вылечить седалищный нерв, решает только врач.
Уплотнение от лекарства, которое медленно рассасывается после инъекции, мешает вольготно себя чувствовать дома и на работе. Самый распространенный способ избавления от шишки в месте укола – йодовая сетка, которую наносят поверх инфильтрата (лучше перед сном). Народная медицина рекомендует накрывать больное место на ягодице листом капусты или лопухом, делать компрессы. Например, из ржаной муки и меда. Подробнее об этом рассказывается в видео.
источник
Здоровый человек считает свободу движений чем-то само собой разумеющимся.
На самом деле это великое счастье – иметь возможность беспрепятственно и безболезненно двигаться, ходить, бегать, работать руками. Чтобы это понять, достаточно хотя бы раз в жизни испытать «прелесть» боли в суставах. Суставная боль даже самое простое движение превращает в почти неразрешимую проблему, и жизнь начинает походить на сплошную каторгу.
В этой статье мы поговорим про наиболее распространенные причины боли в суставах. Вы узнаете, Как лечить боли в суставах народными средствами.
Наш скелет построен из множества больших и маленьких костей различной формы. Суставы обеспечивают подвижность костных соединений, одновременно объединяя все части скелета в целостную систему. Сочленения костей могут отличаться друг от друга размерами и конфигурацией.
Но основные элементы конструкции одинаковы для всех суставов. Кости в суставах соприкасаются так называемыми головками. Эти места покрыты плотной и упругой хрящевой тканью, ее задача амортизировать трение и обеспечивать гибкость конечностей.
Область соприкосновения костей окружена суставной капсулой из фиброзной ткани, плотно облегающей сустав. Ее функция – защита и поддержка сустава при постоянных нагрузках. Внутри этой капсулы находится еще одна, она состоит из особых клеток, вырабатывающих вязкий секрет — синовиальную жидкость.
Это своеобразная смазка для движущихся частей сустава, которая нейтрализует трение головок костей друг о друга, а также осуществляет питание всех тканей сустава. Другие источники питания для суставов недоступны, т.к. они не имеют кровеносных сосудов.
Суставы скреплены связками из соединительной ткани, которые позволяют костям двигаться относительно друг друга, но при этом не дают скелету рассыпаться и упорядочивают амплитуду этих движений.
Когда элементы суставного аппарата (один или несколько) выходят из строя, его работа нарушается, и мы начинаем чувствовать боли в суставах. Причины могут быть разные, их можно разделить на две группы
Механическое воздействие, травмы:
Заболевания различного происхождения:
Воспалительные заболевания (всевозможные артриты) чаще всего вызываются какой-либо инфекцией. Как правило, это осложнение перенесенной инфекционной болезни (в том числе ангины, туберкулеза, гонореи, сифилиса и других) либо системного заболевания (например, системная красная волчанка, саркоидоз, клещевой боррелиоз, онкологические заболевания).
Фактором риска здесь выступает синовиальная жидкость – она является хорошим «питательным бульоном» для бактерий. Однако существует еще один путь возникновения артритов – так называемый аутоиммунный. В этом случае иммунная система почему-то (явление до конца не изучено) начинает воспринимать здоровые клетки и ткани сустава как враждебные и принимается их уничтожать. На фоне разрушения тканей развивается воспаление. Так возникает, к примеру, ревматоидный артрит.
Боли воспалительного происхождения обычно сопровождаются покраснениями и припуханиями в области суставов, а также местным повышением температуры. Они тягучи и постоянны, возникают как при движениях, так и в покое, могут усиливаться в ночные часы.
Дегенеративно-дистрофические патологии начинаются с разрушения хрящей. Хрящевой слой истончается, выработка суставной жидкости уменьшается, как результат — усиливается трение костей друг о друга. При этом появляются костные наросты (остеофиты), которые травмируют прилежащие к суставу мягкие ткани и ограничивают свободную подвижность сустава.
Дальше включается механизм замкнутого круга: разрушение и деформация сустава провоцирует воспаление, которое, в свою очередь, ускоряет разрушение и деформацию. И все это сопровождается мучительной болью. Результат – потеря трудоспособности и серьезное снижение качества жизни.
Поскольку причины болей в суставах лежат в разных плоскостях, то и помощь должна быть комплексной, т.е., оказываться по нескольким направлениям сразу. Эффективное лечение боли в суставах, заключается в следующем:
Эти принципы должны сохраняться при любых методиках лечения, будь то традиционная медицина или комплекс народных средств.
Одновременно с лечением непосредственно пораженных суставов необходимо диагностировать и проработать основное заболевание, являющееся первопричиной суставной патологии (о них мы рассказали выше). В противном случае болезнь суставов будет прогрессировать, несмотря на все меры местного воздействия.
Современная медицина предлагает богатый выбор лечебных мер – медикаментозных, хирургических, физиотерапевтических и реабилитационных. Для обезболивания пациентам прописывают лекарства из группы НПВП (нестероидные противовоспалительные препараты). Эти средства существуют как в виде таблеток, так и в форме мазей, кремов и гелей.
В острых случаях, когда боль становится невыносимой, производится так называемая блокада: с помощью специальных инструментов выполняется инъекция сильнодействующего препарата непосредственно в полость сустава. Это эффективная процедура, после нее у многих больных полностью и на длительный период исчезают боли, восстанавливается подвижность сустава.
Но побочные действия не исключены и в этом случае. Существует много противопоказаний для этого метода: блокаду нельзя делать людям с гипотонией, склонностью к урежению пульса (брадикардией), а также при повышенной чувствительности к лекарственным компонентам и проблемах с печенью.
Приостановить разрушение тканей сустава, в частности, хрящей, помогают препараты, содержащие хондроитино-глюкозаминовый комплекс (например, «Терафлекс»). Они содержат вещества, являющиеся строительными материалами для наших хрящей. Однако при этом значительно повышают нагрузку на почки.
Если же разрушение и деформация сустава зашли слишком далеко, и терапевтические методы уже не помогают, остается последний шанс избежать инвалидной коляски – эндопротезирование, т.е., замена «родного сустава» искусственным.
Такие операции делаются довольно часто, в подавляющем большинстве случаев дают хороший результат – работа суставов полностью восстанавливается, человек после реабилитации напрочь забывает о прошлых мучениях и наслаждается полнотой жизни и свободой движений. Но и тут существуют подводные камни. В некоторых случаях после операции наблюдается развитие глубоких инфекционных процессов, которые лечатся очень трудно и мучительно.
Таким образом, при всем богатстве способов лечения боли в суставах традиционными методами, ни один из них не является стопроцентно гарантированным и безопасным. А что же предлагает нам мудрая народная медицина?
Болезни суставов сопровождаются глубокими разрушительными и воспалительными процессами, поэтому одними лишь народными средствами справиться с ними, увы, невозможно. Рецепты и рекомендации народной медицины могут лишь послужить подспорьем в комплексном лечении.
Мы не рекомендуем применять эти методы без консультации со специалистом. Народная и традиционная медицина должны стать союзниками в этой борьбе. Предлагаю вашему вниманию эффективные народные средства от боли в суставах, которые помогут справится с недугом и поскорее выздороветь.
Итак, мы постарались выяснить, как лечить народными средствами боль в суставах. Однако любое лечение не будет достаточно эффективным, если при этом не соблюдаются нормы здорового образа жизни. Наша статья была бы неполной, если бы мы не заострили внимание на такой проблеме, как питание при болях в суставах.
Если вас мучают боли в суставах, вам придется основательно проинспектировать ваш повседневный рацион и безжалостно исключить из него алкоголь, копчености, острые приправы, а также ограничить употребление картофеля и томатов.
А вот список продуктов, которые, напротив, способствуют оздоровлению суставов и предотвращают их разрушение. Позаботьтесь о том, чтобы на вашем столе всегда присутствовали источники жирных омега-3 кислот:
Щедро употребляйте молочные продукты (молоко, творог, кефир, йогурт, нежирную сметану и др.) – это источник жизненно необходимого для костей и суставов кальция.
Не забывайте о двигательной активности! Нагрузку на больные суставы, разумеется, необходимо дозировать, но оставлять их в неподвижности было бы неправильно. Разумное движение стимулирует выработку синовиальной жидкости, улучшает кровообращение тканей и их питание. Плавание, велосипед, лечебная гимнастика помогут поддержать рабочее состояние ваших суставов.
Однако не забывайте о недопустимости самолечения! Только опытный специалист сможет определить количество и характер необходимых вам упражнений.
В дополнение к физкультуре вам могут быть назначены физиотерапевтические процедуры и реабилитационные мероприятия, например, электрофорез, лечебный массаж, грязевые ванны, различные обертывания и другие.
ibeauty-health.com
Появление боли любого происхождения сигнализирует о развитии патологического процесса в организме. Независимо от места ее локализации и интенсивности, больной должен адекватно отреагировать на такой сигнал и вовремя посетить врача для определения источника. Следует знать, что не во всех случаях место локализации боли совпадает с ее источником. Например, болевые ощущения в области ягодиц могут свидетельствовать о разных недомоганиях.
Ягодицы – это симметричные части тела, которые образно можно сравнить со слоеным пирогом.
Боль в ягодице может возникать как самостоятельный симптом, так и рефлекторный, который свидетельствует о патологии органов и систем, находящихся в непосредственной близости к ягодицам. Как правило, пациенты жалуются на локализацию боли в области ягодиц, которая отдает в ногу и нижний отдел спины. Особенно резкие ощущения возникают при смене позы. Иногда возникает ощущение онемения ноги или прострелы от середины ягодиц в колено или пятку.
Невзирая на то, что источники возникновения боли в ягодице могут быть разными, условно их можно разделить на следующие группы:
В виду того что боль возникает непосредственно в области ягодиц, или же является рефлекторным ответом на поражение близлежащих органов, первое что необходимо сделать – это снять боль. Как правило, кроме противовоспалительных и болеутоляющих препаратов рекомендуют использовать следующие терапевтические методы:
Кроме этого, при местных гнойных процессах врачи рекомендуют использовать повязки с мазьюВишневского или ихтиоловой мазью.
При мышечных спазмах, которые вызывают боль в ягодице, медики назначают специальную гимнастику, упражнения которой направлены на расслабление мышц. Благодаря этому восстанавливается кровообращение в пострадавшей зоне. Особенно полезной является лечебная гимнастика при деформации позвоночника, потому как такая патология вызывает нарушение тонуса мышц, которые стимулируют развитие острой боли.
Для того чтобы поддерживать тонус мышц и обеспечить нормальную функцию организму в профилактических целях рекомендуется вести активный образ жизни. Двигательная активность особенно рекомендуется тем людям, специфика работы которых предусматривает сидячий образ, длительное пребывание тела в одной позу. В случае появлении боли в области ягодиц необходимо сразу обратиться к лечащему врачу и вовремя определить источник ее возникновения.
Также при появлении боли в области ягодиц, медики рекомендуют прибегнуть к рецептам народной медицины.
Пчелиный воск – эффективное средство для снятия боли при ишиасе. Кусок пчелиного воска следует разогреть до состояния пластилина. Нанести на место локализации боли, накрыть полиэтиленом и закрепить шерстяным шарфом. Накладывать компресс на ночь.
Скипидар – воспаление седалищного нерва. Смешать скипидар и воду в соотношении 2:3. Возьмите корку черного хлеба и замочите в емкости с раствором. Пропитанную скипидаром корку наложите на больное место, и прикройте хлопчатобумажной тканью. Надавите на повязку рукой и держите в таком положении 10 минут. В случае если больной будет ощущать сильный жар, то лучше отпустить и не доводить до ожога. После такой процедуры нужно сразу ложиться спать. При необходимости можно повторить процедуру через 3-4 дня.
Капустный компресс. Для этого вам понадобятся свежие капустные листья. Очистите их и уложите их в кастрюлю с кипятком на 3 минуты. Как только листья станут эластичными, наложите их на больное место и накройте целлофаном и махровым платком. Полежите 15-20 минут, и вы ощутите как боль начнет отступать. Спустя 30 минут начнется процесс самолечения путем прогревания. Время действия такого компресса неограниченно.
Головки одуванчика. Добавьте цветущие головки одуванчика в тройной одеколон и дайте ему настояться. Готовое средство втирайте в больное место на ночь. Повторять такие процедуры следует до полного выздоровления.
Боль появляется внезапно, словно, дает указание человеку немедленно обратиться к врачу. Такие действия предписывается совершать не спонтанно, поддаваясь панике, а с целью поправить положение, восстановить комфортность жизни. Боль в ноге от бедра до стопы способны вызвать многие болезни. Врач поставит реальный диагноз, начнет правильное лечение.
Коварность заболевания нижних конечностей заключается в том, что если заболел один коленный, иной сустав, то боль оперативно купируется, он восстанавливается. При условии, что начато своевременное лечение. Если оно упущено, начинается болевой рецидив ноги от ягодиц до ступни. Причины появления тотальной боли появляются от осложнений, возникающих:
Пациенту важно врачу описать особенности болей, что поможет быстро, безошибочно установить диагноз. Его доверительные отношения в описании характеристик болей даст специалисту верное направление в лечении
Медицинской практикой доказано, что многие заболевания организма человека, включая эпизоды, когда ноги от бедра до стопы болят, вызваны функциональными нарушениями позвоночника, играющего в теле подвижной стержень, несущий на себе нацепленные природой внутренние органы. При его помощи человек вертикально ходит, переносит тяжести. Является биологическим устройством, внутри которого спрятаны нервные волокна, по которым от центрального головного мозга передаются соответствующие команды периферийным нервным отросткам.
Ежедневные колоссальные нагрузки на позвоночник изнашивают его. Между позвонками истирается хрящевая прослойка. Выпирание деградирующей ткани приводит к защемлению нерва. Образовывается грыжа, приносящая человеку нестерпимую боль, рефлекторно отдающаяся в нижние конечности.
Источником боли в ноге от бедра является и остеохондроз — дисковая протрузия.
Сегодня существует масса медицинских методов для лечения позвонка. Специальные клиники активно используют практику дефанотерапии. То есть выявляется локация заболевания ослабших мышц, устанавливается их степень напряжения и при помощи релаксации, массажного воздействия приводят позвоночник в априорную стадию функциональности.
Провоцирует боль, начинающуюся в зоне ягодиц и, простирающуюся до ступни, деградация кровеносных сосудов, расположенных в нижних конечностях. Явление называют варикозным расширением. Происходит закупорка вен. Кровоток ищет свободные пути, расширяет вены. В результате они истощаются, становятся менее эластичными. Человек начинает страдать закупоркой вен. Опасное заболевание.
Тянущая боль от ягодиц до стоп появится в ногах при заболеваниях мышц, вызванных микроскопическими травмами. Папатология развивается при чрезмерной мышечной напряженности. Последняя возникает и при постоянном головокружении. В таком состоянии человек, чтобы не упасть, держит мышцы в напряженном состоянии. В результате происходит деградация мышечной ткани. Боли появляются в ягодичной области, увеличиваясь после ходьбы.
Причины образования боли бывают и от ишиалгии. Дискомфорт возникает от защемления, сжатия нерва, который в медицине называют седалищным. В организме человека считается самым длинным. По толщине не больше мизинца. Берет начало от спинного мозга и проходит до стоп через ягодицы.
Развитию патологии содействуют:
Диагностика болезни происходит врачом в результате физикального осмотра больного.
Нарушение обмена веществ в организме неизбежно влечет за собой подагру, артрит подагрический. Происходит накопление в суставах избытка солей кислоты мочевой. Серьезных последствий подагра вызвать не может при оперативном лечении. Запущенная форма создает дискомфорт для жизни человека.
У человека проявляются кратковременные приступы боли. Приходит она в ночное время. В зону поражения болезни входят:
Пораженная зона постепенно набухает, кожа краснеет. Первичные приступы длятся три, четыре дня. Исчезают быстро. Больной чувствует себя здоровым определенный период, после которого приступы повторяются, интервалы становятся короткими.
Для подготовленного профессионального врача болезнь не представляется опасной. Заболевание легко излечивается при условии, что пациент отказывается от конкретных продуктов питания. Назначенная врачом диета выполняется безукоризненно.
Коварной болезнью следует назвать остеомиелит. Проявляется, когда человек «подхватил» инфекцию, способную воспалять кости, окружающие их ткани. Ведет к деградации не только кости, но и костного мозга. Пораженная субстанция разрастается, давит на кровопроводящие каналы, перекрывает их. Нарушается поступления крови в зону поражения, чем провоцирует начало деградирующих, разрушительных факторов.
Проявление болезни сопровождается стойким снижением артериального давления крови. Попутчиками недуга являются:
Правильно поставленный диагноз — фактор успешного лечения больного. Принимают быстрые решения, поскольку болезнь, развивающаяся в динамике, чревата трудно диагностируемыми осложнениями, последствиями. Медицинская практика успешно борется с болезнью, используя медикаментозную, физиотерапевтическую помощь. В некоторых случаях применяются хирургические операции. Здесь лечение народными средствами неуместно.
Врачи, опираясь на медицинскую практику, информируют, что остеосаркома чаще диагностируется у людей молодого возраста. Что выявить заболевание на начальной стадии, необходимо помощь врача.
Симптомы заболевания саркомой
Принимая во внимание, что саркома тяжело диагностируется, больному необходимо оперативно обратиться врачу, рассказать все, что его беспокоит. Насторожить человека должны нелокализованные боли ног или ноги. Усиливаются дискомфортные ощущения вечером, ночью, но указать на конкретную зону человек не в состоянии, поскольку отеки не возникают. Если очаг заболевания расположен, например, в коленном суставе, то боль не конкретизируется, расплывается по всей нижней конечности.
В будущем боли увеличиваются, обнажая локацию опухоли. Доходит до того, что человек с трудом ходит, а после перестает передвигаться.
Оно заключено исключительно в операционном вмешательстве. Больной теряет конечность, но остается жив. После операции ему необходимо быть предельно внимательным, чтобы вовремя обнаружить вторичные метастазы.
Когда болят ноги от ягодиц до стопы, необходимо мобильное лечение по снятию синдрома. Врачом устанавливаются причины патологии. Прописывает нестероидные лекарства, использование которых облегчает страдания пациента. Медикаментозное лечение предусматривает применение Индометацина, Диклофенака, иных лекарств. В аптеках реализуются в виде гелей, таблеток.
При сильных тягучих болях рекомендуется покупать Нимесулид. Можно Парацетамол, Ибупрофен.
При использовании этих средств не стоит забывать, что они не производят лечение заболевания, а только микшируют болевой синдром.
Используя специальные мази (венотоники), пациент получает значительную пользу. Мази Гепарин, другие производят положительную коррекцию, уменьшая застойные факторы, положительно влияют на работу клапанов вен. Конкретный результат налицо — исчезают отечности, боли уменьшаются.
Люди на протяжении долгого времени накопили опыт облегчать страдания больных. Сохранились рецепты, рекомендации, не противоречащие медицинской практике. Наоборот, рекомендуют использовать отвары, состоящие из ромашки, хмеля и так далее. Интересен рецепт из сока цветочков каштана конского. На столовую ложку требуется всего 30 капель сока. Принимают в день 2 раза.
Хорошо снимает боль настойка каштановых плодов на водке. Измельчают в кофемолке 10 граммов плода каштана, заливают 100 граммами водки, сохраняют в темном месте. Употребляют перед едой по 20 капель.
Если ноют конечности ночью, то народная практика рекомендует снимать боли листьями обычной капусты. Последствия от компрессов положительные, особенно с интегрированными в них лекарствами. Снимают приступы боли, возвращая пациенту комфортный сон. Компрессы содействуют тотальному насыщению пораженных тканей кислородом, что улучшает окислительный процесс в организме.
Международной статистикой установлено, что заболевания нижних конечностей от различных фактов увеличивается.
zdorovya-spine.ru
Нередко люди сталкиваются с такой проблемой, как защемление нерва в пояснице.
При этом ощущение сильной боли может то появляться, то внезапно пропадать, из-за этого человек не всегда придает этому значения, что приводит к усугублению ситуации.
Запущенная болезнь вызывает неприятные осложнения в дальнейшем. Ведь это патологическое состояние, при котором зажимается нервный ствол.
Боль может быть очень сильной при защемлении нерва в пояснице, лечение в домашних условиях применяется после консультации с врачом.
Причин появления этого недуга очень много. Но в большинстве случаев, защемление появляется из-за чрезмерной нагрузки на спину. В результате периодического стрессового воздействия на спину или разового поднятия непосильной тяжести.
Чрезмерный вес тоже может стать фактором, который очень негативно сказывается на спине.
Основным симптомом проявления такого состояния является острая невыносимая боль, которая усиливается при движении. Болевые ощущения могут чувствоваться в конечностях и отдаленных областях организма.
А также возникают такие симптомы:
- Острые отдачи боли в область ноги, ягодиц.
- Онемение спины.
- Мышечная слабость.
- Чувство покалывания.
- Мышечный спазм и воспаление.
- Распространение боли на руку и шею.
При такой патологии очень чувствуется боль в конечностях. Если при защемлении нерва в пояснице, боль отдает в ногу, то своевременное комплексное лечение таблетками, мазями, массажем даст хороший результат.
Но также можно применить уколы, которые не так вредят внутренним органам, как таблетки. Они действуют по месту требования.
Такой способ лечения почти не дает побочных действий. Неприятности могут возникнуть только при неправильном введении иглы. Это аллергическая реакция или абсцесс.
В инъекциях чаще всего используют такие препараты:
Боль отдает в ногу по причине защемления седалищного нерва. Именно он отвечает за двигательную активность нижних конечностей. Болевые ощущения сопровождаются онемением или покалыванием.
В тяжелых случаях боль настолько сильна, что человек может не чувствовать ногу.
Приступ острой боли может быть внезапным и больной не сможет даже пошевелиться. В панике возникает вопрос, что делать при защемлении нерва в пояснице?
Человек остается в такой позе, при которой ему удается немного снизить дискомфорт. Такое положение лучше не менять. Любое резкое или неловкое движение только ухудшит состояние.
В такой ситуации нужно постараться сохранить спокойствие и выдержку. При возможности, следует лечь животом на ровную и твердую поверхность — это первая помощь которую можно оказать себе самостоятельно.
Кроме того, важно придерживаться специальных рекомендаций, как снять боль:
Лечение нужно начинать сразу после установления причины, вызвавшей такое состояние. Оно имеет три направления:
Из медикаментозных средств врачи чаще всего назначают нестероидные противовоспалительные, они помогают снять боль и воспаление:
В таких же целях можно применять различные мази. Лечится ими можно самостоятельно в домашних условиях, но лучше после назначения врачом. Это поможет избежать аллергической реакции. Самые распространенные:
Устранить очень сильные боли можно инъекциями раствором новокаина. Повысить эффективность в период восстановления помогут препараты содержащие витамины группы В.
А также лечение должно сопровождаться правильным питанием. Слишком острые и соленые блюда следует исключить из рациона. От крепкого кофе и алкогольных напитков тоже следует отказаться.
Лечение будет эффективным только тогда, когда его направление нацелено не только на снятие болевых ощущений и воспалительных процессов, но и на устранение причин, которые провоцируют недуг — это очень важный момент.
Чтоб получить хороший результат необходимо освободить нерв от зажатия, восстановить нормальное положение межпозвонковых дисков, снять спазм с мышц.
Существуют разнообразные методы лечения:
Если причиной защемления является опухоль или межпозвонковая грыжа, которая не поддается консервативному лечению, то в таком случае понадобится хирургическое вмешательство.
Физические упражнения при защемлении нерва в пояснице очень эффективны. Они дают положительный результат не только в период лечения, но и после болезни, применяются в качестве профилактики.
Гимнастика для поясницы укрепит мышцы спины и предотвратит повторное заболевание. Хорошо этому способствуют такие упражнения:
- скручивания на пресс;
- разнообразные приседания;
- наклоны в стороны;
- наклоны вперед и назад;
- отжимания.
Для того, чтоб занятие гимнастикой было более комфортным, необходимо подобрать удобную спортивную одежду из натуральных тканей и работать умеренно, усталость на начальном этапе должна быть легкой.
Важно в первые дни правильно распределить нагрузку. Чрезмерное перенапряжение может способствовать возвращению симптомов.
Чтобы восстановить нервную проводимость, следует выполнять самомассаж поясницы. Массировать желательно три раза в день не менее 10 минут.
Если процедура выполняется правильно — появиться устойчивая краснота и чувство тепла на пояснице.
Массаж при защемлении нерва в пояснице состоит из таких этапов:
При таком лечении очень важно все выполнять правильно и ответственно отнестись к этой процедуре.
Во время острого приступа нельзя разогревать спину. В больном месте появляется отек, а повышение температуры увеличивает приток крови к этому месту. Отек становится больше и увеличивается давление на нервную ткань.
Такая процедура может устранить боль на время, а потом проявится еще сильнее. Если острый приступ боли снят, то тепловые процедуры могут оказаться очень эффективными при лечении и снятии остаточных явлений защемленного нерва. В домашних условиях можно воспользоваться аптечными мазями или сделать их самостоятельно.
Но такие процедуры, чтоб не навредить себе, лучше проводить только после консультации со специалистом. Он выяснит причину защемления и сможет определить можно ли греть поврежденный участок.
При отсутствии противопоказаний, применяют лечение компрессами и растираниями. Хорошо попринимать солевые и хвойные ванны.
Прогревают поясничную область грелками, но накладывать их на обнаженное тело нельзя. Необходимо подложить тонкое полотенце или ткань. Грелка должна быть теплой, но не горячей.
Существуют эффективные народные способы лечения защемленного нерва. Но использовать их можно только как дополнение к основному лечению, после консультации и одобрения доктора.
Наиболее распространенные рецепты, которые помогут справиться с недугом и ускорить лечение:
Защемление нерва в пояснице вызывает очень болезненные ощущения. Важно знать о причинах возникновения недуга и о том, как оказать первую помощь при острых болях.
Любое лечение, даже в домашних условиях нужно применять после сосласования с врачем и под его контролем. То, как долго может болеть поясница при защемлении нерва, зависит от вовремя оказанной помощи и разумного лечения.
Сегодня заболевания и повреждения костно-мышечной системы занимают одно из лидирующих мест в списке частовстречающихся патологий. Представьте, боль в мышцах и суставах сопровождает жизнь более чем 30% населения Земли, 20% пациентов требуют обязательного и срочного лечения, 10% частично теряют трудоспособность, а 5% навсегда становятся инвалидами.
Интересно, что с возрастом показатели увеличиваются, и уже после 65 лет 90% людей жалуются, что болят мышцы и суставы. Как уберечься от интенсивной боли и сохранить подвижность и активность? В этом помогут профилактика, а при начавшемся заболевании своевременное лечение.
- Инфекционные заболевания, такие как ангина, грипп нередко проходят с ломотой — болью в мышцах. Это сопровождается высокой лихорадкой, ознобом и другими признаками инфекционного процесса.
- Радикулиты, или повреждения нервов часто осложняются интенсивной стреляющей болью.
- Избыточная физическая нагрузка ведет к усиленному образованию и накоплению молочной кислоты. Это вещество воздействует на нервные волокна и поэтому возникает боль в мышцах.
Обязательно обратиться к врачу. Только своевременная диагностика может предотвратить возникновение тяжелейших болезней и осложнений. Если это просто мышечная боль после физической нагрузки — она пройдет, однако если постоянно болят мышцы и суставы — это свидетельствует о наличии определенной болезни, и чем раньше вы ее выявите и начнете лечение, тем больше шансов на восстановление вы будете иметь. Боли в коленях лечение >>
После обследования и постановки диагноза врач назначает соответствующее лечение, в зависимости от диагноза. Обязательным компонентом терапии мышечно-суставных болезней есть следующие группы препаратов:
Как лечить боль в мышцах и суставах с помощью Коллагена Ультра
- Хондропротекторы . Это натуральные вещества, которые восстанавливают структуру поврежденных тканей. Они применяются длительно, поскольку их эффекты проявляются после накопления активных веществ. Так, одним из наиболее мощных препаратов для лечения мышц и суставов есть отечественный «Коллаген Ультра». Он выпускается в виде БАД, крема и геля. Основные его вещества — гидролизат коллагена и глюкозамин. Они накапливаются в тканях поврежденного сустава и стимулируют восстановительные, обменные и противовоспалительные процессы. Применение «Коллаген Ультра» показано при любых патологиях опорно-двигательного аппарата, а также для профилактики. «Коллаген Ультра» содержит также экстракты лекарственных растений и минерально-витаминный комплекс. Местное применение крема и геля «Коллаген Ультра» также помогает снять боль в мышцах и суставах. КУПИТЬ КОЛЛАГЕН УЛЬТРА В ИНТЕРНЕТ-МАГАЗИНЕ >>
Боли в области крестца могут быть по причине ушиба или перелома позвонков крестцово-копчикового отдела позвоночника. Если после падения болит низ живота, очевидно повреждение мягких тканей. Для выявления повреждений костной системы необходимо пальцевое ректальное исследование крестцово-копчикового отдела позвоночника (через прямую кишку) или рентгенография позвоночника.
После падения на «мягкое место» могут болеть ягодицы справа или слева. В общем, симптомов заболевания множество, но их выраженность зависит от особенностей повреждения крестцово-копчиковой области.
Боль в области крестца при ушибах не проявляется высокой интенсивностью и выраженностью. При пальпации крестцово-поясничной области можно выявить локальную болезненность. Она устраняется применением противовоспалительных средств – ибупрофен, диклофенак и кеналог. Они нарушают местное кровоснабжение и снижают вероятность кровотечения после ушиба пояснично-крестцового отдела позвоночника.
Одновременно с ними некоторые врачи назначают прием аспирина, чтобы устранить образование тромбов в сосудах.
При ушибе боли в крестце могут быть справа и слева, иррадиировать в ягодицы или проявляться внизу живота. Симптомы патологии зависят от объема пораженных мягких тканей и выраженности гематом.
Особую опасность представляет повреждение крестцово-подвздошного сочленения. При патологии наблюдается смещение костей малого таза, чтобы вызывает судороги и боли в мышцах. Заболевание не вызывает болевых ощущений, но приводит к нарушению функций печени, желудка и кишечника.
При повреждении крестцово-подвздошных сочленений возникают боли в крестце также за счет сопутствующих гинекологических болезней у женщин, которые обостряются на фоне патологии.
При смещении тазовых костей возникают запоры, учащение мочеиспускания и болезненные ощущения в крестцово-копчиковом отделе. Такая боль носит название сакродинии. Она проявляется целым симптомокомплексом, который возникает из-за ущемления пояснично-крестцового нервного сплетения.
При переломе крестца нередко у женщин болит внизу живота. Симптомы обусловлены повреждением органов репродуктивной системы при нестабильности или смещении крестцового отдела позвоночника. Между малым тазом и гинекологическими органами тесная взаимосвязь за счет сосудистых и висцеральных нарушений.
Таким образом, под термином «боль в области крестца» понимается целый комплекс симптомов, возникающий на фоне переломов и трещин позвонков, сопровождающихся поражением продольных связок, межпозвонковых суставов и других анатомических структур крестцово-копчикового отдела.
Если болит внизу позвоночника, объяснить причины болевых ощущений только болевым синдромом невозможно. Существует множество структур, повреждение которых будет провоцировать боль в крестцово-копчиковом отделе позвоночника.
При проблемах с крестцом болевые ощущения в спине могут быть сильно выраженными, но на рентгенограммах при них может не прослеживаться трещин или переломов. Такие ощущения формируются вследствие раздражения нервных рецепторов, расположенных в мышечно-связочных структурах позвоночника.
Болевые ощущения внизу поясницы не всегда появляются только после падения на ягодицы. Существуют и другие причины, при которых появляется боль в крестце:
Сложно перечислить все причины заболевания. Их выявлением должен заниматься квалифицированный специалист. Самостоятельно лечить заболевание не рекомендуется, так как рассчитывать при этом на положительный эффект от терапии не приходится, а риск негативных последствий значительно повышается.
На вопрос пациентов, что делать при боли в крестце, отвечаем – нужно обратиться к врачу. Только специалист сможет разобраться с истинными причинами недуга и назначить правильную терапию заболевания. Не занимайтесь самолечением, особенно, когда не знаете причин недуга.
источник