Если 15 лет назад диагноз «кольпит» был достаточно редким, то сегодня его ставят 80% женщин, обратившихся к гинекологу за помощью.
Кольпит – это воспаление слизистой оболочки влагалища и влагалищной части шейки матки, сопровождающееся отеком слизистой и появлением обильных белых или гнойных выделений с неприятным запахом. Возникнуть такое состояние может в результате разнообразных заболеваний, среди которых кандидоз, гонорея, трихомониаз, бактериальный вагиноз (гарднереллез), генитальный герпес, хламидиоз, микоплазмоз, уреаплазмоз и другие инфекции. Нелеченный вагинит, как еще называют это состояние, может перейти и на канал шейки матки, матку, придатки и т.д., что, в свою очередь, приводит к эндометриту, эрозии шейки матки и бесплодию.
Причин возникновения кольпита множество. Среди них неблагоприятная экологическая ситуация, ранняя половая (во многих случаях неразборчивая) интимная жизнь, дорогостоящее, часто для многих недоступное, лечение.
В зависимости от формы — острой или хронической — кольпит при беременности проявляется неодинаково. В остром периоде вы точно не оставите без внимания воспаление: признаки ярко выраженные и доставляют сильный дискомфорт. Наиболее характерные из них:
- припухлость и покраснение слизистой оболочки влагалища;
- зуд и жжение в области наружных половых органов;
- боли внизу живота и в области малого таза (ноющие, распирающие, давящие);
- обильные патологические выделения (гнилостные, с неприятным запахом, иногда с примесями крови).
Раздражение может распространяться на окружающие половые органы кожные ткани (на ягодицы, внутреннюю часть бедер), а при запущенном состоянии подниматься выше и поражать репродуктивные органы: шейку матки, матку, придатки.
Хроническое течение кольпита при беременности менее выражено, иногда и вовсе бессимптомно, из-за чего обнаружить болезнь и начать ее лечение бывает затруднительным. В таком случае последствия кольпита могут быть более опасными.
Во время беременности кольпит создает особое неудобство, но на самом деле не так страшен сам кольпит, как его возможные последствия, например, вероятность возникновения восходящей инфекции (она может навредить развивающемуся плоду в период вынашивания, а также представлять опасность для ребенка во время родов). Кроме того, у беременных женщин воспаление слизистой влагалища может стать причиной невынашивания беременности и инфицирования плода или же привести к заражению околоплодных вод и развитию осложнений беременности (многоводие, преждевременные роды и т.д.).
В будущем женщина может испытывать трудности с зачатием ребенка из-за хронического кольпита. И почти всегда запущенный нелеченный вагинит приводит к эндометриту и прочим поражениям.
Кольпит может быть инфекционным или бактериальным. У беременных женщины он нередко возникает из-за изменения гормонального фона и сбоя в работе иммунной системы.
Мы не откроем вам Америку, если скажем, что лечение кольпита нельзя проводить самостоятельно. Только грамотный акушер-гинеколог сможет определить, что стало причиной возникновения кольпита. Исходя из полученных результатов анализов, он назначит лечение. Имейте в виду, что беременная женщина ответственна не только за собственное здоровье, но и за здоровье малыша.
Как правило, для лечения кольпита во время беременности используют химические лекарственные препараты (в том числе, антибиотики), физиотерапию, травяные отвары, ванночки с кислой средой, мазевые аппликации, специальную диету.
Лечение вагинита у беременных женщин осложняется тем, что им не разрешены многие эффективные медикаменты. Например, широкоприменяемые препараты, такие как нолицин, далацин, клиндацин, имеют противопоказания при беременности. А из других системных (те, которые принимаются внутрь и действуют при всасывании в кровь) возможно применение только нистатина и пимафуцина. Они безопасны даже в больших дозах, но, к сожалению, малоэффективны. Поэтому лечение этими препаратами сочетают с местным лечением (спринцеванием отварами трав, принятием сидячих ванн, применением вагинальных и ректальных свечей, кремов или гелей).
Популярное средство бетадин можно применять только до 3 месяца беременности. В то же время не имеют противопоказаний для беременных тержинан, ваготил. Что касается антибиотиков, то их назначают только после определения чувствительности возбудителя к препаратам такого ряда.
Если причиной кольпита послужила инфекция, вызываемая трихомонадами, врач назначает Метронидазол. Правда, это лекарственное средство противопоказано в 1 триместре беременности, но при необходимости может применяться в течение 2-го и 3-го триместров. Беременным в случае заболевания трихомонадным кольпитом, назначают Клотримазол (во влагалище по 100 мг ежедневно в течение недели). Но при этом наступает только ослабление симптомов. Излечение же бывает только у 1/5 части больных.
Хотя в гинекологической практике для лечения вагинитов часто применяют Тетрациклин, беременным женщинам его назначать не следует.
Лечение кольпита травами и народными рецептами может быть эффективным лишь в случае его сочетания с медикаментозным лечением. В таком случае спринцевания отварами трав, обладающими противовоспалительным и ранозаживляющим действием, будет хорошим подспорьем в лечении кольпита. Чтобы приготовить отвар ромашки лекарственной, необходимо взять две столовые ложки травы на 1 литр воды, прокипятить 5-10 минут, настоять, процедить и 2-3 раза в день проводить спринцевание. С этой же целью используют отвар календулы.
Курс лечения полезно завершать спринцеванием слабокислым раствором. Для этой цели можно использовать лимонный сок (разведите одну столовую ложку сока в литре теплой кипяченой воды) или столовый уксус (две столовые ложки на 1 литр воды). Эта процедура «придаст силы» палочке Дедерлейна, которая далее будет самостоятельно бороться со щелочной средой и непрошеными гостями извне. На счет проведения подобной процедуры во время беременности нужно проконсультироваться с лечащим врачом.
Если во время беременности женщина ведет половую жизнь, то сейчас самое время сделать перерыв. Обязательно придерживаться щадящей молочно-растительной диеты, которая исключает острые, соленые, кислые блюда, способные дополнительно раздражать воспаленные стенки влагалища и шейки матки. Также необходимо исключить сладости: конфеты, шоколадки, торты и т.д.
Чтобы повысить защитные силы организма, кроме препаратов, действие которых направлено на лечение самого кольпита, врач должен назначить также общеукрепляющие и иммуномодулирующие лекарственные средства. Проводить назначения следует, учитывая индивидуальные особенности женщины и особенности протекания беременности.
источник
Воспалительные процессы во влагалище медики именуют вагинитами. Они могут возникнуть из-за попадания бактерий из кишечника или в результате снижения концентрации эстрогенов в период менопаузы.
— на изменение цвета и запаха естественных выделений, заметное увеличение их количества;
— чувство раздражения, зуд, болевые ощущения;
— дискомфорт во время интимной близости;
— кровянистые выделения либо даже вагинальные кровотечения.
Само по себе заболевание не страшно, но оно может стать причиной развития иных проблем. Кроме того, жить с чувством постоянного дискомфорта во влагалище вряд ли кому-то может понравиться. Поэтому без лечения не обойтись. Также необходимо более тщательно относиться к вопросам контрацепции, ведь при этом заболевании существует более высокий риск заражения инфекциями, которые передаются во время полового акта.
Специалисты выделяют несколько видов заболевания. В зависимости от установленного диагноза и будет приниматься решение, чем лечить вагинит у женщин. Так, врачи выделяют такие типы:
— вагинит, развившийся на фоне трихомониаза.
Часто лишь по одним клиническим проявлениям можно определить, от чего именно страдает женщина. Также надо понимать, что разбираться, чем лечат вагинит, стоит лишь после того, как придут результаты анализов и будет установлен конкретный тип заболевания.
Наиболее распространенными считаются такие виды: бактериальный вагиноз, вагинальный кандидоз и заболевание, вызванное трихомониазом. На долю этих типов приходится практически 90 % всех заболеваний.
Среди всех вагинозов бактериальные встречаются практически в 50 % случаев. Они возникают из-за нарушения баланса микрофлоры и встречаются даже у сексуально неактивных людей, хотя одним из путей передачи является половой. Наиболее подвержены заражению те женщины, у которых новый партнер или которые близки с несколькими мужчинами одновременно. Также увеличивается вероятность развития вагинита у беременных и у тех, кто использует внутриматочные средства контрацепции.
При этом типе заболевания появляются бело-серые выделения с неприятным рыбным запахом. Он становится более отчетливым после интимной близости.
Прежде чем разбираться, чем лечить бактериальный вагинит, необходимо точно установить диагноз. Так, если размножение патогенной микрофлоры и исчезновение лактобактерий было подтверждено клинически, то назначают местные средства, которые могут восстановить естественную среду во влагалище. Лечение проводится, как правило, в домашних условиях. Для этих целей используются такие местные средства, как «Метрогил», «Клиндамицин» «Орнидазол», «Тинидазол». Также при необходимости назначают влагалищные таблетки «Флуомизин».
Отдельно стоит отметить, как лечить острый вагинит. Это может выполняться в амбулаторных условиях. Врач может рекомендовать проводить одно следующих лечебных мероприятий:
— орошать слизистую влагалища крепким настоем ромашки, раствором молочной либо борной кислоты;
— делать ванночки для влагалища из «Протаргола» (используется 3-5%-я концентрация), из нитрата серебра (используется 2%-й раствор);
— ставить тампоны с синтомициновой эмульсией.
Не стоит забывать и о том, что мужчина может передавать вагинит. Как лечить партнера, можно узнать у своего гинеколога. Но желательно, чтобы мужчина проконсультировался у уролога либо венеролога.
В этом случае необходимо разбираться не с тем, чем лечат вагинит, а с тем, как избавиться от венерического заболевания. Нейтрализовать данные проблемы народными средствами без специальных медикаментов нельзя. Лечение проводят средством «Трихопол». Его принимают внутрь дважды в сутки на протяжении 7 либо 10 дней. Также рекомендовано и местное лечение раствором или шариками из средства «Октилин».
Приблизительно в 20-25 % случаев вагинит вызывается микроорганизмами известными как candida albicans. Разрастание колонии грибковых микроорганизмов может начаться:
— из-за приема антибактериальных либо стероидных средств;
— первых половых контактов в раннем возрасте;
— гормональных изменений, связанных с приемом контрацептивов, беременностью либо менопаузой;
Известно это заболевание также как молочница. Оно может протекать в острой либо хронической форме. Проблемы усиливаются в жаркие дни, после посещения бань, саун, приема горячих ванн.
Влагалище обрабатывается 3%-м раствором натрия тетрабората (более известное название – бура). Эффективными при лечении грибковых вагинитов считаются такие препараты, как «Нистатин» и «Леворин». Также используют «Клотримазол».
Не стоит забывать и о народных средствах. Неплохой эффект дает спринцевание настоем ромашки.
Если вагинит начался у беременной, то необходимо проконсультироваться с врачом. Это заболевание может стать причиной начала преждевременных родов и появления на свет маловесного малыша. Только с врачом надо выяснять, чем лечить вагинит при беременности.
Как и у других женщин, важно своевременно провести комплексную диагностику и определить, что привело к этому заболеванию. Исходя из этого подбирают схему лечения. Но при этом важно помнить, что будущим мамам запрещены многие препараты, поэтому упор может делаться на использование местных народных средств.
Стоит учесть, что во время беременности наиболее опасными считаются трихомониаз и бактериальный вагиноз. Эти заболевания не только приводят к преждевременным родам и рождению маловесных детей, они могут стать причиной развития послеродового эндометрита.
В этом случае вместе с детским гинекологом необходимо выяснять, чем лечить вагинит у девочек. Часто он развивается из неправильно проводимых гигиенических процедур. Важно не только следить за чистотой, но и правильно мыть наружные половые органы. Все движения должны быть направлены спереди назад. Иначе есть риск переноса условно-патогенных микроорганизмов из кишечника во влагалище.
Заболевание у девочек могут спровоцировать химические вещества, содержащиеся в мыле, геле или салфетках. Неспецифический вагинит при этом может сопровождаться даже появлением кровянистых выделений. Указанное заболевание развивается и при инфицировании стафилококками, стрептококками, кандидами и даже острицами. В каждом случае необходимо индивидуально разбираться, почему появился вагинит у ребенка. Чем лечить, должны решать не родители, а компетентный врач.
В период постменопаузы проблемы по части гинекологии у женщин не заканчиваются. У некоторых может развиться так называемый атрофический вагинит. К появлению этой проблемы приводит низкий уровень эстрогенов.
Опытный гинеколог без проблем сможет объяснить, как лечить атрофический вагинит. Для этого необходимо искусственно насыщать организм недостающим гормоном – эстрогеном. Делать это можно с помощью специального крема, колец или таблеток. Назначены могут быть, например, суппозитории «Эстриол».
Характеризуется атрофический вагинит следующими симптомами:
— сухость и ощущение жжения во влагалище;
— незначительные кровотечения после половых контактов;
— болезненные ощущения во время секса.
Облегчить состояние можно с помощью спринцеваний молочной кислотой, разведенной 1:1 с водой, введения тампонов с синтомициновой эмульсией либо с помощью масляных растворов эстрогена.
Указанная форма плохо поддается терапии. В этом случае часто назначают антибактериальные средства. Но перед их применением желательно сдать специальный анализ – бактериологический посев. По его результатам уже необходимо подбирать медикаменты. Терапия может проводиться с помощью таких средств, как «Цефазолин», «Пимафуцин», «Метрогил», «Метронидазол». Необходимо ориентироваться на рекомендации относительно того, чем лечить бактериальный вагинит. Но при этом надо быть готовой, что может понадобиться несколько курсов для избавления от проблем.
Если причиной является грибковая инфекция, то могут быть назначены препараты «Микосист», «Флюкостат», «Фуцис». Облегчить состояние и унять зуд можно при помощи свечей «Йодоксид», «Бетадин». Рекомендуются спринцевания и ванночки с растворами соды, марганцовки, борной кислоты, перекиси водорода.
В комплексе с традиционными назначениями врачи часто рекомендуют некоторые проверенные альтернативные варианты лечения. Так, гинекологи, рассказывая, чем лечат вагинит, могут упомянуть о спринцевании крепким настоем ромашки. Также для этих целей используется процеженный отвар зверобоя.
Горячие ванночки можно делать с сосновыми ветками. Для этого их заваривают в воде и кипятят на протяжении получаса. После этого отвар настаивается еще час и процеживается.
Для спринцеваний также можно использовать листья грецкого ореха. Процедура проводится дважды в день. Для приготовления отвара понадобится 50 г листьев и литр воды. Вместо ореховых листьев можно использовать аптечный шалфей, крапиву, календулу или мальву.
Не менее популярной является смесь из коры дуба, тысячелистника, шалфея и розмарина. Они берутся в пропорции 2:1:1:1. Смесь кипятится на протяжении 5 минут под закрытой крышкой, на слабом огне. После процеживания указанный отвар можно использовать для спринцеваний.
Если вы решили лечить вагинит в домашних условиях без применения медикаментов, помните, что с помощью народных методов вы можете лишь временно облегчить свое состояние. Убрать причину проблем одними спринцеваниями отварами из трав не выйдет.
источник
Лечение вагинита народными средствами: будет ли оно продуктивным? Народное лечение вагинита часто применяется как отличное дополнительное к основному, которое было назначено врачом. Однако некоторые пациентки решают сделать такое лечение главным в своей терапии.
Рассмотрим те способы и методы, которые применяются наиболее часто в ходе борьбы с вагинитом.
- Применение ванн с ромашкой. Это самый простой и доступный способ победить кольпит в домашних условиях без приобретения дополнительных средств. После двух – трех раз использования подобных ванночек женщинам, страдающим вагинитом, удается полностью избавиться от чувства сухости и жжения в полости влагалища. Дело в том, что ромашка имеет выраженное противовоспалительное действие. Для того, чтобы приготовить такую ванночку, необходимо две столовых ложки цветов ромашки залить литром кипятка и оставить на водяной бане на протяжении десяти минут. Далее нужно остудить смесь до тридцати семи – тридцати восьми градусов. После этого настой выливается в таз и женщина должна принимать сидячую ванну в течение пятнадцати — двадцати минут;
- Данный отвар также успешно можно применять для осуществления спринцеваний. Такие спринцевания показано проводить исключительно шприцом без иглы. Отвар нужно набрать в шприц, после чего средство вводится в полость влагалища. Поскольку ромашка абсолютно гипоаллергенна, то после нее не будет чувства сухости или раздражения;
- Ромашка не является единственным методом, посредством которого можно бороться с вагинитом. Хорошим методом можно считать смазывание половых органов облепиховым маслом. Оно может быть как твердым, так и жидким, но более предпочтительным вариантом будет именно жидкое облепиховое масло. Облепиховое масло отличается высокой эффективностью в борьбе с вагинитом и, кроме того, оно способно помогать при эрозии маточной шейки;
- В идентичных пропорциях нужно взять корень валерианы, листья мелиссы и крапивы. Показано взять две большие ложки такой смеси, измельчить и залить парой стаканов кипятка. Настаивать полученную смесь нужно всю ночь. Такой настой нужно принимать в течение месяца по четверти стакана перед каждым приемом еды. Если нет видимого эффекта, прием можно увеличить еще на месяц. Это не навредит, а наоборот, укрепит женский организм и репродуктивную систему. Однако чаще всего эффект наблюдается.
Вагинит: народные методы и их разновидности на самом деле довольно разнообразны. Остановимся еще на некоторых из них, которые признаны эффективными.
Народные средства от вагинита также представлены следующими рецептами и советами:
- Если женщину сильно беспокоит зуд и жжение в области влагалища, то ей может помочь отвар зверобоя продырявленного. Его нужно соединить с обыкновенным золототысячником в пропорции один к одному (по столовой ложке каждой травы) и залить стаканом воды. Далее следует кипятить на протяжении пятнадцати минут и после этого дать настояться. Перед каждым приемом пищи показано употреблять столовую ложку настоя;
- Если женщине пришлось столкнуться с неспецифическими выделениями, то может помочь настойка коры дуба. Столовая ложка коры заливается 250 мл кипятка и это нужно в течение четверти часа держать на водяной бане. Далее полдня нужно настаивать данный настой. Средство использовать для спринцевания перед сном. Курс лечения длится десять дней;
- Еще один рецепт для спринцеваний предполагает применение лапчатки гусиной и ромашки для спринцеваний. Смесь нужно залить кипящей водой и настоять в течение двадцати минут. Спринцеваться таким настоем можно каждый день по несколько раз;
- Вагинит иногда имеет тенденцию вызывать отечность. Нужно залить пол-литра кипятка в 100 граммов плодов шиповника и настоять. Использовать настой для спринцеваний два раза в день.
Средства лечения вагинита для самостоятельного применения главным образом представлены спринцеваниями. Однако, нужно помнить о том, что иногда чрезмерная самостоятельность и независимость действий от врачебных советов могут привести к тому, что заболевание перейдет в хроническую стадию. Потому лучше использовать так называемые домашние средства лечения вагинита как вспомогательные и не забывать о классической схеме лечения вагинита.
Атрофический вагинит появляется тогда, когда в женском организме недостаточно эстрогенов. Особенно это характерно для женщин в период постменопаузы. При этом для вагинита характерны такие проявления как чувство сухости, жжение в области влагалища, боли во время сексуальных контактов и кровотечения. Причем выделения крови наблюдаются как раз-таки после полового контакта ввиду того, что травмируется слизистая оболочка влагалища.
Атрофический вагинит: народные средства – чем они могут быть представлены и какие из них считаются эффективными?
Можно использовать для спринцеваний молочную кислоту, которая разбавляется водой в пропорции один к одному.
Природа вокруг человека богата растениями, которые содержат аналог женского эстрогена. Они помогают устранить нехватку гормона в женском организме и соответственно, избавиться от кольпита. Есть также травы, которое нормализуют маточное кровообращение.
На помощь может прийти алоэ, если женщина столкнулась именно с атрофическим вагинитом. Сок алоэ увеличивает тонус мышц влагалища, смазывает его и устраняет инфекцию. Нужно пропитать таким соком марлевый тампон и вставить его во влагалище, оставляя там на ночь. Такую процедуру нужно осуществлять в течение десяти дней, после чего рекомендуется отдохнуть пять дней и после этого снова повторить предложенный курс.
Ее один способ представлен применением листьев малины. Их нужно заварить и пить как чай. Ограничений нет. Это также эффективное средство против атрофического вагинита.
источник
Период беременности – самый волшебный, трепетный в жизни большинства женщин. Положительные эмоции будущей мамы могут омрачить некоторые заболевания, возникающие на фоне снижения иммунитета. Вагинит при беременности диагностируется у большей части женщин. Заболевание требует немедленного адекватного лечения, а также контроля, поскольку может иметь негативное влияние на течение беременности, родовую деятельность.
Вагинит (вагиноз, кольпит) – воспаление слизистой оболочки влагалища. Часто развивается одновременно с вульвитом – воспаление наружных половых органов. Является следствием нарушения микрофлоры влагалища, может беспокоить женщину в любом возрасте.
Вагинит у беременных – частое явление. В гинекологической практике большинство беременных (более 70%) на разных сроках обращаются с симптомами патологии. Однако, возможно и бессимптомное течение болезни – обнаруживается случайно при плановом осмотре. Отсутствие терапии может привести к необратимым последствиям.
Различают неспецифический, специфический вагинит, имеющие различные причины возникновения.
Основной причиной развития неспецифического вида заболевания является сама беременность. Природой так устроено, что для защиты плода от отторжения, временно понижается иммунитет. На этом фоне условно-патогенные микроорганизмы, являющееся неотъемлемой частью микрофлоры, начинают стремительно расти, размножаться, становясь потенциально опасными.
Женщины переживают о протекании беременности (особенно на ранних сроках), организм находиться в состоянии стресса, что тоже может спровоцировать заболевание.
Кроме этого меняется гормональный фон, соответственно микрофлора влагалища тоже измениться. Повышается выработка прогестерона, что усиливает образование гликогена, который лактобактерии не способны переработать.
Фиксируется стремительное размножение дрожжеподобных грибков Кандида (кандидозный вагинит), понижение уровня рН — кислая среда замещается щелочной.
Атрофический кольпит развивается на фоне понижения прогестерона, тестостерона, эстрогенов. Является естественным следствием физиологического угасания функций яичников.
Дисбаланс микрофлоры влагалища без воспалительного процесса называется «Бактериальный вагиноз». Об отсутствии воспаления свидетельствует не обнаружение в мазке лейкоцитов. Все изменения носят функциональный характер. При сбалансированной микрофлоре в норме преобладают лактобактерии (палочки Додерляйна), во время нарушения они заменяются на полимикробные ассоциации гардинелл, анаэробов.
Факторами развития неспецифического вагинита также могут служить:
- несоблюдение правил личной гигиены;
- неразборчивые половые контакты;
- прием некоторых лекарств;
- неправильное питание;
- тесное нижнее белье, из ненатуральных тканей;
- аллергические реакции (на средства гигиены, презервативы, мази);
- микротравмы слизистой;
- патологии эндокринной системы.
К специфическим кольпитам приводит заражение инфекциями, передающимися половым путем (ИППП). Патогенные микроорганизмы проникают в организм через незащищенный интимный контакт с инфицированным партнером. Болезнь развивается вследствие внедрения в организм гонококка, хламидии, трихомонады, микоплазмы, уреаплазмы, бледной трепонемы. Провокатором болезни может служить туберкулезная палочка.
Кольпиты бывают вирусного происхождения. Развиваются на фоне внедрения в организм вируса герпеса, папилломы. Однажды попав в организм, они остаются в нем навсегда, активируются в период ослабления иммунной защиты.
Течение кольпита напрямую зависит от давности возникновения, характера воспалительного процесса. Различают три формы вагинита – острая, подострая, хроническая.
Острый вагинит – воспаление слизистой оболочки влагалища, сопровождающиеся выраженной симптоматикой. Может иметь инфекционную, неинфекционную природу. Суть заболевания – реакция на агрессивный раздражитель (инфекцию, аллергены, химические вещества, действие высоких температур).
Продолжительность острого течения заболевания длится в пределах 14 дней.
Инфекционный кольпит отличается симптоматикой в зависимости от того, каким возбудителем вызван. Острому трихомонадному виду болезни сопутствует большое количество пенистых выделений, гонорейному – гноевидные бели, кандидозному – светлые, творожистые выделения, налет на слизистой, эрозии вульвы, герпетическому – болезненные язвы.
Общая клиническая картина ярко выражена:
- обильные выделения с примесью гноя, имеющие неприятный запах;
- болезненность в промежности во время интимной близости;
- зуд, жжение, дискомфорт в области промежности;
- ощущение тяжести внизу живота;
- не комфортное мочеиспускание;
- отечность половых органов;
- повышение температуры тела.
При незамедлительном, адекватном лечении прогнозы для пациенток положительные.
Подострым вагинитом называется болезнь, находящаяся в стадии пересечения острой и хронической формы с высокой вероятностью излечения. Продолжительность течения в данной форме составляет 2-6 месяцев после окончания острой фазы. Клиника не столь выражена по сравнению с предыдущим этапом. Иногда могут возникать вспышки болезни. Основные симптомы — влагалищные выделения, характер которых зависит от типа возбудителя, возможно появление кровянистой слизи после полового акта.
При хроническом вагините возрастает опасность для здоровья. Протекает длительно (от нескольких месяцев до нескольких лет), рецидивы замещаются стадиями ремиссии. Во время беременности зачастую происходит рецидив. Причины возникновения:
- пациентка не лечила (не долечила) острую форму;
- особенности определенного возбудителя;
- общее состояние – слабая иммунная система, гормональный дисбаланс.
Может сопровождаться неспецифическими симптомами, клиническая картина скудна – необильные влагалищные выделения, дискомфорт в промежности.
Мы часто лечим заболевания без предварительной консультации доктора, что может негативно сказаться на течении патологии, спровоцировать развитие осложнений. В данном случае может пострадать не только женское здоровье, но и сам малыш. Именно поэтому важно при первых же симптомах обратиться к специалисту и начинать лечить вагинит.
Диагностические мероприятия начинаются с визуального осмотра пациентки (если позволяет срок беременности). На острой стадии оценить состояние стенок влагалища сложно, поскольку мышцы напряжены от боли. Внешне слизистая красного цвета, отечная с обильными выделениями.
Далее назначаются анализы крови, мазка. Мазок дает информацию о состоянии микрофлоры, видах патогенных бактерий. Анализ крови (только на стадии острого течения) показывает количество лейкоцитов, скорость оседания эритроцитов. Бактериологический посев определяет соотношение видов организмов, их чувствительность к противомикробным препаратам.
После подтверждения предварительного диагноза, выявления определенного возбудителя, врач решает, чем лечить болезнь. Если обнаружены ИППП, терапию должны пройти оба партнера.
Важно! Адекватная терапия вагинита при беременности – залог здоровья ребенка.
Лечение вагинита при беременности осложняется тем, что применять некоторые эффективные препараты противопоказано.
Приблизительная схема терапии:
- местная антисептическая терапия (Мирамистин, Хлоргексидин, Бетадин) 1-3 дня;
- специфический кольпит в зависимости от возбудителя: — хламидия, уреаплазма, микоплазма — антибиотик Джозамицин 7-10 дней; — трихомонада, гонококк – Метронидазол 5-7 дней;
- неспецифический, вызванный смешанной микрофлорой — вагинальные противовоспалительные суппозитории местного действия (Тержинан, Гексикон) 7-14 дней;
- при грибковых инфекциях – противогрибковые средства (Нистатин, Пимафуцин) 7-10 дней;
- свечи с лакто-, бифидобактериями для восстановления нормальной микрофлоры (Лактогин, Вагинорм, Бифидумбактерин) 7-14 дней.
С целью повышения защитных сил организма назначаются поливитаминные комплексы.
В виду того, что в первом триместре происходит формирование органов плода антибиотики не назначаются до 12 недель беременности.
С помощью правильно подобранной терапии от заболевания удается избавиться в течение 14 дней. При этом не маловажно на курс лечения отказаться от половых контактов, правильно питаться, укреплять иммунитет.
Бактериальный вагиноз (без воспалительного процесса) при условии, что он не беспокоит беременную, не требует особого лечения, но контроль должен осуществляться в обязательном порядке.
Часто к вагиниту присоединяются другие проблемы, связанные с мочеполовой системой. Терапия назначается с учетом конкретной проблемы.
Лечение в большинстве случае проходит амбулаторно под наблюдением врача. В случае сильно выраженной симптоматики, существующей угрозы выкидыша лечить вагинит необходимо в стационарных условиях.
Многих беременных женщин, столкнувшихся с проблемой интересует вопрос – лечат ли вагиниты народными средствами?
Методы народной медицины не стоит переоценивать, ни в коем случае нельзя заниматься самолечением. Лечащий врач в конкретном случае может порекомендовать некоторые рецепты, которые применяются на ряду с основной медикаментозной терапией. Вылечить одними травами болезнь не возможно. Можно лишь облегчить его течение. Часто, вследствие того, что женщины используют народные рецепты, болезнь переходит в скрытую форму, что способствует потере времени. Вне сомнений, вагинит еще проявит себя, поскольку он никуда не делся, но форма может быть уже хронической.
В качестве народного метода при беременности можно использовать ванночки из отваров трав – ромашка, зверобой, мята, календула. Для приготовления отвара необходимо взять 20 г травы, залить кипятком (1 литр), дать настояться не менее 2 часов. Подмываться по мере необходимости (не чаще 3 раз в день).
Снимает воспаление, способствует регенерации тканей примочки с березовой корой, почками дуба. Полулитрами кипятка залить 10 г растения, настоять. Смочить настойкой чистую натуральную ткань, держать примочку на половых органах в течение 20 минут.
В конце лечения будет полезной обработка влагалища кислой жидкостью. В литре остуженной кипяченой воды размешать 15 мл лимонного сока. Проводить гигиену перед сном.
Важно! Спринцевание категорически запрещено, поскольку чревато травмированием или дисбиозом влагалища.
Во время применения народных рецептов рекомендуется следить за реакцией организма. Если возникли любые нежелательные эффекты необходимо прекратить использование средств.
Вагинит во время беременности является серьезной угрозой для ребенка. Первые симптомы не должны оставаться без внимания.
Невылеченное вовремя заболевание может привести к плачевным последствиям:
- инфекционное заражение околоплодных вод, плаценты;
- внутриматочное инфицирование плода;
- формирование пороков;
- многоводие;
- преждевременные роды;
- прерывание беременности;
- фетоплацентарная недостаточность;
- заражение крови;
- разрывы при родовой деятельности;
- послеродовой эндометрит, эрозия;
- бесплодие.
Даже если в самом начале беременности женщина перенесла вагинит, риски по развитию осложнений остаются до самых родов, поскольку достоверно не известно проникла ли инфекция к ребенку. Поэтому беременные с вагинитом находятся под особым наблюдением врача весь период вынашивания плода, им, чаще чем остальным, проводят анализ мазков.
Соблюдение профилактических мер поможет предотвратить рецидивы заболевания. Прежде всего, рекомендуется планировать беременность – пройти все обследования, сдать все анализы. При выявлении заболеваний необходимо пролечить их.
Неспецифический вид заболевания можно предупредить посредствам:
- строгого соблюдения правил личной гигиены;
- поддержания иммунитета;
- своевременного лечения хронических заболеваний;
- предпочтения нижнего белья из натуральных тканей;
- ведения здорового образа жизни;
- правильного питания;
- избегания стрессовых ситуаций.
Меры профилактики специфического вагинита – соблюдение интимной этики. Желательно иметь одного постоянного партнера, пользоваться презервативами, регулярно исследоваться на инфекции.
Вагинит для беременной является серьезной патологией. Он не только значительно ухудшает качество жизни, но и способен спровоцировать необратимые последствия, вплоть до смерти ребенка. Поэтому важно тщательно следить за своим здоровьем, при первых же симптомах обращаться за медицинской помощью, проходить полное обследование и необходимую терапию, не забывать о профилактических мерах.
источник
Во время беременности организм женщины перестраивается, что влечет за собой ряд неприятностей. Одной из них является снижение работоспособности иммунной системы, что проявляется в некоторых заболеваниях инфекционного характера. Вагинит относится к их числу, поэтому выявляется у многих беременных женщин.
Чем опасно это заболевание? По каким симптомам можно понять его наличие? Как лечить болезнь, особенно на ранних сроках беременности? Ответы на эти вопросы вы найдете в нашей статье.
В гинекологии выделяют несколько видов вагинита, но у беременных наиболее часто встречается абактериальная форма, а также неспецифический бактериальный вагинит. Они имеют схожие симптомы, меняется лишь характер выделений. Тактика лечения также будет немного разной.
Есть множество факторов, которые могут вызвать воспалительные процессы. В некоторых случаях женщина не заражена ни бактериями, ни вирусами, поэтому гинекологи говорят о абактериальной форме вагинита. Такое заболевание может возникнуть во время беременности из-за снижения защитных сил организма.
Второстепенными причинами не бактериального острого вагинита являются:
- повышение чувствительности к бытовой химии или средствам интимной гигиены;
- установка пессария при угрозе самопроизвольного аборта;
- бесконтрольное лечение антибактериальными препаратами или неправильный их подбор;
- неправильное спринцевание или применение растворов, не предназначенных для этой процедуры;
- сахарный диабет;
- повышенный индекс массы тела;
- отклонение в работе различных желез.
Также причиной вагинита у беременных может быть травмирование слизистой во время каких-либо диагностических мероприятий, а в некоторых случаях – опущение органов мочеполовой системы.
Снижение функций иммунной системы, особенно барьерных, не является отклонением во время беременности, однако влечет за собой изменение баланса микрофлоры во влагалище. Ситуацию усугубляет гормональный сбой – еще один неизменный «спутник» беременной женщины. В организме будущей матери вырабатывается больше прогестерона, чем нужно. Этот гормон влияет на количество гликогена – продукта питания лактобактерий, обитающих в слизистой влагалища.
Если баланс микрофлоры изменился и этих бактерий стало меньше – уровень гликогена увеличивается, и кислотно-щелочная среда меняется. В итоге создаются благоприятные условия для роста условно-патогенной микрофлоры и некоторых грибков, способных скрыто обитать в тканях на протяжение нескольких лет. Так и возникает кандидозный вагинит у беременной женщины.
Бактериальный вагинит может быть неспецифическим и специфическим. В первом случае механизм развития такой же, как и при кандидозном вагините, но вызывается заболевание условно-патогенной микрофлорой – некоторыми стафилококками и стрептококками, кишечной палочкой и другими бактериями. Они постоянно обитают на слизистых оболочках влагалища, а также могут быть занесены в него из прямой кишки при несоблюдении правил личной гигиены. Попав в благоприятные условия микроорганизмы начинают усиленно размножаться, повреждают слизистую оболочку, что и вызывает воспалительный процесс.
Специфический бактериальный вагинит у беременных всегда вызван инфекциями, передающимися половым путем. К ним относятся:
Женщина может быть заражена при незащищенном половом акте, а также при использовании чужих средств личной гигиены.
В особо тяжелых случаях возможен смешанный вагинит. Это такое заболевание, при котором возбудителей воспалительного процесса несколько. Например, трихомонады «усиливаются» размножением грибков рода Сandida. Смешанный бактериальный вагинит труднее всего поддается лечению, особенно, если речь идет о начальных сроках беременности.
Увидев необычно обильные выделения, женщины с первой беременностью могут запаниковать. Но такое явление не обязательно указывает на патологические процессы в организме. Изменение характера выделений – неизбежное явление, которое сопровождает женщину в течение всей беременности. Это происходит из-за изменения гормонального баланса.
Насторожить должно изменение цвета изменений или появление постороннего запаха от гениталий. Наиболее распространенные проблемы и их объяснение смотрите в таблице ниже.
Для какого вида вагинита характерны
Одновременно с изменениями характера выделений беременная женщина жалуется и на другие симптомы:
- болезненность нижней части живота;
- болезненное мочеиспускание;
- покраснение вульвы (при вульвовагините);
- зуд и жжение во влагалище;
- боль при сексе.
Если имеет место хронический вагинит – симптомы выражены не так сильно, а во время беременности у некоторых женщин вообще могут отсутствовать. Это ставит под угрозу здоровье и жизнь не родившегося ребенка.
Лечение вагинита у беременных всегда комплексное, при этом нужно учитывать, что некоторые препараты могут нанести вред ребенку. Антибиотики применяются только в особо тяжелых случаях. В основном врач назначает местные средства, растворы для орошения, а также лекарства в таблетках и капсулах. Рассмотрим особенности лечения на разных сроках беременности.
Опасность медикаментозного воздействия на раннем сроке беременности заключается в том, что плод может быть чувствителен к действующему веществу препаратов. Это может привести к выкидыши или аномалиям беременности. Однако наличие во влагалище очага воспалительного процесса не менее опасно, особенно, если патология вызвана специфическими возбудителями. Поэтому врачу, назначая тактику лечения, приходится постоянно выбирать золотую середину и контролировать состояние здоровья больной женщины.
В 1 триместре большинство антибактериальных препаратов запрещены к применению, поэтому упор делается на некоторые местные средства, растворы для орошений и им подобные методики. С одобрения врача можно применять и методы народной медицины, при этом важно не применять сборы.
Вагинит на ранних сроках беременности можно лечить следующими методами:
- Ванночками с настоем ромашки или календулы. Также хорошо подмываться этими растворами 2-3 раза в день. Для приготовления лекарственное сырье заливается водой в пропорции 1:10 и держится на водяной бане 20 минут. Затем остужается и процеживается.
- Свечи Гексикон. Согласно заверениям производителя – полностью безопасное средство для женщины и ее ребенка. Назначается в дозировке 1-2 свечи в день, продолжительность курса оговаривается индивидуально.
- Свечи Бетадин. Содержат повидон-йод. На ранних сроках назначаются в качестве антисептических средств согласно прилагаемой инструкции.
Также женщине нужно следить за чистотой гениталий, отказаться от ношения синтетического нижнего белья, исключить половой акт. Особых указаний к диете нет, но нужно исключить, копченые, сладкие и соленые блюда и продукты. Это же относится к продуктам, в составе которых содержатся красители и ароматизаторы.
Терапия вагинита во втором триместре беременности отличается от тактики первого триместра включением препаратов, действующим веществом которых является миконазол или метронидазол. В современной акушерско-гинекологической практике широко применяются два средства подобного рода:
- Клион-Д-100. Основное действующее вещество – метронидазол. Препарат губителен по отношению к кандидам и ряду бактерий. Свечи вводятся вагинально по одной в день. Максимальный курс лечения составляет 10 дней.
- Метромикон Нео. Содержит метронидазол и миконазол, поэтому является мощнейшим комбинированным препаратом. Согласно инструкции на ночь ставится одна вагинальная свеча, но продолжительность терапии зависит от течения заболевания.
Несмотря на то, что эти препараты можно применять во втором триместре беременности, они имеют ряд противопоказаний и побочных эффектов. Лучше, если лечение вагинита у беременных этими средствами одобрит ваш акушер-гинеколог.
Третий триместр беременности позволяет применять разнообразные лекарственные препараты для лечения вагинита. В этом периоде плацента уже развита достаточно хорошо, чтобы надежно защищать малыша от внешних неблагоприятных факторов, поэтому могут назначаться более мощные вагинальные свечи:
- Пимафуцин. Назначается при кандидозном и прочих грибковых вагинитах, обладает сильным фунгицидным действием. Дозировка – 1 свеча непосредственно перед сном на протяжение 6-7 дней.
- Тержинан. Французские вагинальные свечи, обладающие комплексным действием. Уничтожают некоторые грибки, бактерии, трихомонады, а также помогают бороться с воспалительными процессами. Вводится 1 свеча на ночь, курс лечения 10 дней. Перед введением во влагалище рекомендуется намочить суппозиторий на 30 секунд.
Одновременно с этим могут назначаться и вагинальные свечи Гексикон. Также корректируется режим питания, рекомендуется не носить синтетическое белье. Секс во время лечения остается под запретом.
Бактериальный вагинит (кольпит) опасен и для женщины, и для ее будущего ребенка. Сказать точно, чем обернется заболевание, невозможно, но предугадать возможные последствия вполне возможно.
Вагинит может вызвать следующие проблемы во время беременности:
- заражение плода инфекцией, которая проникает к нему через шейку матки;
- нарушение развития плода;
- преждевременные роды и выкидыши.
Ребенок может заразиться при родах, тогда возникает такое явление, как вагинит у новорождённой девочки. Также не исключено внедрение возбудителя в иные органы и системы и развитие врожденных заболеваний.
Опасен вагинит, особенно при затяжном течении, и для самой мамы. Воспалительный процесс со слизистой влагалища может перекинуться на шейку матки, далее на слизистую самой матки и на плодные оболочки. Если не оказать женщине помощь – может развиться инфекционно-токсический шок, а это состояние может быть смертельным даже при оказании медицинской помощи палатах интенсивной терапии. Поэтому надеяться, что неприятные симптомов пройдут сами, глупо и безрассудно – вагинит влияет на беременность самым негативным образом.
Вагинит во время беременности, особенно на ранних сроках, должно лечить под контролем врача. Самостоятельно назначать себе какие-либо препараты, применять сомнительные средства народной медицины запрещено. Несоблюдение предписаний врача может привести к смерти ребенка, а в особо сложных случаях – самой матери. Напротив, если придерживаться тактик лечения, исключить половые связи и скорректировать режим питания, можно победить заболевание с минимальными рисками для будущего ребенка.
источник
Вагинит (кольпит) – причины и симптомы. Таблетки, капсулы, свечи и гели в лечении вагинита. Чем лечить кольпит у женщин во время беременности
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!

Зуд, жжение в области влагалища, выделения непривычного цвета и запаха, болезненность при половой близости – это вагинит или кольпит. Данное заболевание встречается очень часто и знакомо практически каждой женщине. Оно развивается не только при незащищенной и беспорядочной половой жизни. Вагинит может развиться при переохлаждении, стрессе, переутомлении, гормональных изменениях, приеме антибиотиков, ношении неудобного белья и даже на фоне аллергии. Да и не только взрослые, живущие половой жизнью женщины, подвержены развитию вагинита, такое заболевание нередко встречается и у малышек до 10 лет, и даже грудного и новорожденного возраста.
Проявления вагинита приносят значительный дискомфорт, а любое воспаление влагалища может привести к тяжелым осложнениям, поэтому лечить вагинит не просто надо, а необходимо и при этом своевременно, комплексно и правильно. Для этого надо обратиться к гинекологу.
Современная медицина предлагает большое количество лекарственных препаратов, которые эффективны для того или иного вида воспаления слизистой оболочки влагалища. В комплекс лечения кольпитов на помощь приходят средства личной гигиены и народной медицины. Но все же без медикаментозной терапии полностью справиться с этой проблемой практически невозможно. Попробуем разобраться, какие же таблетки, капсулы и свечи эффективны при вагините, как правильно подбирается комплексное лечение.
Для этого сначала необходимо определиться, какие бывают виды кольпитов, ведь именно от этого зависит выбор тех или иных препаратов.
Вагинит, как и любое воспаление, может протекать остро и хронически.
Острый вагинит характеризуется бурным проявлением симптомов, возможно общим нарушением самочувствия. На этом этапе при своевременном лечении можно добиться полного выздоровления.
К сожалению, острый вагинит часто осложняется развитием хронического воспалительного процесса. Хронический вагинит характеризуется вялым и стертым течением, женщины привыкают к его симптомам. Но в этом-то и опасность, ведь воспаление медленно, но уверенно распространяется и в вышележащие половые органы, да еще и мочевой пузырь с почками под прицелом. То есть опасен не сам хронический кольпит, а его осложнения.
Кроме того, хронический воспалительный очаг – это входные ворота для других патогенных (болезнетворных) микробов и вирусов. Да и доказано, что именно хронический кольпит значительно повышает риск развития онкологических заболеваний мочеполовой системы.
Неспецифический вагинит – это воспаление слизистой оболочки влагалища, которое вызвано инфекциями, которые относят к условно-патогенным микроорганизмам, то есть эти микробы есть в микрофлоре влагалища, но в норме не вызывают воспаление. Развитию этих инфекций способствует снижение иммунитета не только влагалищного, но и общего.
Условно патогенные микроорганизмы слизистой оболочки влагалища:
- бактерии гарднереллы (Gardnerella vaginalis);
- стафилококки;
- стрептококки;
- энтерококки;
- кишечная палочка (Escherichia coli);
- грибы рода Candida;
- протей и некоторые другие.
Причины неспецифического вагинита:
- нарушение личной гигиены наружных половых органов;
- беспорядочные половые связи и смена постоянного партнера;
- прием антибактериальных средств;
- спринцевания влагалища антисептиками;
- травмы слизистой оболочки влагалища (в результате химических или физических воздействий);
- воздействие на влагалище 9-ноноксинола, который содержится в препаратах для контрацепции, применяемых наружно (в презервативах, свечах, вагинальных таблетках);
- гормональные нарушения, в том числе и в результате стресса, беременности, переутомления;
- вирусы (вирус папилломы человека, половой герпес, цитомегаловирус, грипп, ВИЧ-инфекция и прочие);
- аллергия (пищевая, контактная аллергия на средства личной гигиены (мыло, гели, прокладки, контрацептивы), на белье (особенно узкое и синтетическое)) и прочие причины.
Бактериальный вагиноз – это дисбактериоз влагалища, который связан с уменьшением количества «полезных» лактобактерий и ростом условно патогенных бактерий (в большей степени бактерии гарднереллы).
Подробнее о бактериальном вагинозе
Это грибковое поражение слизистой влагалища. Грибы рода Кандида находятся во влагалище у всех женщин, поэтому молочница также, как и бактериальный вагинит, является проявлением дисбактериоза влагалища. Молочница может передаваться как половым путем, так и быть следствием снижения иммунитета или приема антибиотиков.
Подробнее о молочнице

- трихомониаз;
- гонорея;
- хламидиоз;
- сифилис;
- уреаплазма;
- микоплазма;
- туберкулез.
Специфический вагинит может стать причиной роста условно-патогенной микрофлоры (гарднерелл, кандид, стафилококков). Но лечение должно быть направлено именно на специфическое воспаление, а флора влагалища восстановится после устранения провоцирующих факторов. Также при таких кольпитах важно лечить всех половых партнеров во избежание вторичного заражения и массового распространения данных инфекций.
Специфические вагиниты чаще протекают хронически, требуют специализированного лечения, нередко приводят к осложнениям, в том числе и к бесплодию.
Атрофический кольпит – это воспаление влагалища, связанное с недостатком женских половых гормонов, а именно эстрогенов.
Причины атрофического кольпита:
- климакс (менопауза);
- удаление яичников;
- прием лекарственных препаратов, угнетающих выработку эстрогенов (например, тестостерона).
Атрофический кольпит развивается более чем у половины женщин через 3-4 года после менопаузы. Протекает хронически в течение нескольких лет, иногда до 10-15 лет после климакса. Основным проявлением атрофического кольпита является сухость, дискомфорт в области влагалища, чувство жжения.
Кроме дискомфорта, атрофический кольпит предрасполагает к росту условно-патогенных бактерий, облегчает заражение заболеваниями, передающимися половым путем и усугубляет их течение.
При подозрении на любую разновидность вагинита женщинам необходимо обращаться к врачу-гинекологу (записаться) в женскую консультацию или в частную клинику. Поскольку вагиниты диагностируются и лечатся амбулаторно, то обращаться при подозрении на вагинит в гинекологические отделения городских и районных больниц не имеет смысла.
Диагностика вагинита основывается на жалобах и симптомах пациентки, результатах гинекологического осмотра (записаться), произведенного самим врачом, и результатах лабораторных исследований. При этом нужно понимать, что собственно диагноз вагинита, то есть воспаления тканей влагалища, ставится на основании данных осмотра и характерной клинической симптоматики, описываемой женщиной. А дальнейшие анализы и обследования назначаются врачом с целью определения разновидности вагинита, выявления микроба-возбудителя воспалительного процесса и, соответственно, подбора оптимальной терапии, которая бы позволила излечить заболевание. Рассмотрим, какие анализы и обследования может назначить врач для диагностики разновидности вагинита и идентификации возбудителя воспаления.
Итак, в первую очередь при вагините врач назначает мазок из влагалища на микрофлору (записаться), так как это исследование позволяет получить объективные данные, свидетельствующие о воспалительном процессе во влагалище, и ориентировочно определить возбудителя воспаления. Иными словами, мазок на микрофлору можно назвать «пристрелочным», так как он дает примерное представление о том, какой микроб стал возбудителем воспаления.
После мазка на флору врач одновременно назначает бактериологический посев (записаться) отделяемого влагалища, анализ крови на сифилис (записаться) и анализ методом ПЦР (записаться) (или ИФА) отделяемого влагалища на половые инфекции (записаться) (трихомониаз, гонорея (записаться), хламидиоз (записаться), уреаплазмоз (записаться), микоплазмоз (записаться)). И бактериологический посев, и анализ на сифилис и половые инфекции должны сдаваться, так как они позволяют обнаруживать разные микробы, способные провоцировать вагинит. А поскольку вагинит может быть вызван микробной ассоциацией, то есть не только одним микроорганизмом, а несколькими одновременно, то нужно выявить их всех, чтобы врач мог назначить лекарственные препараты, губительно действующие на все микробы-источники воспаления. Согласно инструкциям, бактериологический посев и анализы на половые инфекции нужно сдавать обязательно, так как даже если в мазке на микрофлору обнаружены, например, трихомонады или гонококки, то это может быть ошибочным, и на результат только мазка ориентироваться нельзя.
После выявления возбудителя вагинита врач может назначить кольпоскопию (записаться) для более детальной оценки степени патологических изменений и состояния тканей влагалища. В обязательном порядке при вагините кольпоскопия проводится молодым нерожавшим девушкам.
В принципе, на этом обследование при кольпитах заканчивается, так как его цели достигнуты. Однако для оценки состояния органов половой системы на фоне воспалительного процесса во влагалище врач также может назначить УЗИ органов малого таза (записаться).
- Вагинит необходимо лечить комплексно при помощи препаратов для наружного применения и приема внутрь;
- при специфическом вагините используются только антибактериальные препараты, эффективные в отношении соответствующих инфекций, согласно результатам лабораторных анализов; без приема антибиотиков их не вылечить;
- любой курс лечения вагинита необходимо закончить до конца, так как неполное излечение приводит к развитию хронического процесса и выработке устойчивости (резистентности) инфекций к антибактериальным препаратам;
- важно соблюдать все правила интимной гигиены, носить натуральное не узкое белье;
- во время лечения желательно исключить половые акты, особенно не защищенные презервативом;
- курс лечения необходимо получить одновременно и женщине, и ее половому партнеру, это позволит предупредить развитие повторных случаев вагинита, в том числе и хронического его течения;
- во время лечения необходимо воздержаться от употребления алкоголя, полезно будет придерживаться правильного питания, с исключением жирной, жаренной, копченой, острой пищи, ограничить употребление соли и сахара;
- рацион питания должен включать большое количество некислых овощей и фруктов, кисломолочных продуктов;
- также рекомендуется избегать переохлаждений;
- в комплексе назначают витаминные препараты, при необходимости препараты, повышающие защитные силы организма (иммуностимуляторы, иммуномодуляторы, противовирусные средства, лактобактерии для кишечника и прочее) и препараты, корректирующие гормональные нарушения.
Наружное применение лекарственных препаратов в лечении вагинита очень эффективно, что обусловлено влиянием лекарств непосредственно в очаге воспаления. Благодаря этому легче воздействовать на бактерии, восстановить нормальную микрофлору и состояние слизистой оболочки влагалища. Еще немаловажным позитивным эффектом местного лечения является и значительное снижение риска развития побочных эффектов лекарств, особенно в сравнении с антибактериальными препаратами для приема внутрь.
На данный момент в аптечной сети существует большое количество лекарственных форм для применения во влагалище, от них зависит эффективность, кратность приема, длительность лечебного эффекта.
Лекарственные формы препаратов, используемых внутри влагалища, и их особенности:






- Лечение вагинита должно быть назначено врачом гинекологом, а не самой женщиной по рекомендации интернета или фармацевта.
- Каждый препарат имеет свои особенности введения, показания и противопоказания, все подробно описано в инструкции.
- Перед введением медикаментов во влагалище нужно подмыться (или, если назначил доктор, провести спринцевание) и тщательно вымыть руки, чтобы дополнительно не занести инфекцию.
- Вагинальные препараты вводятся во влагалище при помощи пальцев или специального аппликатора, который может быть предоставлен производителем.
- Различные лекарства во влагалище вводятся в положении лежа на спине с приподнятыми и раздвинутыми ногами (как на гинекологическом кресле), при этом свечу или таблетку проталкивают во влагалище как можно глубже. После такой процедуры нужно полежать хотя бы 15-20 минут, а если препарат рекомендован 1 раз в сутки, то его лучше ввести перед сном.
- После применения многих вагинальных суппозиториев нельзя подмываться мылом или гелем для интимной гигиены, может возникнуть сильный зуд или снижение эффективности введенного препарата.
- При использовании вагинальных препаратов необходимо пользоваться ежедневными прокладками, так будет гигиенично и удобно, так как многие препараты после использования вытекают.
- Хлоргексидин 0,05% раствор;
- Цитеал – разводят концентрированный раствор водой 1:10;
- Перекись водорода – 10-15 мл 3% водного раствора перекиси разводят на 1 литре теплой воды;
- Фурацилин – 1 таблетка на 100,0 мл теплой воды;
- Ваготил – 10-15 мл на 1 литр воды;
- Протаргол 1% водный раствор;
- Содовый раствор -1 чайная ложка пищевой соды на 250,0 мл воды.
Антисептики в виде спринцеваний влагалища рекомендованы при всех видах вагинитов, в том числе при молочнице и специфических кольпитах. Однако данный вид наружного лечения используют только в начале терапии на протяжении 2-4 дней, и только по назначению гинеколога. Длительные спринцевания полностью разрушают микрофлору влагалища, препятствуют восстановлению его слизистой, как результат – откладывают процесс выздоровления. Также не рекомендуется использовать спринцевания более 2-3 раз в сутки.
Спринцевания проводят в условиях гинекологического кабинета или дома, при этом используют специальную спринцовку или кружку Эсмарха. Для этой процедуры лучше принять позу, как на гинекологическом кресле (в ванной полулежа с поднятыми и раздвинутыми ногами). Растворы вводятся в подогретом виде медленно. При обильных выделениях для промывания растворы вводятся повторно, в объеме до 1 литра. После процедуры надо полежать в течение 20 минут, чтобы введенное лекарство подействовало.
Вагинальные свечи, капсулы, таблетки, гели применяют не ранее, чем через 20-30 минут после спринцевания. А после использования вагинальных лекарственных форм спринцевание не рекомендовано в течение 2-3 часов.
Растительные препараты для спринцеваний в лечении вагинита:
- отвар ромашки;
- отвар шалфея;
- отвар календулы;
- спиртовой раствор хлорофиллипта – 10 мл разводят в 1 литре воды;
- другие противовоспалительные растительные средства.
Правила проведения спринцеваний травами такие же, как и при использовании химических антисептиков, то есть не рекомендуется длительное и частое использование.
Народные методы лечения кандидозного вагинита или молочницы (лечение в домашних условиях): спринцевания содой, препаратами трав и т. д. — видео
Вагинальные свечи (суппозитории), таблетки, капсулы, кремы с антибактериальным, антисептическим и противовоспалительным действием
| Показания к применению | Торговые названия препаратов | Форма выпуска | Как применяют? | |
| Препараты Метронидазола |
| Метронидазол Флагил Метровагин | Вагинальные свечи по 500 мг | Вагинальные свечи обычно назначают 1 раз сутки перед сном. При тяжелом неспецифическом вагините – 2 раза в сутки. Вагинальные таблетки и гели используют 2 раза в сутки каждые 12 часов. Вагинальные гели вводятся во влагалище при помощи специального дозатора – аппликатора, при этом одна доза содержит 5 г метронидазола. При остром вагините препараты метронидазола назначают курсом 10 дней. При наступлении менструации препарат отменяют и повторно начинают курс с 4-х суток месячных на 10 дней, независимо от полученных ранее доз. При хронических формах вагинита метронидазол назначают с 4-х суток менструации на 10-12 дней. При трихомониазе, кроме вагинальных форм метронидазола, рекомендован прием метронидазола внутрь, в тяжелых случаях в виде инъекций. |
| Трихопол | Вагинальные таблетки по 500 мг | |||
| Гиналгин | Вагинальные таблетки по 250 мг | |||
| Медазол | Вагинальные таблетки по 200 мг | |||
| Метронидазол Метрогил | Вагинальный гель | |||
| Препараты Клотримазола |
| Клотримазол Антифунгол Имидил Кандид | Вагинальные таблетки по 500 мг | Таблеткивводятся во влагалище при помощи специального аппликатора. При острых вагинитах 500 мг Клотримазола используют однократно, при хронических вагинитах – 1 раз в неделю 3-4 приема. Вагинальные таблетки и свечи по 100 мг используют 1 раз в сутки перед сном в течение 6 дней. Гель вводится при помощи аппликатора по 10 мг 2 раза в сутки 10-14 дней, или по 30 мг 1 раз в сутки 6 дней. Препарат временно отменяют во время менструации. |
| Клотримазол | свечи по 100 мг | |||
| Гине-Лотримин, Имидил | вагинальные таблетки по 100 мг | |||
| Кандид | вагинальный гель 30 мг | |||
| Лотримин | вагинальный гель 10 мг | |||
| Препараты Орнидазола | Орнисид Мератин комби | вагинальные таблетки по 500 мг | По 1 таблетке 1 раз в сутки – 5-10 дней. При лечении орнидазолом перерывы во время менструации не рекомендованы. | |
| Противогрибковые средства |
| Нистатин | вагинальные свечи по 250 и 500 тысяч ЕД | По 1 свече 2 раза в сутки 7-14 дней. |
| Ломексин | вагинальный крем | 1-2 раза в сутки, курс лечения 7-14 дней. Крем вводится при помощи аппликатора глубоко во влагалище. | ||
| Ливарол | вагинальные свечи по 400 мг | 1 раз в сутки перед сном от 3-х до 5-ти дней. | ||
| Гинезол-7 | свечи по 100 мг, вагинальный крем 20 мг | 1 раз в день в течение 7-ми дней. | ||
| Пимафуцин Примафунгин | вагинальные свечи по 100 мг | 1 раз в сутки перед сном, курс лечения – 3-7 дней. | ||
| Гино-Дактанол | свечи, вагинальные капсулы по 200 мг | 1 раз в сутки до полного исчезновения симптомов и еще 14 дней, обычно этот препарат назначают при тяжелых кандидозных вагинитах, не поддающихся лечению другими средствами. | ||
| Гино-Певарил Ифенек | вагинальные свечи по 50 и 150 мг | 1 раз в сутки по 50 мг – 14 дней, по 150 мг – 3-4 дня. | ||
| Гинофорт | вагинальный крем | Однократно. | ||
| Вагинальные антисептики |
| Гексикон | вагинальные свечи по 8 и 16 мг и таблетки по 16 мг | По 1 свече или таблетке 2 раза в сутки, курс лечения 7-14 дней. Для профилактики свеча используется однократно через 2 часа после полового контакта. |
| Вокадин | Вагинальные пессарии | Пессарии (кольца) вводятся при помощи аппликаторов 1 раз перед сном, курс лечения – 7-14 дней. | ||
| Йодоксид Бетадин | вагинальные свечи по 200 мг | По 1 свече 1-2 раза в сутки в течение 7-14 дней. | ||
| Флуомизин | вагинальные таблетки по 10 мг | По 1 таблетке (свече) 1 раз в сутки перед сном, курс лечения 6-7 дней. | ||
| Осарбон | вагинальные свечи по 250 мг | |||
| Хлорхинальдин | вагинальные таблетки по 200 мг | |||
| Колпосептин | вагинальные таблетки | По 1-2 таблетке в сутки, курс лечения до 2 недель, при подготовке к родам 4-7 дней. | ||
| Комбинированные препараты |
| Полижинакс(неомицин + полимиксин + нистатин) | вагинальные капсулы | По 1 капсуле 10-14 дней, для профилактики 5-6 дней. |
| Тержинан (тернидазол + неомицин + нистатин + преднизолон) | вагинальные таблетки | По 1 таблетке в течение 10-12 дней, перерывов во время менструации не делают. | |
| Микожинакс(метронидазол + нистатин + хлорамфеникол + дексаметазон) | вагинальные таблетки | |||
| Гайномакс(тиоконазол + тинидазол) | вагинальные свечи | По 1 таблетке 7 дней или по 2 таблетке 3 дня. | ||
| Депантол(хлоргексидин + декспантенол) | вагинальные свечи | По 1 свече 2 раза в сутки от 7 до 20 дней. | |
| Клион-Д (метронидазол + миконазол) | вагинальные таблетки | По 1-2 таблетке 10 дней. | |
| Другие антибактериальные препараты |
| Далацин Клиндацин(клиндамицин) | вагинальные свечи вагинальный крем | По 1 свече перед сном 3 дня. |
| Препараты, содержащие молочную кислоту и лактобактерии |
| Ацилакт Лактонорм Лактобактерин Фемилекс | вагинальные свечи | По 1 свече 2 раза в день 7-10 дней. |
| Лактагель | Гель в тюбиках | По 1 тюбику во влагалище 1 раз в сутки 7-10 дней. При профилактике вагинита – 1-2 раза в неделю. | ||
| Лактожиналь | вагинальные капсулы | По 1 капсуле 2 раза в день,7-10 дней. | ||
| Гинофлор | вагинальные таблетки | По 1 таблетке или пессарию 2 раза в сутки, курс лечения от 7 до 10 дней. | ||
| Миколакт Молвагин | вагинальные пессарии (кольца) |

В качестве профилактики различных венерических заболеваний используют антисептики и препараты с лактобактериями и молочной кислотой, однократно через 2-3 часа после незащищенного полового контакта.
При трихомониазе классическим назначением являются препараты метронидазола, которые назначают одновременно внутривагинально и внутрь (через рот или в виде инъекций).
Гонорея обычно удачно лечится антибиотиками с широким спектром действия. Местное внутривагинальное лечение назначают с целью восстановления микрофлоры (молочная кислота) и лечения сопутствующих инфекций (грибков, трихомонад, гарднереллы).
Вагиниты, вызванные хламидиями, микоплазмой и уреаплазмой, требуют комплексного и длительного лечения:
- антибиотики внутрь или инъекционно, при этом курс лечения составляет минимум 12 дней;
- препараты, повышающие иммунитет (Циклоферон, Виферон и так далее);
- местное лечение антисептиками, антибиотиками и препаратами, содержащими молочную кислоту.
При атрофическом вагините используют вагинальные свечи с гормонами:
- Овестин;
- Эстрокад;
- Гинодеан-депо и другие.
При присоединении бактериального вагиноза и/или молочницы на фоне атрофического вагинита назначают противовоспалительные, антибактериальные и антисептические вагинальные свечи и таблетки, согласно данным лабораторных исследований. Также при атрофическом вагините эффективно используют растительные средства, гомеопатические препараты и вагинальные препараты, содержащие молочную кислоту и лактобактерии.
Препараты для лечения кандидозного кольпита (молочницы): свечи, таблетки, капсулы, мази — схемы применения и дозировки, мнение дерматовенеролога — видео

Значительно усложняет ситуацию то, что женщине в интересном положении многие вагинальные препараты противопоказаны из-за негативного влияния на малыша. А лечить вагинит беременным надо, ведь любая инфекция может негативно сказаться на малыше, вынашиваемости беременности, подготовке шейки матки к родам и на самих родах.
Обычно после родов проблема неспецифических вагинитов уходит сама собой, но бывают ситуации, когда на фоне лактации течение кольпита усугубляется. И возникает такая же проблема – противопоказания для использования многих препаратов во время лактации. Никто не хочет прерывать кормление грудью из-за зуда и влагалищных выделений.
Перед тем, как начать лечение, необходимо провести лабораторную диагностику вагинита и определиться с диагнозом. Бактериологический посев поможет не только определить состав микрофлоры, но и антибиотики, которые будут эффективны для лечения вагинита.
Специфические кольпиты требуют приема внутрь соответствующих антибактериальных препаратов, для этого есть набор антибиотиков, разрешенных в период беременности и лактации. И хоть их прием рекомендован только в тяжелых случаях, специфические вагиниты лечатся в обязательном порядке на любом сроке беременности, только в условии стационара гинекологического отделения или родильного дома.
Неспецифические вагиниты у беременных лечатся в большей степени при помощи местных вагинальных средств. С этой целью чаще используют комбинированные препараты.
Вагинальные препараты, разрешенные во время беременности и лактации:
- Полижинакс;
- Тержинан;
- Клотримазол;
- Колпосепт;
- Бетадин и Йодоксид;
- Пимафуцин;
- Ливарол;
- Гексикон;
- Ацилакт, Гинофлор и другие препараты с молочной кислотой и лактобактериями.
Но даже эти препараты не рекомендованы на ранних сроках, в большей степени используются со второй половины беременности. Важно помнить, что любые лекарства, тем более вагинальные, могут быть назначены только гинекологом, беременность – это не время для экспериментов.
Основные причины вагинита у девочек:
- Нарушение гигиены в области половых губ: несвоевременная смена памперсов, неправильное подмывание, особенно если девочка это делает уже самостоятельно, использование чужих полотенец и так далее;
- атопический дерматит в области промежности у девочек до 2-х лет;
- глистные инвазии;
- дисбактериоз кишечника;
- гормональные нарушения подросткового возраста;
- сниженный иммунитет на фоне хронических заболеваний: частые и длительные инфекционные заболевания, хронический тонзиллит, гайморит, аденоидит, кариес зубов, пиелонефрит и прочее;
- сахарный диабет;
- туберкулез;
- вирусные инфекции: вирус Эпштейна-Барр, цитомегаловирус и другие герпетические инфекции в остром и хроническом течении, грипп, ВИЧ-инфекция;
- заболевания, требующие длительного приема гормонов и других цитостатиков.
Девочек, так же как и взрослых женщин, должен периодически осматривать гинеколог. Этого бояться не надо, при осмотре половых губ и влагалища у ребенка полностью исключается инфицирование какими-либо бактериями и повреждение девственной плевы. При необходимости доктор возьмет необходимые анализы, которые помогут установить состояние микрофлоры влагалища.
Все воспалительные процессы в этой области должны быть пролечены в обязательном порядке, ведь воспаление может стать хроническим и привести к осложнениям, таким как сращение малых и больших половых губ, развитие рубцовых изменений на слизистой оболочке влагалища, поражение половых желез.
В лечении девочек также отдают предпочтение местным процедурам. Обычные внутривагинальные препараты (свечи и прочие) девочкам не назначают из-за риска механической травмы девственной плевы. Но существуют специальные лекарственные формы вагинальных свечей и таблеток для девственниц. Они имеют меньший размер, а их форма идеально подходит для девочек.
Методы наружного лечения вагинитов у девочек:
- правильный гигиенический уход за областью промежности;
- ванночки с антисептиками и противовоспалительными растворами (слабый раствор марганцовки, отвар ромашки, календулы);
- аппликации в области половых губ с противовоспалительными мазями и гелями (Солкосерил, Фенистил, Актовегин);
- смазывание наружных половых органов после каждой гигиенической процедуры маслами (облепиховое масло, витамины А и Е, масло шиповника, персика и так далее);
- препараты, содержащие молочную кислоту и лактобактерии (например, Лактобактерин), эти препараты рекомендованы на 3-4-е сутки от начала лечения для восстановления нормальной микрофлоры, наносятся в область входа влагалища;
- у подростков с гормональными нарушениями используют аппликации кремом Овестин (содержит эстрогены);
-
эмульсия Полижинакс Вирго – препарат находится в капсуле, которую осторожно прокалывают и содержимое аккуратно вводят в область входа во влагалище;
- свечи Гексикон Д – антисептический препарат, который специально разработан для применения в детской практике, форма суппозиториев позволяет ввести препарат, не нарушая целостность девственной плевы, но этот препарат назначается только гинекологом, если другие виды лечения не помогают.
Обычно вульвовагинит у девочки проходит после должного гигиенического ухода и нескольких процедур ванночек, примочек и аппликаций. В более тяжелых случаях назначают антибиотики для приема внутрь. Также очень важно санировать хронические очаги инфекций и повысить иммунитет. Для этого надо обратиться к соответствующим специалистам, которые назначат необходимый курс лечения, иммуностимуляторы (Виферон, Лаферобион, Иммунофлазид и прочие) и поливитаминные препараты (Витрум, Мультитабс, Ревит и другие).
источник



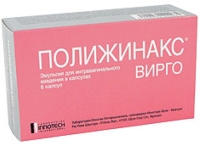 эмульсия Полижинакс Вирго – препарат находится в капсуле, которую осторожно прокалывают и содержимое аккуратно вводят в область входа во влагалище;
эмульсия Полижинакс Вирго – препарат находится в капсуле, которую осторожно прокалывают и содержимое аккуратно вводят в область входа во влагалище;