Многие люди нередко сталкиваются с деликатными проблемами: вздутием живота, чрезмерным газообразованием, запором и поносом, дискомфортом в кишечнике.
Подобные симптомы сигнализируют о необходимости проведения обследования и дальнейшего лечения. В большинстве случаев, данную проблему можно устранить самостоятельно с помощью рецептов народных лекарей.
Как правило, проблемы с кишечником обусловлены воспалением в разных его отделах и нездоровым питанием. Перед самолечением с помощью народных средств, нужно обязательно посоветоваться с грамотным специалистом. Необходимо установить точную причину проблемы, пройдя тщательное обследование.
Заболевания, которые можно устранить методами народной медицины:
- Кишечные инфекции.
- Гельминтоз.
- Запоры и диарея.
- Дисбактериоз.
- Колит.
Этот термин появился сравнительно недавно. Статистические данные свидетельствуют, что такому заболеванию подвержены 40% жителей планеты. Болезнь не сопровождается острыми состояниями, поэтому многие и не думают обращаться к врачу. Однако, этот синдром доставляет дискомфорт и отравляет жизнь.
Признаки раздражённого кишечника:
- Раздувается живот.
- Режущая боль.
- Быстрое наступление сытости.
- Трудно глотать.
- В горле возникает ком.
- Сильная тошнота.
Легко заметить, что признаки СРК носят размытый характер. В основном, они без выраженной интенсивности, что усложняет постановку диагноза. Течение заболевания может сопровождаться расстройством стула, но крайне редко.
Несмотря на большое количество симптомов, заболевание легко поддаётся терапии средствами народной медицины. Нередко, даже не требуется использование лекарств.
На раздражённый кишечник эффективно воздействуют целебные травы.
Популярные рецепты:
- Мята. Снимает спазмы и уменьшает газообразование. Отвар не принимают сладким.
- Шалфей. Быстро снимает симптомы СРК. Растение обладает закрепляющим эффектом и ранозаживляющим свойством. Отвар шалфея принимают трижды в день по стакану.
- Ромашка. Отличается антибактериальными свойствами. Если не хочется делать отвар самостоятельно, то можно использовать аптечный ромашковый чай в пакетиках.
- Чабрец. Снимает воспаление, улучшает пищеварение и выводит токсины из ЖКТ. Настой этого растения пьют 3 раза в сутки, обязательно немного подогреть.
Нередко, сами врачи охотно рекомендуют применение методов нетрадиционной медицины. Много случаев, когда только народные целители успешно устраняют проблемы со здоровьем.
Отсутствие стула ‒ явный признак заболевания ЖКТ. Данное состояние провоцирует опасные явления: развитие геморроя, разрыв ануса. Газ скапливается в животе, раздувает брюшину и вызывает сильнейший дискомфорт. Если застой кала не устранить, может развиться интоксикация организма.
Для решения проблемы используют следующие рецепты народной медицины:
- Семена сенны. Данная трава с горьким вкусом быстро устраняет запор. Её купить можно в любой аптеке. Готовится средство очень легко: ложку семян залить кипятком (примерно, 600 мл) и 2 часа настоять. Пить нужно каждый час по 3 ст.л. После приёма наблюдается сильнейший слабительный эффект. Необходимо учесть, что злоупотреблять средством не стоит, так как может нарушиться естественная моторика кишечника.
- Касторовое масло. Это распространённый способ терапии запора. Даже небольшое количество масла может активизировать пищеварительную систему и нормализовать моторику. Достаточно 20 г касторки для получения эффекта. Касторовое масло можно заменить оливковым или растительным. В аптеках касторку можно найти в форме капсул.
- Чернослив. Очень эффективен и при хроническом запоре. 500 г чернослива заливается 3 л воды, и доводят до кипения. Потом добавить 50 г крушины и проварить ещё 10 минут. В охлаждённый отвар добавляется 200 г шиповника. Готовое средство пьют по 100 г перед сном. Напиток хорошо пьётся, так как имеет приятный вкус.
Выбирая лечебное средство от диареи, нужно учитывать непереносимость к основному компоненту выбранного рецепта.
Эффективные народные способы устранения поноса:
- Чай из ежевики. Отлично «закрепляет», а пьют как обычный чай.
- Тёртые яблоки. Кожура обязательно срезается. Каждый час нужно съедать половинку яблока.
- Кофе из желудей. Даёт мгновенный эффект. Пить следует без сахара.
- Грецкий орех. Листья измельчить, залить кипятком и настоять. Чтобы улучшить вкус, добавляется стевия.
Когда необходимо снять колику из-за поноса, лучше приготовить рисовый отвар. Он обволакивает стенки ЖКТ и предотвращает его раздражение. Перистальтика улучшается, и кал правильно формируется.
Приготовление:
- Крупа замачивается на полчаса.
- Кипятится 500 мл воды, в которую добавлены 2 ложки риса.
- Выдержать 50 минут на слабом огне.
- Остудить.
Пить нужно по 150 мл через 3 часа. Эффект будет виден через час.
Если при диарее наблюдается сильное газообразование, можно заварить семена укропа. Это отличное ветрогонное средство.
Заболевание повреждает слизистую толстой кишки. Патогенные организмы вызывают застой в ЖКТ, и начинаются гнилостные процессы. Лечить патологию самостоятельно можно, если она проявляется умеренно. Целью терапии является нормализация микрофлоры, устранение симптомов и улучшение состояния больного.
Признаки заболевания:
- Расстройство стула.
- Дискомфорт в толстой кишке.
- Ложные и частые позывы к опорожнению кишечника.
- Чрезмерное газообразование.
- Вздутие живота.
Существует немало народных рецептов для устранения колита.
Ягода содержит органические кислоты и эфирные масла.
- Листья или ягоды применяют отваром.
- На 1 литр кипятка нужно 6 ложек сырья.
- Пьют по 100 мл 3 раза в сутки.
- Желательно, чтобы напиток был тёплым.
Некоторые специалисты не советуют принимать малину, так как в ней присутствуют мелкие семена, они могут травмировать слизистую воспалённого кишечника. Хотя, это мнение весьма спорное.
Корки граната:
В кожуре плода много витаминов, антиоксидантов и дубильных веществ. Корки граната подавляют образование зловредных микроорганизмов, и обладает противовоспалительным действием.
- Кожуру плода заливают крутым кипятком.
- 30 минут настоять.
- Принимать 4 раза с равным временным интервалом.
- Сначала выпивают утром натощак.
- В последний раз ‒ перед сном.
- Небольшой нюанс: пьют обязательно через день.
Эта методика давно доказала свою эффективность.
- Зёрна овса нужно смолоть.
- Две ложки муки заливаются кипятком (500 мл) и настаиваются 3 часа.
- Сырьё лучше сразу залить в термос.
- Затем, профильтровать и принимать трижды в день по 200 мл до еды.
- Лечение длится 90 суток.
Данное заболевание подразумевает серьёзную проблему с тонкой кишкой. Она воспаляется, что вызывает кишечные расстройства, а также нарушение всасывания и переваривания. Энтерит поддаётся лечению природными средствами. Водные отвары и настои убирают симптомы и ускоряют выздоровление, а спиртовые ‒ останавливают воспаление и предотвращают осложнения.
Наиболее популярные способы лечения народными рецептами:
- Чёрная смородина. Ягода обладает противовоспалительным действием и богата железом, а также витамином С. Очень полезны свежие ягоды, сок, можно сварить варенье. Листья смородины кладут в чай, готовят настойки и отвары.
- Аптечная кровохлебка. Трава останавливает внутренние кровотечения, убивает бактерии и нормализует микрофлору кишечника. Ложку корней растения заливают кипятком, охлаждают и пьют по одной ложке во время употребления пищи.
Достаточно распространены и другие рецепты.
Растение помогает устранить болезнь на любой стадии развитии.
Как используют растение:
- В сочетании с ромашкой, зверобоем и тысячелистником устраняет воспаление в тонком кишечнике.
- Компоненты смешивают в одинаковых пропорциях.
- Ложка смеси заливается кипятком.
- Затем, необходимо настоять не менее 10 часов.
- Принимают по 100 мл трижды в день.
Данное лечение лучше сочетать с приёмом виноградного сока и употреблением варёного картофеля. Белковая пища полностью исключается.
Её соцветия останавливают течение воспалительного процесса, так как содержат биологические вещества, благоприятно воздействующие на организм.
Лечебный эффект:
- Снимает боль и останавливает воспаление.
- Имеет бактерицидные свойства.
- Тормозит процесс брожения.
Одну ложку цветков залить крутым кипятком. Принимают по 2 ложке 4 раза в сутки.
Кожуру этого плода успешно применяют в лечении энтерита. Гранат обладает обезболивающим, противовоспалительным и антисептическим свойствами.
Приготовление отвара:
- Сушёные корки заливают кипятком и ставят на полчаса, на слабый огонь.
- Отвар пьют ежедневно, дважды в день по 1 ст.л.
К тому же, это прекрасное желчегонное средство.
При остром энтерите яблоки употреблять строго запрещено. Когда хроническая форма, то разрешается, но только в протёртом виде.
Правила использования таких яблок:
- Лечение всегда проводится при отсутствии сильного обострения.
- Протёртое яблоко нужно обязательно съедать каждые два часа.
Яблоко, это уникальный плод, который обладает набором важных элементов.
Пижма это сильнейшее антимикробное средство.
Способ применения:
- Используют только листья и цветки растения.
- 5 г пижмы на 200 мл кипятка.
- Пьют по одной столовой ложке.
При этом заболевании нарушается баланс микрофлоры кишечника. Патология вызывает снижение иммунитета, поэтому нужно сразу принимать меры по её коррекции.
Лечение проводится в 3 этапа:
- Избавление от болезнетворной микрофлоры.
- Выведение токсинов.
- Восстановление микрофлоры.
Приведённые ниже рецепты можно применять не только для лечения, но и для профилактики во время терапии антибиотиками, а также для усиления иммунитета в период простудных инфекций.
- 100 г листьев смешивают с 200 г песка и выдерживают 3 дня.
- Затем, смесь заливается стаканом вина и настаивается сутки.
- Принимают по одной десертной ложке дважды в день.
- Лечение длится не больше 7 суток.
- Используют, когда болезнь сопровождают запоры.
- Трава обладает слабительным эффектом.
- Её нужно заварить и пить. Можно добавить и другие целебные травы.
Лапчатка белая:
- В 200 мл кипятка добавить 20 г измельчённого растения и 6 часов настоять.
- Отвар принимается по 70 мл трижды в сутки.
- Лечение продолжается не меньше 5 дней.
Заболевание связано с серьёзным расстройством ЖКТ, когда содержимое кишечника продвигается с трудом. Если эту проблему оставить без внимания, велик риск летального исхода.
Клетчатка, которая содержится в сухофруктах, стимулирует перистальтику.
При данном заболевании рекомендуется:
- Всегда добавлять в рацион сухофрукты.
- Есть необходимо часто, но небольшими порциями.
- В меню должны присутствовать: инжир, курага и чернослив.
Можно заранее заготовить полезные смеси: сухофрукты измельчить, добавить мёд и лимонный сок. Кстати, в лечении кишечника часто используют изюм, точнее, его отвар.
Останавливает воспалительные процессы, а масло обладает слабительным эффектом. Действующие вещества облепихи образуют плёнку, облегчающую продвижение содержимого в кишечнике.
Особенности применения:
- Из 1 килограмма облепихи отжимается сок.
- Пьётся по чайной ложке перед едой, один раз в сутки.
- Масло принимают так же, но трижды в сутки.
Необходимо учесть то, что при неправильном приёме облепихового масла, наносится вред организму.
Превышение дозы вызывает обезвоживание и понос, может возникнуть обострение болезни.
Существует немало способов применения кисломолочного продукта с разными маслами. Когда в кефир добавляют определённое масло, проходимость кишечника заметно улучшается. Достигается невероятный эффект, вызывающий выведение всего лишнего из организма.
Правила применения:
- Столовую ложку кефира с растительным маслом принимают перед сном.
- Утром выпивается стакан воды.
- Эффект будет при систематическом лечении.
Заболевание является достаточно распространённым. Согласно статистике, с ним сталкивались 8 из 10 человек. Данная патология, это воспаление геморроидальных вен в области прямой кишки. Наиболее эффективные методы домашнего лечения приведены ниже.
Самодельные суппозитарии снимают боль и сильную отёчность, а также уменьшают в размере геморроидальные узлы. Данные свечи можно использовать на любой стадии болезни.
Схема применения:
- Берётся свежая картофелина и вырезается цилиндрическая свечка диаметром в 1 см, а длиной около 4 см.
- На свече нужно убрать все шероховатости.
- Вводится перед сном, но сначала смазываются маслом.
- Утром она сама выскользнет.
- Продолжительность лечения ‒ 10 суток.
Свечи из картофеля лучше делать впрок и хранить их в холодильнике. Их можно применять и в период беременности, они действуют мягко и побочных эффектов не вызывают.
Очень эффективны ледяные свечи. Они вызывают спазм сосудов, укрепляют и тонизируют их стенки. Но пользы будет больше, если воду заменить отваром ромашки или календулы.
Правила использования:
- Отвар разливают по специальным формочкам и ставят в морозилку.
- Полученные суппозитарии должны быть абсолютно гладкими.
- Первая процедура выполняется не больше 30 секунд. Затем, время начинают увеличивать.
- Полный курс лечения составляет не больше 21 дня.
Кстати, нужно знать, что перед введением свечи, следует обязательно опорожнить кишечник. Ледяные процедуры иногда вызывают шок у пациентов, поэтому рекомендуется организм приучать к ним. Следует учесть, что при длительном холодовом воздействии, возможны простуды, нагноения и локальные воспаления.
Лечение кишечника средствами народной медицины нередко даёт положительный результат, а иногда, даже предпочтительнее традиционной медикаментозной терапии. Однако, всё должно быть в меру, не нужно чрезмерно увлекаться народными рецептами. Решив использовать опыт народных лекарей, предварительно следует посоветоваться с лечащим врачом.
источник
Парез формируется вследствие частичной утраты мускульной массы из-за серьезного поражения нервных волокон. Парезы подразделяются на функциональные и органические. При органических видах заболевания существует вероятность обнаружения первопричины пареза, каковая инициирует обстоятельства, при которых нервные импульсы не доходят до мышцы. Функциональные же парезы характеризуются патологиями процесса возбуждения, тормоза, их сбалансированности и маневров в коре головного мозга.
Признаками пареза являются повышенный мышечный тонус, повышенные рефлексы и формирование патологий рефлексов, а также сопровождающих их движений.
Причины появления такого опасного и болезненного недуга всевозможные. Условиями происхождения этого заболевания могут быть различные болезни, к примеру, апоплексия, энцефалит, опухолевые кровоизлияния, мигрень, рассеянный склероз, поражения клеток спинного, головного мозга, инфекционное или постинфекционные воспаление, различных видов опухоли и травмы.
Предлагаем большое количество рецептов и методов из народной медицины.
Для лечения необходима очищенная плодородная глина без песка и инородных примесей. Если Вы приобрели глину в упаковке, то нужно её расколоть на небольшие кусочки и размельчить. Полученный порошок просеивается через ситечко. После этого приготавливается раствор из 20 граммов глины и 150 мл негорячей воды. Полученный раствор пьют перед завтраком за 15-20 минут в течение 10-14 дней. После этого курса следует интервал между приемами 10 дней, по желанию курс повторяется. Этот напиток следует чередовать с настоями лекарственных растений.
Дозировку напитка из глины следует определять по индивидуальной переносимости. Можно начать пить его с маленькой дозы (0,5 ч.л.) и постепенно увеличить до 2 ч.л. за день.
Также в лечении пареза используют растирки из глиняной воды. Для этого смешивают 2 ст. л. глины с одним стаканом воды. Затем необходимо взять вату, хорошенько вымочить в полученном растворе и растереть пораженный парезом участок тела. Такую процедуру повторяют несколько раз за день в течение 10-20 мин. Чтобы увеличить эффект добавляют в эту воду 2-3 зубчика измельченного чеснока. Свойства глины чудодейственны, она притягивает к себе вредные токсины, освобождает от любой боли, восстанавливает работу клеток.
Майоран садовый. Приготовление настоя простое: берут 1 ст. ложку травы, бросают в 400 мл только что закипевшей воды. Настоянный объем полученного напитка разделяют на четыре раза и принимают по полстакана перед приемом пищи.
Ромашка аптечная. Принимается в виде отвара по трети стакана трижды в сутки. 15 граммов цветочков ромашки заливается стаканом воды, кипятится и настаивается 10 мин. Принимать данное средство следует всегда процеженным.
Пион уклоняющийся. Чайная ложка корней заливается 600 мл закипевшей воды. Затем средство должно настаиваться не менее одного часа. приём готового отвара осуществляется трижды в сутки по 1 ст. л. за 15 минут всегда до еды.
Сумах дубильный. Этот настой приготавливают с помощью 1 стакана закипевшей воды и 1 ч.л. свежих листьев. Средство необходимо настоять на протяжении нескольких часов затем, процедить, и можно принимать 3-4 раза в день по одной столовой ложке.
Шиповник. Берем 3 ст. л. шиповника (корни или плоды) на стакан воды. Смесь далее нужно прокипятить 5 минут. Полученный отвар процеживаем и используем для принятия ванны.
Нужно сделать настой из 30 граммов листьев лавра и одного стакана подсолнечного масла. Этот настой стоит в течение 60 дней в тепле, после чего кипятится. Используется он только для втирания в области, пораженные парезом.
Черная бузина. Стаканом кипятка заливают 1 ст. л. сухих плодов. Смесь должна настаиваться 20 минут, после чего процеженный отвар принимается по четверти стакана до четырех раз в сутки.
Чабрец. Для приготовления отвара используют 1 ст. л. чабреца и 200 мл закипевшей воды. Такой напиток должен настаиваться в течение часа, а лишь потом процеживается. Пьется он как обычный чай. При этом отжатая с отвара трава также используется, она прикладывается к местам поражения парезом.
Мордовник . Берут 1 ст. л. измельченного мордовника, затем заливают стаканом обыкновенной водки. Смесь настаивают на протяжении трех недель, а затем её можно пить по 1 ч. л. два или три раза в сутки.
Вероника лекарственная. Сок этого уникального растения имеет антивоспалительное, общеукрепляющее, противосудорожное действие. Отжимают сок растения, которое цветет, а затем его сразу же выпивают по 2 ч.л. с добавлением мёда натощак за полчаса до завтрака.
Сосна обыкновенная. Готовится отвар из полутора килограмм иголочек сосны, туда же добавляются шишки и веточки, заливается 4-5 л воды и кипит в течение получаса. После этого 12 часов отвар настаивается и добавляется в ванну. Такие ванны желательны через день по полчаса.
Рецепт №1. 300 г морковки, 170 г шпината или зелёного салата.
Рецепт №2. 200 г морковки, 120 г сельдерея, 60 г петрушки, 85 г шпината.
Рецепт №3. 230 г морковки, 80 г красного буряка, 150 г сельдерея.
Рецепт №4. 230 г морковки, 115 г шпината, 60 г репы, 60 г кресса водяного.
Необходимо выбрать любой рецепт и употребить полученное количество сока равными частями за сутки. Детям полученную дозу делят на два дня.
Для приготовления данного отвара берут по 100 граммов берёзовых почек, зверобоя, ромашки, тмина. Столовую ложку сбора заваривают стаканом закипевшей воды, а после этого процеживают. Принимать такой замечательный напиток нужно теплым, добавив для сладости 1 ч.л. меда, примерно за 20 минут до приема пищи утром и перед сном. Окончание курса определяется по окончанию количества сбора. Лечение обязательно повторяется через полгода и через год.
Полстакана кедровых орехов тщательно измельчают, затем добавляют стакан козьего молока. Кипятить полученную массу необходимо до 3-х пенок (т.е. чтобы молоко кипело так долго, чтобы пенка сверху появлялась три раза). Но пенку не убирать. После хорошего размягчения орехов положить 1 ч.л. меда. Когда этот напиток остынет, положить 2 ст. л. размельченного зерна пшеницы, которое проросло (ростки должны быть размером до 2 мм). Пить средство теплым в течение 24 часов, за сутки выпивается весь объем.
Рецепт №1. Берется в равной пропорции окопник, овес и лобелия. Готовится отвар из 3 ст. л. сбора и 500 мл воды. Смесь нужно прокипятить, а затем она настаивается примерно 25 минут. Употреблять настой нужно до четырех раз в сутки по полстакана.
Рецепт №2. Равные части корня солодки, дикого ямса, плодов можжевельника, корня одуванчика, хрена заливаются 500 мл воды. Смесь настаиваются в течение 15 минут, затем процеживается. Употреблять средство можно 3 раза в сутки по полстакана.
Рецепт №3. Берется в равных пропорциях кора белого дуба, полынь, корень окопника, земляные орехи, скорлупа грецкого ореха, коровяк, алтей, лобелия. Приготавливается настой на основе 3 ст. л. сбора и 500 мл воды, затем он кипятится и настаивается полчаса, после чего обязательно процеживается. Употреблять его нужно 4 раза в сутки по трети стакана.
Рецепт №4. Эхинацею, лопух, желтокорень, перец стручковый, корень одуванчика берут в равных пропорциях. Далее 3 ст. л. полученной смеси заливают 500 мл воды, кипятят и настаивают полчаса, потом употребляют настой по трети стакана четыре раза в сутки.
Для лечения используют сок подорожника, крапивы, одуванчика, сельдерея. Пьют сок каждого растения натощак по полстакана через час. Завтракать можно через час после последнего приема сока. Такие соки содействуют удалению токсинов, которые собираются в организме больных парезом в немалом количестве. Они чистят кровь, улучшают пищеварение, ускоряют обмен веществ и увеличивают выделительную почечную функцию.
Березовый сок. Стакан березового сока пьют трижды в сутки. Ценность этого сока заключается в позитивном влиянии на нервную систему человека, при его усвоении организм тратит минимум энергии. Активизирует пищеварение, умножает удобоваримость принимаемой пищи, очищает от токсинов, предусматривает воспаления и заболевания обменных процессов, успокаивает нервную систему.
Сок подмаренника. Для лечения выжимают две части сока из цветущего подмаренника, затем добавляют одну часть меда. Принимают по 2 ст. л. полученной смеси дважды в сутки до каждого приема пищи примерно за 30 минут.
Рецепт №1. В кипящую воду (3 стакана) бросить по 1 ст. л. листьев мяты, цветов ромашки, бузины. Затем настоять в течение двух часов. При желании добавить немного меда. Принимать средство следует по одному стакану трижды в сутки до каждого приема пищи.
Рецепт №2. Настой приготавливают из паслена черного, посконника коноплевидного, зверобоя, фиалки полевой (по одной ст. л. каждого растения). Весь сбор заливают 1 литром кипящей воды, затем настаивают ровно 2 часа. Пьют это превосходное средство в течение дня.
Рецепт №3. 4 ст. л. цветов календулы, корневищ тамуса, фиалки полевой, лютика едкого настаивать на основе 1 литра водки в течение трех недель в достаточно темном месте. Готовую настойку можно использовать для растирания парализованных мест в течение 10-15 минут, после чего протереть эти места оливковым маслом. Такую процедуру необходимо продолжать не менее 3 недель.
Рецепт №4. Потребуется по 1 ст. л. мяты, мыльнянки, зверобоя, листьев розмарина, золототысячника, календулы. Смесь должна заливаться 1,5 литрами закипевшей воды и настаиваться в течение двух часов. Употреблять рекомендуется средство по 1 стакану до приема пищи, остальное количество выпить перед сном.
Рецепт №5. Готовится целебный отвар из 300 граммов мыльнянки, грецких орехов, листьев плюща и 10 литров воды. Кипятится отвар на малом огне, а затем настаивается 2 часа. Используется такое средство для ручных и ножных ванн при парезах конечностей.
Источник: Газета ЗОЖ, всеукраинская газета-целительница «Бабушка»
Чай с мятой уменьшает вздутие и боль в животе на 40%!
источник
Это полная утрата произвольных движений вследствие нарушения иннервации (обеспечение нервами частей тела) мышц. При парезе, в отличие от паралича, наблюдается частичное снижение мышечной силы, произвольные движения ограничиваются, но не утрачиваются полностью. Параличи и парезы развиваются при заболеваниях головного и спинного мозга, а также периферических нервов; их следует отличать от ограничения движений, которые возникают при болезнях и повреждениях суставов, мышц и связок. Параличи и парезы, связанные с нарушением кровоснабжения, воспалением или травмой головного и спинного мозга, называют центральными. Они сочетаются с напряжением мышц, фиксирующих пораженные конечности в определенном положении: руку – в положении сгибания, ногу – разгибания. Параличи и парезы, возникшие в результате заболевания периферических нервов (воспаления, травмы, отравления, например, свинцом, мышьяком) или участков спинного мозга и нервных сплетений (шейное, плечевое, поясничное, крестцовое), откуда берут начало эти нервы, называются периферическими. В этих случаях мышцы становятся дряблыми, худеют, парализованная конечность свисает, как плеть. Если такие параличи наступают в детском возрасте, как, например, при полиомиелите, то больная рука или нога отстает в росте. При нелеченых параличах появляется тугоподвижность в суставах, которая ведет к закреплению неправильного положения конечности, ограничивая ее движения больше, чем сам паралич.
При поражении черепно-мозговых нервов (воспалении, травме, внутричерепном кровоизлиянии) могут наступить параличи мышц лица, языка, глотки, гортани. Например, при параличе мышц глазного яблока у больного возникают косоглазие и двоение в глазах, при неврите лицевого нерва утрачиваются движения мимической мускулатуры на соответствующей половине лица, поражение подъязычного нерва вызывает паралич мышц языка – больному трудно говорить и есть, паралич мышц глотки сопровождается нарушением глотания, мышц гортани – потерей звонкости голоса.
Лечение параличи и парезов осуществляется под контролем и по назначению врача и обычно начинается с лечения заболеваний органов кровообращения и центральной или периферической нервной системы, проявлением которых они являются. Устранение расстройств функции конечности, вызванных параличом или парезом, начинают с укладки руки или ноги в правильное положение. Для руки таким положением является легкое сгибание в локтевом суставе, разгибание в лучезапястном суставе и легкое сгибание пальцев; для ноги – умеренное сгибание в коленном суставе, тыльное сгибание стопы, препятствующее ее отвисанию. Нога и стопа не должны быть повернуты кнаружи. Чтобы сохранить правильное положение конечности, используют мягкие валики (из туго скрученной ваты, обшитой материей) или шины из пластичных материалов. При этом больная конечность не должна оставаться обездвиженной. С первых же дней начинают лечебную гимнастику – поочередное пассивное сгибание и разгибание в суставах парализованной руки или ноги. Эту гимнастику может делать и сам больной, здоровой рукой сгибая и разгибая парализованную руку или ногу с помощью системы блоков. Восстановлению движений способствуют также упражнения, при которых больной должен стараться одновременно двигать здоровой и пораженной конечностью. При появлении движений в парализованной конечности надо стремиться к увеличению их объема.
? Приготовить настой из сухих корней пиона уклоняющегося: 1 ч. л. сухих корней пиона уклоняющегося заливают 3-мя стаканами кипятка, настаивают, укутав, 1 час, затем процеживают; принимают по 1 ст. л. 3 раза в день за 15 минут до еды; спиртовую настойку принимают по 30 – 40 капель 3 раза в день до еды.
? Приготовить настой из свежих листьев сумаха дубильного (красильного): 1 ч. л. свежих листьев сумаха дубильного заливают стаканом кипятка, настаивают, укутав, 1 час, затем процеживают: принимают по 1 ст. л. 3 раза в день при параличах.
? Применяются при параличах ванны с отваром корней шиповника.
? Используют при параличах листья и семена дурмана обыкновенного; порошок из сушеных листьев принимают в очень малых дозах – 0,1 – 0,3 г 3 раза в день.
? Делают настойку: 1 часть размельченных семян заливают 5 частями водки, настаивают семь дней и отфильтровывают; принимают по две капли на 1 ст. л. воды 3 раза в день.
? Напаривают 20 граммов высушенной травы княжика сибирского в 10 литрах горячей воды в течение одного часа и применяют в виде ванны при параличах, можно в этом напаре смочить простынь и укутать больного, а сверху закутать шерстяным одеялом, чтобы не простыл.
? Также при параличах применяется сок из молодых листьев крапивы в виде растираний.
? В качестве дополнительного средства при параличах используют траву майорана садового в виде настоев и отваров. Дневная доза: 4 ч. л. сырья на стакан кипятка.
? При параличах верхних и нижних конечностей применяют спиртовую настойку акации белой (робинии) в виде растираний.
? При параличах принимают мелиссное масло – по 3 – 6 капель на сахаре 3 раза в день; принимают масло и с белым вином. Мелиссным спиртом натирают органы, поврежденные параличом.
? Средневековый врач Авиценна рекомендовал при параличе принимать отвар из корня переступеня белого по 2 г с слабым раствором уксуса в течение 30 дней.
? При параличе раньше делали ванны из отвара листьев ольхи серой или сухую баню из ее подогретых листьев.
? В старину при параличе больного укладывали в постель, на опухшие части тела накладывали густой слой листьев березы повислой, сверху покрывали теплым одеялом и давали обильное теплое потогонное питье; после этого больной обильно потел и сразу чувствовал значительное облегчение.
? При параличе языка давали нюхать лавандовый спирт.
? При параличах применяли лавандовое масло в виде растираний.
? Масло из ягод можжевельника обыкновенного применяют при параличе конечностей в виде растираний.
? Страдающим параличом языка дают также жевать маленькие кусочки редьки.
? При параличе втирают в пораженные органы масло, извлеченное из лавра благородного.
? При параличе лицевого нерва применяются корни синомении острой внутрь – отвар, разовая доза 5 – 10 граммов; для наружного применения – 10 – 50%-ую мазь.
? При параличе рекомендуются ванны из смеси отваров корней шиповника и листьев золотого уса. Такие ванны желательно принимать ежедневно. Курс лечения 20 – 30 дней.
? Парализованные конечности 2 раза в день растирают спиртовой настойкой золотого уса. Массаж конечностей проводят, смазав руки маслом этого растения.
источник
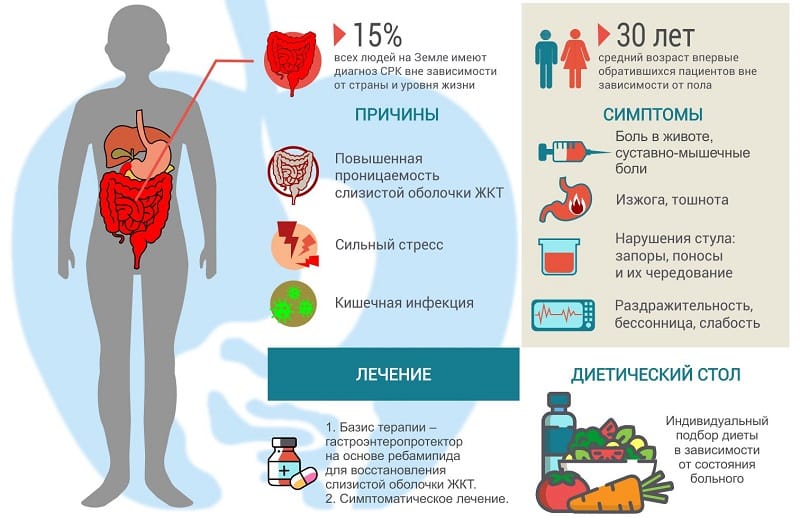
Синдром раздраженного кишечника значительно ухудшает качество жизни человека из-за постоянного расстройства стула, дискомфорта в колоректальном пространстве. Лечение СРК только симптоматическое, направлено на предупреждение обострения, обеспечение стойкой ремиссии.
Высокую терапевтическую эффективность имеют некоторые народные рецепты. Лечение синдрома раздраженного кишечника народными средствами требует системности, регулярности, соблюдения диеты и изменения образа жизни.
Синдром раздраженного кишечника (СРК, спастический колит) – патологическая чувствительность оболочек кишечного тракта в ответ на психоэмоциональную возбудимость, длительное воздействие токсического, травматического и других раздражающих факторов. В большинстве случаев врачи диагностируют СРК, обусловленный психогенным фактором.
Обострение синдрома раздраженного кишечника сопровождается умеренной диспепсией, метеоризмом, повышенным вздутием, газообразованием. Возможно появление и таких признаков, как:
- запоры;
- появление слизи, прожилок крови в каловых массах;
- боли во время дефекации, ощущение неполного опорожнения.
Боль в животе возникает вне зависимости от позывов к опорожнению. Продолжительное течение заболевания приводит к дисбактериозу, инфекционному процессу в прямой кишке.
Внимание! Сам по себе синдром раздраженного кишечника не относится к жизнеугрожающим состояниям, однако при отсутствии терапии он может стать предпосылкой к развитию колоректального рака.
Как лечить заболевание в домашних условиях? Терапия подбирается в зависимости от клинических проявлений. Так, при запорах требуются слабительные сборы, при диарее – закрепляющие рецепты, при дискомфорте и болезненности – средства, обеспечивающие снижение газообразования.
Травы при СРК психогенной природы должны обладать умеренным седативным действием. В народной медицине используют сборы на основе лекарственных трав, масла, отвары плодов, цветков, кореньев.
Обострение синдрома раздраженного кишечника можно устранить отваром на основе крапивы, семян фенхеля, укропа и ромашки. 1 ст. ложку сырья заливают 300 мл кипятка, настаивают и пьют в теплом виде. Уже через полчаса состояние заметно облегчается. Дополнительно можно принять теплую ванну с эфирным маслом лаванды, мяты перечной, отваром валерианы.
Лечение СРК народными средствами предполагает и изменение рациона. При функциональных расстройствах кишечного тракта показаны следующие рецепты:
- Морковный сок, несколько соцветий цветной капусты, томат и сельдерей взбивают до однородной массы, добавляют растопленный мед и пьют за час до еды.
- 2 очищенные моркови, шпинат, яблоко (очищают от кожи и сердцевины), немного соли измельчают в блендере, принимают в течение дня после каждого приема пищи.
- 2 банана, молотый мускат, йогурт смешивают при помощи блендера, пьют на полдник вместо полноценного приема пищи.
Смузи снижают пищеварительную нагрузку, улучшают перистальтику кишечника, обеспечивают своевременную эвакуацию каловых масс.
Липу редко применяют самостоятельно. Наибольший терапевтический эффект имеет смесь на основе липы, василька, шалфея и почек березы. Все ингредиенты смешивают, 2 ст. ложки заливают 500 мл кипятка, доводят на медленном огне, настаивают и пьют по 100 мл в течение дня.
Яблоки улучшают перистальтику, готовят органы ЖКТ к приему пищи, нормализуя пищеварение. Их можно есть в виде пюре, фруктовых салатов с йогуртом и медом, сочетать с орехами. При обострении хорошо помогают печеные яблоки с медом и корицей.
Нормализовать психоэмоциональное состояние, снизить стрессовый фактор поможет отвар на основе мяты перечной, пустырника, шалфея. Ингредиенты смешивают, 1 ст. ложку сырья заливают стаканом кипятка, настаивают, процеживают и пьют вместо обычного чая в течение дня. Дополнительно можно принять ванну, подышать аромалампой, принять капли валерианы, пустырника.
Семена моркови обладают выраженным ветрогонным действием, улучшают перистальтику, нормализуют состояние при метеоризме. 2 ч. ложки семени заливают стаканом кипятка, настаивают в течение часа и пьют натощак или на ночь. Уже через неделю можно наблюдать стойкий терапевтический эффект.
Укропная вода устраняет повышенное газообразование, уменьшает спазмы, благодаря чему применяется в неонатологии, педиатрии для купирования колик. Для приготовления 1 ст. ложку семени заливают 300 мл кипятка, настаивают несколько часов. Готовый состав пьют теплым. Для улучшения вкусовых качеств можно добавить немного меда.
Мелисса обладает мощным спазмолитическим и обезболивающим действием. При СРК показано сочетание мелиссы и лимонника. Растения смешивают, 1 ст. ложку смеси заливают 500 мл кипятка, доводят на паровой бане около получаса, процеживают и пьют вместо чая.
Полынь обладает выраженным природным антибактериальным, противогрибковым и противопаразитарным действием. Если СРК вызван патогенной микрофлорой и паразитами, поможет горькая полынь. Горсть растения или 2 фильтр-пакета заливают 1 л кипятка, настаивают около 3-4 часов, пьют по 100 мл после каждого приема пищи.
Тмин отличается тонизирующим действием, нейтрализует последствия брожения и гниения в кишечном тракте, помогает нормализовать стул. Для приготовления 1 ч. ложку порошка тмина заливают стаканом теплой воды, пьют сразу, вне зависимости от приема пищи.
Масла применяются для втираний и массажа брюшины, низа живота. Для обеспечения лучшего результата требуется смешать масло мяты, камфоры, миндаля и герани, добавить немного теплой воды (15-20 капель) и натирать мягкими массажными движениями живот после ванны. Длительность массажа – 15-20 минут. Обычно после правильных манипуляций наступает опорожнение кишечника.
Картофельный крахмал избавляет от запоров, метеоризма. Для приготовления 1 ст. ложку крахмала размешивают в теплом зеленом чае до получения однородной смеси, пьют залпом. Каждый раз готовят новую смесь.
При запорах можно пить следующий сбор: в равных пропорциях фенхель, укроп, перечную мяту, ромашку, крушину смешать, 1 ст. ложку смеси залить 250 мл кипятка, настоять и пить сразу после остывания. Состав рекомендуется употреблять 3-4 раза в сутки.
Отруби – это природная клетчатка, их употребление обязательно должно быть сопряжено с обильным питьем, иначе запор при СРК только усугубится. Для приготовления 2 ст. ложки отрубей заливают 300 мл молока, ставят на медленный огонь и варят 10 минут. Настаивают до остывания, добавляют немного меда и пьют с утра натощак или на ночь.
Активированный уголь – природный абсорбент, помогает при синдроме раздраженного кишечника, вызванного интоксикацией. Уголь толкут в ступке до порошка, соединяют с теплой водой, выпивают раз в сутки на ночь. Дозировка определяется в зависимости от веса человека (таблетка на 10 кг). Средство устраняет не только интоксикацию, но и повышенное газообразование, метеоризм.
Приготовить утреннюю смесь можно из следующих компонентов: диоскорею, гидрастис, корень алтея, ромашку и крапиву смешивают, 1 ст. ложку заливают 300 мл укропной воды, доводят на водяной бане до кипения, настаивают и пьют с утра натощак.
Важно! Все народные средства требуется применять в течение 14-21 дня до уменьшения неприятных симптомов. Если во время лечения не наблюдается улучшений, появляется тошнота или рвота, терапию прекращают.
Диета при синдроме раздраженного кишечника преследует несколько целей: снижение пищеварительной нагрузки, нормализация моторно-эвакуаторной функции желудка. При хронической патологии кишечника она играет решающую роль.
Из рациона следует исключить продукты, которые усугубляют течение заболевания, усиливают симптоматические проявления:
- лактоза: цельное молоко, молочные продукты;
- глютен: пшеничная мука, почти все крупы, промышленные соусы;
- галактаны: бобы, арахис, горох, чечевица;
- полиолы: свежие абрикосы, персики, вишня;
- фруктаны: горькие корнеплоды (лук, редька), спаржа;
- газированные напитки;
- алкоголь.
Важно! Обязательно исключают грубую клетчатку. Если в здоровом кишечнике неперевариваемые волокна очищают ЖКТ, то при СРК усиливается травматический фактор.
Профилактические мероприятия направлены на предупреждение проявления симптомов заболевания. Прежде всего это правильное питание и исключение из меню описанных продуктов. Важно соблюдать питьевой режим: употребление не менее шести стаканов воды в день поможет нормализовать работу кишечника (не следует пить ее во время еды).
Необходимо вести спокойный образ жизни, по возможности избегать стрессовых ситуаций, заниматься физической активностью. Улучшить состояние при проблемах с кишечником может даже ежедневная 30-минутная прогулка на свежем воздухе.
Большое значение имеет регулярный качественный отдых, умение расслабляться и восстанавливать эмоциональный баланс.
Внимание! При приеме любых лекарств важно следить за состоянием работы кишечника. При возникновении функциональных нарушений следует обратиться к врачу для замены препарата.
Синдром раздраженного кишечника не представляет угрозы для жизни и здоровья человека, но может спровоцировать дисбактериоз. Опасное отдаленное осложнение – колоректальный рак, особенно у лиц с отягощенной наследственностью. Народные методы лечения помогают снять симптомы, улучшить состояние, предупредить развитие осложнений.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
источник
Парез кишечника – это временная его нефункциональность, а точнее, нарушение привычной двигательной активности, которую в медицине именуют перистальтикой. Парез кишечника может распространяться на какой-то определенный участок или нарушать деятельность всего желудочно-кишечного тракта.
При данном заболевании можно выделить три основные стадии развития. Парез кишечника происходит по следующему сценарию: сначала нарушается двигательная активность органа пищеварения и развивается парез кишечника, затем постепенно замедляются и исчезают основные функции сокращения мышц, у больного может наблюдаться повышенное газообразование, скапливается жидкость в кишках, от чего возрастает давление. Такая картина развития болезни приводит к нарушению кровообращения во всех оболочках кишечника. Парез сопровождается общей интоксикацией, что негативно влияет на состояние организма, тут уже больной не может не заметить ухудшения самочувствия и проблемы с пищеварением.
Парез кишечника именуется специалистами и паралитической кишечной непроходимостью. Такое заболевание очень часто является нарушением после оперативных вмешательств в организм больного. Как правило, этот диагноз характерен для пациентов, которые в результате вынужденных хирургических манипуляций в кишечнике подвержены нарушению водного баланса. Зачастую такой диагноз, как парез кишечника, ставят больному на третий день после операции.
Очень часто парез кишечника сопровождается значительным увеличением желудка. Конечно, нельзя назвать лишь одну причину нарушения двигательной активности кишечника. Среди факторов, способствующих возникновению и прогрессированию болезни, необходимо назвать и множество других заболеваний и патологий, которые снижают функциональность пищеварительной системы. К примеру, среди таких болезней можно назвать перитонит, воспалительные процессы в кишечнике, гематомы или опухоли.
Паралитической непроходимости кишечника может поспособствовать и мочекаменная болезнь либо перенесенная травма в брюшной области. Риску подвержены и люди, которые перенесли плевропневмонию, инфаркт миокарда.
Менее распространенными причинами пареза кишечника можно назвать следующие:
- нарушенный метаболизм из-за нехватки в организме магния и калия;
- отравление химикатами;
- тромбоз;
- сахарный диабет;
- проблемы с почками;
- болезни легких;
- пневмония.
Конечно, все перечисленные причины не могут полностью повлиять на работу кишечника. Например, после операции для восстановления нормальных функций этого органа необходимо около трех дней. При этом крайне редки случаи, когда кишечник полностью перестает работать.
Симптомы пареза кишечника очень похожи на обычные заболевания и случаи отравления, когда страдает вся система желудочно-кишечного тракта. Послеоперационный парез кишечника (ппк) сопровождается чувством тошноты, рвоты, вздутием живота. Больной будет ощущать болевые симптомы в брюшной области, которые имеют коликообразный характер. Многие при таких ощущениях особо не придают значения симптому и ссылаются на простую механическую непроходимость газов.
При парезе кишечника характерным симптомом будет и частое отхождение небольших масс кала, который имеет жидкую консистенцию, при этом нормальный стул может задерживаться.
Чрезмерное вздутие живота приводит к смещению диафрагмы. От этого появляются дополнительные симптомы: тяжелое дыхание, одышка, повышение артериального давления, тахикардия. Также нередко пациенты поступают с симптомами обезвоживания, ведь от частой рвоты начинается пересыхание кожи и наблюдается сухость слизистых оболочек.
Вполне логично при любых нарушениях работы пищеварительной системы обращаться к гастроэнтерологу за консультацией. Однако и хирург может провести первоначальные методы диагностики и разобраться в причинах жалобы пациента. Опытный специалист сможет определить кишечную непроходимость, исключить любые механические влияния на функционирование кишечника, установить причину пареза кишечника.
Самым простым и легко переносимым методом диагностики пареза считается рентгенография брюшной полости пациента. Такая процедура проводится в трех положениях человека: горизонтально, вертикально и в латеропозиции. При этом врач получает снимки, наглядно показывающие петли тонкого кишечника, которые равномерно заполнены газом, а толстая кишка чаще всего будет переполнена жидкостью.
Более чувствительными и реже применяемыми методами обследования можно назвать УЗИ либо МСКТ. С помощью таких процедур можно выявить растянутые петли кишечника, тот же горизонтальный уровень жидкости и повышенную пневматизацию кишки.
Парез кишечника – заболевание, которое может возникнуть и у новорожденных детей, и у подростков, и у взрослых людей. В зависимости от этого методы лечения данного заболевания тоже можно разделить на три основные группы.
Итак, если речь идет о новорожденном, то его перистальтика может быть ослаблена в результате нарушения формирования нервной системы. Поэтому и лечение таких детей будет направлено на восстановление этого рефлекса ЖКТ. Также в этом случае необходимо восстановление кровообращения в стенках кишечника новорожденного, усиление метаболизма, нормализация тонуса мышц органа пищеварения. Для нормализации всех перечисленных функций принято использовать электростимулятор, устраняющий все нарушения, связанные с недостаточно развитой нервной системой малыша. Благодаря такому аппарату решить проблему можно в течение нескольких дней.
Для подростков и взрослых очень часто причиной пареза становятся повреждения микрофлоры кишечника из-за хирургических или травматических действий. Практически любое вмешательство ослабляет кишечник либо совсем останавливает его двигательные рефлексы. Многие специалисты рекомендуют сразу после травмы или проведения каких-либо операций пройти процедуры, направленные на восстановление органа пищеварения. Для этого врачи используют специальные электронные блоки.
У взрослых парез кишечника могут вызвать перенесенные или хронические болезни ЖКТ, чрезмерное употребление слабительных, гиподинамия, травмы позвоночника, которые сдавливают нервы, отвечающие за регулярные сокращения кишечника. Во всех таких случаях также целесообразно использовать электростимулятор, который поможет и снять спазмы в мышцах, и наладить кровообращение в кишечнике.
Кроме таких процедур больному будет в обязательном порядке назначено постоянное отсасывание из кишки выделяемой жидкости. Такой способ называют назо-гастральным и делают с помощью специальной трубки. Больному на время лечения и восстановления необходимо исключить привычный прием пищи и жидкости через рот. Кроме этого врач назначает прием лекарственных седативных и психотропных веществ.
В случаях когда работа кишечника спустя неделю лечения все еще не налаживается, больному назначают лапаротомию.
Стимулировать кишечную активность возможно и с помощью простой газоотводящей трубки, которая вводится в прямую кишку. К более лояльным методам лечения можно отнести массаж живота, компрессы, которые будут раздражать кишечник.
Если вам предстоит оперативное вмешательство в районе брюшной полости, вы сами можете заранее о себе позаботиться и предотвратить послеоперационный парез кишечника.
Старайтесь при возможности выбирать более современные и менее травматические способы оперирования. Например, спросите у своего врача, можно ли назначенную операцию провести не с помощью полостного вмешательства, а отдать предпочтение лапароскопии. А в случаях уже имеющихся тяжелых заболеваний желудочно-кишечного тракта необходимо сразу после операции проводить стимуляцию кишечника и назо-гастральную аспирацию, не дожидаясь полного отказа органа.
источник
Несмотря на разработанные методы лечения, кишечный парез входит в «десятку» самых проблемных сочетанных патологий гастроэнтерологии и хирургии желудочно-кишечного тракта.
Парез кишечника отдельной патологией не является, а сопровождает ряд тяжелых органических заболеваний – в первую очередь таких, как:
- остро возникающие болезни органов брюшной полости (острый живот) – при них эта патология развивается у 25% всех больных;
- осложненные болезни сердечно-сосудистой системы;
- некоторые заболевания легких;
- генерализованная (распространенная) инфекция.
Деятельность кишечника зависит от его возрастного анатомического и физиологического состояния (изнашивания) – более 70% всех больных, у которых был диагностирован парез кишечника, находились в возрасте более 60 лет. Из-за этого заболевание отнесено в категорию болезней старческого возраста.
Несколько реже (но чаще, чем у других категорий больных) парез кишечника диагностируется у:
- детей любого возраста;
- беременных – зачастую возникает во втором или третьем триместре беременности и представляет высокий уровень опасности как для будущей матери, так и для плода.
Непосредственными причинами пареза кишечника являются:
- нарушение кровоснабжения кишечной стенки;
- нарушение ее нервной регуляции.
Морфологически (то есть, на уровне тканей) при парезе кишечника может наблюдаться воспалительный процесс, но нередко его двигательная активность возникает и без такого вида поражения.
Парез кишечника может возникнуть из-за поражения как органов брюшной полости, так и забрюшинного пространства. Чаще всего он наблюдается при таких заболеваниях и состояниях, как:
Другие заболевания и состояния, часто способные привести к парезу кишечника, это:
К нарушениям иннервации (нервного обеспечения) кишечника, которые нередко провоцируют парез кишечника со всеми его последствиями, приводят:
- травматическое поражение спинного мозга;
- опухоли спинного мозга;
- снижение выработки в нервных окончаниях ацетилхолина – вещества, которое обеспечивает передачу нервных импульсов;
- прием препаратов некоторых групп (например, блокаторы кальциевых каналов, которые используют в лечении гипертонической болезни);
- эндогенная интоксикация (самоотравление организма, когда в результате патологических процессов в тканях образуются биологические яды – например, в результате омертвения поджелудочной железы или гнойного расплавления аппендикулярного отростка);
- хирургическое лечение заболеваний желудочно-кишечного тракта, в ходе которого были пересечены нервные стволы кишечника или повреждены его мелкие нервные ветки.
Парез кишечника развивается в виде нескольких фаз:
- во время первой фазы наблюдается замедление его перистальтики. Возможна и полная ее остановка;
- во второй фазе в полости кишечника (как тонкого, так и толстого) начинается застой кишечного содержимого (в основном жидкого) и газов. Из-за этого внутрикишечное давление начинает расти, из-за чего увеличивается диаметр кишечных петель;
- во время третьей фазы все накопившееся жидкое содержимое и газы из-за повышенного давления начинают всасываться в кровеносные сосуды стенки кишечника, попадают в кровяное русло и вызывают общую интоксикацию организма, которая, в свою очередь, ведет к полиорганной недостаточности.
Парез кишечника может поражать как отдельные сегменты кишечника (соседние с ними петли могут быть вообще не затронуты), так и весь тонкий и толстый кишечник.
Чаще всего риску развития пареза кишечника больные подвергаются при следующих условиях:
- во время приема медицинских препаратов, которые угнетают двигательную активность кишечника;
- при нарушениях обмена веществ (в первую очередь – электролитов) и метаболизма;
- на фоне генерализованного (распространенного) инфекционного поражения организма;
- при наличии длительно длящейся хронической сопутствующей патологии;
- после операций с использованием эндотрахеального наркоза и миорелаксантов (препаратов, выключающих мускулатуру организма – в том числе, мускулатуру кишечника).
Основные симптомы, которые появляются при парезе кишечника, это:
- боли в животе;
- вздутие живота;
- диспептические явления;
- при прогрессировании пареза – ухудшение общего состояния;
- признаки нарушения со стороны других органов и систем.
Характеристики болей:
- по локализации – в месте возникновения пареза, затем по всему животу – «блуждающие», без определенной локализации;
- по иррадиации – никуда не отдают;
- по силе – средней интенсивности, терпимые;
- по характеру – ноющие, часто – в виде чувства дискомфорта в животе.
Типичные диспептические явления, которые возникают при парезе кишечника, это:
- тошнота;
- рвота (при прогрессировании заболевания). Сперва в рвотных массах обнаруживаются остатки непереваренной пищи и желудочно-кишечный секрет, далее отмечается каловый характер рвотных масс, с соответствующим запахом;
- вздутие живота и ухудшение отхождения газов;
- запор.
Такие последствия пареза, как метеоризм и запоры, развиваются у около 40% больных с парезом кишечника.
Ухудшение общего состояния объясняется ухудшением всасывания питательных веществ в тонком кишечнике и интоксикацией из-за всасывания в кровь застойного кишечного содержимого. Отмечаются такие признаки, как:
- слабость;
- усталость, которая возникает при меньшем объеме выполненной работы, чем обычно;
- снижение работоспособности – особенно умственной (из-за токсического поражения тканей головного мозга);
- медленно развивающееся похудание;
- повышение температуры тела до субфебрильных цифр (37,2-37,4 градуса по Цельсию). Более высокая температура характерна возникновения осложнений пареза кишечника.
При часто возникающей рвоте наблюдается прогрессирующее ухудшение общего состояния организма – это происходит из-за потери жидкости. Клиническими показателями обезвоживания являются:
- сухость кожных покровов и слизистых оболочек;
- сухость во рту из-за снижения слюноотделения – оно приводит также к затруднению глотания;
- уменьшение количеств мочи, выделенной на протяжении суток (так называемый суточный диурез).
Парез кишечника также провоцирует нарушения со стороны других органов – в первую очередь, дыхательной и сердечно-сосудистой систем. Это происходит из-за того, что при парезе кишечника развивается вздутие живота, раздутые петли кишечника смещают в диафрагму вверх, сдавливают органы грудной клетки и мешают их нормальной работе. Основные нарушения, наблюдающиеся из-за этого:
- одышка, которая со временем прогрессирует;
- поверхностный тип дыхания;
- усиление сердцебиения;
- увеличение артериального давления.
Если ухудшение кровообращения и иннервации кишечника нарастает, возможно возникновение осложнений, самыми частыми из которых являются:
- перфорация (образование патологического отверстия в стенке кишки) – наступает из-за нарастающего ухудшения кровоснабжения и последующего некроза (омертвения) кишечной стенки. Элементы некротической ткани практически не связаны между собой, а поэтому «высыпаются» из стенки кишечника, на этом месте образуется дефект. Формирующийся некроз проявляется появлением пузырьков газа – такое явление наблюдается и в тканях стенки кишечника, и в портальной вене;
- формирование дивертикулов;
- перитонит как последствие перфорации;
- кровотечение. Наблюдается редко, в большинстве случаев возникает из-за предшествующего заболевания кишечника, которое ведет к выраженной ишемии (кислородному голоданию) кишечной стенки.
Нередко перфорация на фоне пареза кишечника возникает из-за врачебного вмешательства (например, во время проведения колоноскопии – исследования толстого кишечника эндоскопом). Выделены признаки, которые могут сигнализировать о высокой степени риска кишечной перфорации:
- увеличение поперечного сечения (диаметра) начальных сегментов толстого кишечника – так, слепая кишка в диаметре достигает более 120 мм. Если диаметр кишки увеличен до 140 мм и больше, то вероятность смертного исхода увеличивается в два раза;
- парез длится более шести суток. При продолжительности пареза свыше семи суток вероятность летального исхода вырастает в пять раз.
Заподозрить парез кишечника на основании клинических симптомов не трудно, но нередко требуется подтверждение диагноза с помощью дополнительных методов исследования – физикальных (осмотр, прощупывание, простукивание, прослушивание живота фонендоскопом), инструментальных и лабораторных.
При осмотре наблюдается следующее:
- влажность языка снижена, при прогрессировании заболевания он обложен белым налетом;
- живот вздут, при прогрессировании патологии его окружность увеличена.
При пальпации:
- отмечается умеренная болезненность в месте, где на переднюю брюшную стенку проецируется участок кишечника с явлениями пареза;
- при пальцевом исследовании прямой кишки определяется расширение и пустота в ее конечном отрезке (ректальной ампуле).
При аускультации определяется:
- снижение перистальтических шумов;
- симптом Лотейссена – на фоне кишечной «тишины» (отсутствия кишечных шумов) выслушиваются дыхание и сердцебиение.
Инструментальные методы исследования, которые применяют в диагностике пареза кишечника, это:
- обзорная рентгеноскопия и -графия органов брюшной полости – выполняется в трех позициях – вертикальной, горизонтальной и в горизонтальном положении больного на боку. Во время обследования видно, что петли кишечника заполнены газом, определяются горизонтальные уровни жидкости. Данное обследование помогает отличить парез кишечника от кишечной непроходимости по причине механического препятствия – оно при парезе не определяется;
- фиброгастродуоденоскопия – с ее помощью можно выявить раздутость 12-перстной кишки и состояние ее стенки изнутри;
- колоноскопия – возможности те ж, но при обследовании толстого кишечника;
- ирригоскопия – во время нее в толстый кишечник вводят контрастное вещество и делают рентенснимок.
Ультразвуковое исследование (УЗИ) не позволяет распознать состояние кишечника, так как он является полым органом. УЗИ могут использовать для дифференциалной диагностики пареза кишечника с заболеваниями паренхиматозных органов брюшной полости. То же касается и магниторезонансной томографии (МРТ).
Изменения, выявленные благодаря лабораторным методам исследования, являются при парезе кишечника неспецифическими и могут быть полезными при оценке его осложнений. В частности используются:
- общий анализ крови – на основании анемии (снижение количества эритроцитов) можно заподозрить кровотечение, при увеличении количества лейкоцитов и СОЭ – некроз кишечной стенки;
- анализ кала на скрытую кровь – определяют наличие крови в кале, если визуально она не определяется.
Дифференциальную диагностику пареза кишечника необходимо проводить с такими заболеваниями и состояниями, как:
- механическая кишечная непроходимость (из-за опухоли, калового камня, клубка аскарид, полипа и так далее);
- копростаз – застой каловых масс в кишечнике в случае их повышенной плотности.
При подозрении на парез кишечника больного следует госпитализировать в отделение интенсивной терапии или палату интенсивной терапии в хирургическом отделении. Если состояние улучшается, такого пациента затем переводят в гастроэнтерологическое отделение.
В основе лечения пареза кишечника лежит консервативная терапия. Ее назначения это:
- голод в первые дни с момента госпитализации для того, чтобы упразднить нагрузку на кишечник;
- декомпрессия (разгрузка) кишечника;
- лечение основного заболевания, которое спровоцировало развитие пареза кишечника;
- антибиотикотерапия – при угрозе присоединения инфекции;
- инфузионная терапия – при потерях жидкости, а также для улучшения микроциркуляции кишечника. Вводят, в первую очередь, растворы электролитов, чтобы возместить потери не только жидкости, но микроэлементов;
- препараты, стимулирующие перистальтику.
Препаратом выбора для стимуляции работы кишечника является неостигмин, другие препараты не показаны из-за низкой эффективности и возможности осложнений. Если повторное его введение не дает ожидаемых результатов, то проводят непрерывное внутривенное капельное вливание этого препарата. Длительность такого вливания – сутки и более. Данная методика эффективна в 75% всех клинических случаев. Введение неостигмина проводят под контролем гемодинамики (пульса и артериального давления), если развилась брадикардия (пульс стал реже, чем в норме) – вводят атропин.
Для введения неостигмина имеются противопоказания:
- механическая кишечная непроходимость;
- нарастающая ишемия (кислородное голодание) кишечной стенки;
- прободение стенки кишки;
- беременность;
- нарушения работы сердца (в частности, нарушения ритма, которые тяжело поддаются лечению);
- состояние бронхоспазма;
- почечная недостаточность.
Также для стимуляции работы кишечника и улучшения состояния пациента рекомендуются немедикаментозные методы:
- колено-локтевое положение пациента;
- регулярная умеренная физическая активность под контролем врача;
- в литературе также описывается роль жевательной резинки в ликвидации пареза кишечника (жевание стимулирует кишечную перистальтику).
Методы разгрузки кишечника бывают:
К нехирургическим способам декомпрессии кишечника относятся:
- постановка назогастрального зонда;
- введение газоотводной трубки в прямую кишку;
- колоноскопия с введением дренажа (длинной трубки с отверстиями);
- чрескожная пункция (прокол) слепой кишки.
К хирургическим методам кишечной разгрузки относится цекостомия – формирование сообщения слепой кишки с передней брюшной стенкой. После окончания явлений кишечного пареза колотому ликвидируют, слепую кишку погружают обратно в брюшную полость.
Декомпрессия кишечника с помощью этих методов поводится по таким показаниям, как:
- увеличение диаметра петель толстого кишечника до 100 мм и более;
- продолжительность кишечного пареза более трех суток, особенно если отсутствует эффект от консервативной терапии на протяжении двух суток;
- отсутствие эффекта от назначения неостигмина;
- противопоказания к применению неостигмина.
Наиболее часто для разгрузки кишечника проводят колоноскопию, которая зарекомендовала себя как чрезвычайно эффективный метод, если при ней вводили дренажные трубки – в 90% всех клинических случаев (против 25% без введения трубок).
Однако для применения колоноскопии существуют противопоказания:
- прободение кишечника;
- наступивший вслед за прободением перитонит.
Выведение чрескожной цекостомы показано в таких случаях, как:
- отсутствие эффекта от консервативной терапии и нарастание явлений пареза кишечника;
- неэффективность колоноскопии.
Если парез кишечника развился до состояния некроза, проводят резекцию (удаление) пораженной петли кишечника. Резекцию выполняют с захватом здоровых тканей, так как внешние проявления могут не соответствовать степени нарушений на клеточном и тканевом уровнях (внешне кишка выглядит здоровой, но ткани ее уже скомпроментированы). Следует иметь в виду, что после такой операции наркотические обезболивающие средства в случае болевого синдрома не назначают, так как они угнетают двигательную активность кишечника – следует применять ненаркотические анальгетики.
Профилактика пареза кишечника заключается в предупреждении болезней и состояний, которые к нему приводят, а в случае возникновения – их своевременного выявления и лечения. Любые мероприятия, которые не дают развиться ухудшению кровоснабжения и нервной регуляции кишечной стенки, автоматически означают мероприятия, направленные на профилактику пареза кишечника.
При остром животе очень важным является своевременное хирургическое лечение возникших заболеваний – тактика затянувшегося наблюдения является порочной и чревата возникновением пареза кишечника. Такие острые заболевания живота, как острый аппендицит, перитонит, флегмона забрюшинного пространства, гнойный холецистит (калькулезный и некалькулезный), гнойная форма панкреатита, тромбоз (закупорка) мезентериальных сосудов (артерий и вен брыжейки кишечника), механическая кишечная непроходимость и омертвение печени, должны подвергнуться своевременному хирургическому излечению.
Заболевания других органов и систем способны подтолкнуть к возникновению пареза кишечника при значительном прогрессировании и длительном течении, но их роли в возникновении кишечного пареза нельзя игнорировать. Возникновения описываемого заболевания можно избежать, если своевременно диагностировать и излечить заболевания и патологические состояния (в первую очередь, травматического происхождения) спинного мозга и периферических нервных окончаний.
Блокаторы кальциевых каналов, которые способны спровоцировать быстрое развитие пареза кишечника, следует принимать по назначению и под контролем врача.
Также особо тщательно необходимо выполнять операции на кишечнике, чтобы избежать травматизации нервных окончаний, которая может причинить парез кишечника. Для этого ткани следует отделять друг от друга по возможности так называемым тупым методом (путем сдвигания их тампонами, а не рассечения скальпелем).
В случае угрозы эндогенной интоксикации следует проводить немедленно дезинтоксикационную терапию (при нагноении или омертвении тканей разных органов), чтобы токсины не успели парализовать нервный аппарат кишечника.
Прогноз при парезе кишечника очень разный и зависит от таких факторов, как:
- возраст пациента (чем старше больной, тем тяжелее проходит парез кишечника);
- своевременность начатой терапии;
- наличие и скорость развития осложнений – чаще всего летальный исход наступает при прободении кишки (в 40% всех клинических случаев).
В категории пациентов старше 65 лет у каждого пятого больного парез кишечника может развиться повторно с возникновением хронического илеуса (состояния, когда нарушается прохождение пищевого кома по просвету кишечника).
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
источник