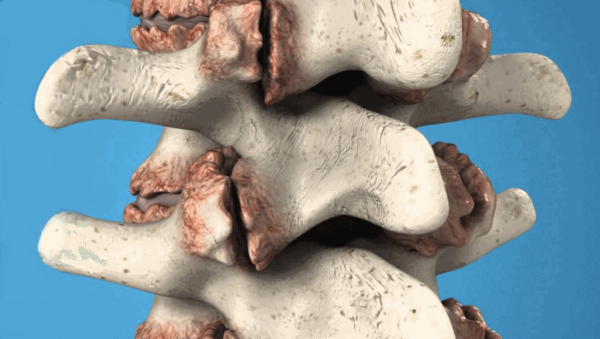
Остеофиты представляют из себя костные наросты ткани, по виду напоминающие шипы или небольшие бугорки. Возникают они наиболее часто в шейном отделе позвоночника, реже — в поясничном и грудном, а также в суставах конечностей.
Остеофиты имеют свойство ограничивать подвижность суставов из-за срастания костной ткани. Но есть в этой патологии и положительный момент: так осуществляется защита костей от возможного повреждения.
Большое количество остеофитов провоцирует заболевание под названием спондилез. В основном болезнь присуща людям старше 45-50 лет, когда начинаются первые дегенеративные изменения в костной ткани, но бывает и в более молодом возрасте.
К факторам, влияющим на развитие наростов на шейных позвонках относятся лишний вес, плоскостопие, гиподинамия, отягощённая наследственность, физические перегрузки, проблемы с осанкой, а также травмы позвоночника в анамнезе.
Патология долгое время не даёт о себе знать, и остеофиты можно обнаружить лишь на рентгеновском снимке. Со временем отмечается онемение шеи, снижение подвижности, а при массивных, крупных наростах — резкие боли и воспаление в близлежащих тканях. И тогда человек вынужден обратиться к врачу и пройти лечение.
Шейный спондилез всегда лечится комплексно. Не стоит думать, что остеофиты рассосутся сами собой, и даже лечебными методами, кроме радикальных, их не удалить.
Но грамотная терапия заболевания позволяет купировать болевой синдром, приостановить и восстановить подвижность позвоночных дисков.
Всего существует несколько терапевтических аспектов в отношении спондилеза:
- приём медикаментозных средств;
- прохождение физиотерапевтических процедур;
- правильный режим;
- хирургическое вмешательство.
При острых болях или обострении спондилеза показано только лечение фармакологическими , а специальные процедуры проводятся после улучшения самочувствия больного.
На тяжёлые формы болезни традиционные врачебные манипуляции практически не произведут эффекта, показана только операция.
Для лечения спондилеза применяются как местного, так и общего действия.
Показаны мази противовоспалительного действия — найс, вольтарен, диклофенак, а также обезболивающие и согревающие мази — капсикам, финаогон, випросал. С мышечными спазмами и окостенелостью шейных позвонков борются препараты магния, кальция, фосфора, витаминные комплексы с повышенным содержанием витамина В.
Анальгетики в виде таблеток применяются только при сильно выраженных болях, и длительное их применение нежелательно, так как большинство этих препаратов негативно сказываются на функционировании органов ЖКТ,
Физиотерапия — важная часть консервативного лечения остеофитов. Из процедур обычно назначаются:
- лечебная гимнастика — для общего укрепления мышц спины, в том числе плечевого пояса, формирования прочного мышечного корсета;
- массаж — для устранения спазмов, вызывающих болевые ощущения;
- рефлексотерапия — устраняет повышенный мышечный тонус и напряжение;
- гирудотерпапия (лечение пиявками) — снимает отёки близлежащих тканей;
- ношение ортопедического воротничка — для приведения положения позвонков к нормальному состоянию.
Обычно назначаются не все процедуры из этого списка, а лишь самые необходимые. Лечение остеофитов всегда сугубо индивидуальное и зависит от степени заболевания, выраженности костных наростов и их особенностей.
Во время лечения спондилеза находятся под запретом интенсивные физические нагрузки, поднятие тяжёлых предметов. Не рекомендуется долго находится в сидячем положении при отсутствии опоры на спину (сидеть на табуретке, например).
Полезны спокойные пешие прогулки, принятие ванн с успокаивающими травами или с морской солью. Рацион следует обогатить продуктами с высоким содержанием кальция (натуральным творогом, молоком, сыром), магнием (орехами, хурмой) и витаминами.
Методы лечения спондилеза, предлагаемые нетрадиционной медициной, помогают существенно снизить болевой синдром, но на сами костяные наросты никак не влияют. Зато средства полностью натуральны, и точно не окажут негативного воздействия на организм.
Из средств для внутреннего применения весьма хорошим эффектом обладает отвар из цветков боярышника. 3 столовых ложки свежих цветков растения нужно залить пол-литром воды, доведённой до кипения. Время настаивания — 40 минут. Пить по 50 грамм за минут 15-20 до приёма пищи.
Бузину тоже используют для лечения окостенелых шейных позвонков. На стакан кипятка берётся ложка сухих листьев. Погреть на водяной бане в течение 10 минут. Пить по четвертинке стакана 3-4 раза в сутки.
Скондилез — довольно опасное заболевание, и ещё коварное: часто человек узнаёт от нём, только тогда, когда остеофиты стали обширными и спровоцировали воспаление. И прогрессировать болезнь может быстро и внезапно. В тяжёлых случаях, на поздних стадиях необходимо оперативное лечение, так как традиционное не принесёт абсолютно никакой пользы.
, обсудим какие болезни можно ей вылечить.
Читайте про признаки сифилиса. Какие признаки недуга?
Хорошие советы, здесь вы узнаете про лечение уретрита у женщин.
Проблемы с разросшимися остеофитами решают несколькими способами хирургического вмешательства:
- фораминотомия — увеличение расстояния между двумя шейными дисками с целью снижения давления на нервные окончания;
- фасектомия — фасеточный сустав, поражённый наростом, удаляется целиком;
- ламинотомия — незначительное расширение отверстия в костной пластине, защищающей канал позвоночника.
- ламинэктомия — частичное удаление пластины, редко — полное.
Как и любое вмешательство в тело позвоночника, операция по лечению остеофитов неразрывно связана с рядом рисков и осложнений, таких как попадание инфекции, проблемы с позвоночником в будущем, затруднённый отток мочи, повреждение спинного мозга, боли в нижних конечностях.
Для профилактики спондилеза рекомендуется регулярно проводить разминку мышц спины, особенно людям, имеющим сидячую работу. Нужно контролировать осанку, а если она нарушена, то принять меры по её исправлению. Немаловажную роль играет и правильное питание: рацион должен быть сбалансирован, обогащён кальцием и витаминами. Людям с избыточной массой тела следует нормализовать вес и в дальнейшем контролировать его, чтобы избежать повышенной нагрузки на шейные позвонки.
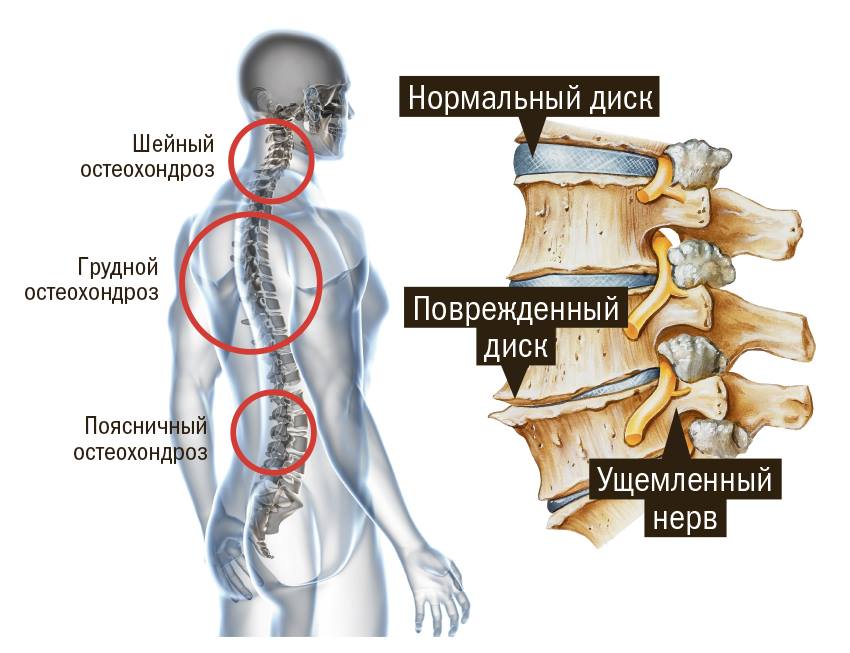
Остеофиты шейного отдела позвоночника: что это такое? Данный вопрос волнует многих пациентов. Позвоночник — очень важный орган человека. Позвонки, составляющие позвоночник, соединяются друг с другом посредством межпозвоночных дисков. Поэтому позвоночник гибкий и подвижный. Особенно это касается шейного отдела. Он испытывает большие нагрузки, чем другие отделы, и поэтому в нем чаще возникают различные патологии. Остеофиты шейного отдела — одно из таких заболеваний.
Остеофиты — это наросты из костной ткани. Их форма представляет собой небольшие остроконечные шипы.
В основном остеофиты образуются в шейном отделе позвоночника, иногда возможно образование в грудном и поясничном отделах. Остеофиты могут возникнуть на различных костях, но чаще всего появляются именно на позвоночнике.
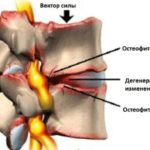
Межпозвоночные диски — это тонкая хрящевая прослойка между позвонками. Если в результате каких-либо причин диски истончаются, позвонки остаются без защиты и трутся между собой. Чтобы оградить сустав от повреждения, и появляются остеофиты.
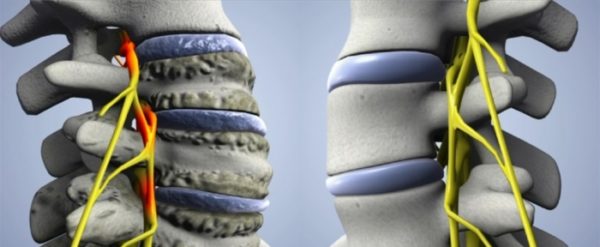
Из-за их появления становится меньше межпозвоночное пространство, сдавливаются нервные волокна и человек испытывает боль.
Иногда возникают перемычки из костной ткани, и позвонки срастаются между собой, появляется заболевание — спондилез. В результате может произойти частичное или полное обездвиживание шейного отдела.
Костные отростки возникают у людей старше 40 лет. Причиной являются дегенеративные изменения костей, которые начинаются еще в молодости, а проявляют себя с возрастом.
Основные причины образования остеофитов:
- плоскостопие;
- неправильный обмен веществ;
- наследственность;
- остеохондроз.
Причинами также могут быть травмы, неправильная осанка, долгое нахождение на ногах или в положении сидя, непосильные физические нагрузки, для женщин — хождение на шпильках.
- Посттравматические. Во время перелома костей вокруг обломков нарастает костная мозоль. Иногда кость не повреждается, но возникает надрыв надкостницы. Потом она окостеневает и преобразуется в остеофит. Обычно они образуются в локте или колене.
- Дегенеративно-дистрофические. Образуются при сильных физических нагрузках на сустав или вследствие сенильного артроза. При спондилезе и деформирующем артрозе поверхности сустава срастаются, соединение теряет подвижность. Это может произойти и в позвоночнике.
- Остеофиты, возникшие как следствие воспаления надкостницы. Тогда происходит окостенение отдельных ее участков.
- Если существует опухоль злокачественного характера, могут образоваться крупные остеофиты, по форме похожие на козырек. Они иногда возникают и при доброкачественых опухолях, когда возникают изменения хрящевой ткани.
- Остеофиты возникают вследствие эндокринных заболеваний при дегенеративной патологии опорно-двигательного аппарата.
- Реже остеофиты образуются вследствие неврогенных заболеваний.
На начальной стадии остеофит может не иметь симптомов. Такой процесс чаще протекает в грудном отделе до тех пор, пока позвоночник не утрачивает подвижность. В остальных отделах позвоночника заболевание тоже может протекать бессимптомно до тех пор, пока наросты не начинают давить на нервные пучки. Тогда человек испытывает боль.
Что такое остеофиты шейного отдела позвоночника? Остеофиты в шейном отделе вызывают боли и проявления неврологического характера. Подвижность позвоночника снижается, человек чувствует боль даже при наклоне головы. Чем крупнее остеофит, тем сильнее боль и тем больше ограничение подвижности.
Диагностика. При обследовании врач определяет костные наросты методом пальпации, прощупывая позвоночник на отдельных его частях. Более совершенная диагностика проводится методом рентгенологического исследования. На снимках можно хорошо рассмотреть остеофиты по краям позвонков, их форму, размер и степень разрастания.
Как избавиться от остеофитов на позвоночнике, какое лечение предпочтительнее?
Костные наросты сами по себе не рассосутся и терапевтическими лечебными методами их устранить невозможно. Лечение позволяет облегчить боль, приостановить развитие заболевания и вернуть подвижность межпозвоночным дискам. Комплексное терапевтическое лечение спондилеза можно провести несколькими методами:
- медикаментозное лечение;
- физиотерапевтические процедуры;
- соблюдение режима;
- оперативное лечение.
Тяжелые формы болезни терапии не поддаются, лечить их можно только хирургическим путем.
Лекарственная терапия включает использование противовоспалительных мазей, таких как Вольтарен, Диклофенак. Применяются обезболивающие и прогревающие мази.
Обезболивающие таблетки желательно применять только при сильных болевых ощущениях и недолго, так как они отрицательно действуют на работу желудочно-кишечного тракта.
Очень важна физиотерапия. Обычно назначаются такие процедуры:
- лечебная физкультура — укрепляет мышцы спины и шеи;
- массаж — устраняет спазмы, облегчает болевой синдром;
- рефлексотерапия — расслабляет мышцы, уменьшает их тонус;
- гирудотерапия — борется с отечностью окружающих тканей;
- ортопедический воротник — помогает удерживать позвонки в правильном положении.
Чаще всего рекомендуют не все эти способы, а только наиболее эффективные в конкретном случае. Лечение подбирает врач каждому пациенту индивидуально, в зависимости от размера костных выростов, их развития. В период лечения запрещаются тяжелые физические нагрузки. Нежелательно долго сидеть без опоры для спины.
Рекомендуются ходьба пешком, ванны с настоями трав или с компонентами морской соли. В меню надо включить продукты, содержащие витамины и минералы. Если терапевтические методы лечения не помогают, остеофиты удаляются хирургическим способом. Во время операции образования удаляются полностью.
Тактику лечения выбирает врач. Есть некоторые факторы, которые определяют тактику лечения, например, сопутствующие заболевания или возраст больного.
Методы народной медицины не устраняют наросты, но облегчают состояние больного, помогают уменьшить боль. Зато народные способы натуральны и ничего, кроме пользы, не принесут.
Эффективное действие оказывает отвар цветков боярышника. 3 ст. л. цветков заливают 0,5 л кипятка, настаивают 40 минут. Пьют по 1 ст. л. перед едой.
Такое же действие оказывает бУЗИна. Надо 1 ст. л. сухих листьев залить 1 стаканом кипятка. Дать постоять 10 минут. Пить по половине стакана несколько раз в день.
Профилактика состоит в ведении здорового, подвижного образа жизни. Если по роду деятельности человеку приходится много сидеть, надо иногда вставать, выполнять упражнения для мышц шейного и поясничного отдела позвоночника. Очень важно сохранять ровную осанку, держать прямо спину.
источник
Лечение народными средствами шейного остеохондроза практикуется после основной терапии. На этапе устойчивой ремиссии для устранения слабых болей и дискомфортных ощущений, скованности движений по утрам используются масляные и спиртовые растирания, компрессы, отвары и травяные чаи. Они оказывают мягкое обезболивающее, противовоспалительное, противоотечное действие.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Перед применением какого-либо народного средства нужно обсудить с врачом целесообразность и безопасность подобного лечения. Дело в том, что прием настоев или отваров может исказить действие фармакологических препаратов, повысить вероятность проявления ими побочных эффектов.
Особенно осторожно следует использовать высокотоксичные компоненты, например, керосин. Если в состав народного средства входит растение, не внесенное в официальные справочники по фармакогнозии, то от него лучше отказаться.
Применять мази и растирки необходимо при слабых болях, возникающих при резкой смене погоды, повышенной физической нагрузке, переохлаждении. Постоянно использовать наружные средства для восстановления разрушенных дисков и деформированных позвонков бессмысленно. Их ингредиенты не способны проникать сквозь мягкие ткани в область повреждений.
Начинать лечение нужно с небольшого тестирования. В сгиб локтя или запястья следует втереть немного (с горошину) средства и подождать 40-60 минут. Если за это время кожа не отечет, не покраснеет, то можно приступать к проведению процедур. Водные настои, отвары, чаи из целебных растений необходимо сначала принимать по 0,5 чайной ложки. Использовать их в рекомендованных в рецепте дозировках нужно только при отсутствии побочных проявлений, например, тошноты, изжоги, подъема артериального давления.
Лекарственные растения, применяемые для приготовления в домашних условиях народных средств, оказывают общеукрепляющее, противовоспалительное, противоотечное, тонизирующее, а иногда и седативное действие при приеме внутрь.
В кастрюлю кладут 50 г сухих измельченных корней подсолнуха, вливают литр горячей воды. Доводят до кипения, томят на самом маленьком огне 40 минут. Остужают под крышкой, процеживают, принимают по столовой ложке до 4 раз в день после еды в течение недели.
По столовой ложке сосновых иголок и молодых шишек заливают 0,5 л горячей воды. Томят на медленном огне около 30 минут, остужают, процеживают. Полученный отвар делят на 3 порции, каждую из которых выпивают в течение дня. Для повышения терапевтического действия можно после фильтрации растворить в ароматной жидкости 2 столовые ложки меда.
Свежие молодые цветки (3 горсти) одуванчика тщательно промывают, заливают кипятком на 5 минут, просушивают и измельчают до состояния густой кашицы. Добавляют сок половинки лимона и 100 г густого меда. Хранят в холодильнике, принимают по столовой ложке 2 раза в день перед едой.
В термос всыпают по чайной ложке корней репейника и пырея, травы фиалки и вероники, вливают литр кипящей воды. Настаивают 3 часа, остужают, процеживают. Пьют по 0,5 стакана 2 раза в день после еды вместо чая или кофе. При желании можно добавить для улучшения вкуса мед, порезанные на дольки цитрусовые.
Крупную черную редьку моют со щеткой, просушивают, срезают 1-1,5 см крышку с верхней части. Острым ножом или вилкой измельчают мякоть, не нарушая целостности кожуры. Добавляют 1-2 столовые ложки меда, ставят крышку обратно. Оставляют корнеплод в теплом, темном месте на неделю. За это время образуется сладко-жгучий сок, который принимают по чайной ложке за завтраком. Можно втирать его в заднюю поверхность шеи при болях.
Чайную ложку сухой травы тысячелистника заливают стаканом кипятка, через час процеживают, принимают по 50 мл (четверть стакана) вечером перед сном. При заваривании для усиления седативного действия можно добавить такое же количество лимонной мяты или зверобоя.
Не только в народной, но и в официальной медицине сок сельдерея используется для лечения остеохондроза любой локализации. Из корнеплода отжимают сок, добавляют мелко нарезанную зелень, принимают на протяжении недели по 0,5 стакана 3 раза в день перед едой. Подобным, улучшающим метаболизм, действием обладают свежевыжатые морковный, свекольный, яблочный соки.
2 столовые ложки сухих измельченных корней болотного сабельника заливают 0,5 литрами водки без ароматизаторов и красителей или 70% медицинским спиртом, разведенным равным количеством воды. Настаивают при комнатной температуре в темном месте 1-2 месяца. Принимают внутрь дважды в день до еды по чайной ложке, предварительно растворив настойку в 1/4 стакана воды. Одновременно можно втирать средство в заднюю поверхность шеи.
Растирают до состояния густой кашицы стакан клюквы и 3 зубчика чеснока. Тщательно перемешивают, перекладывают в темную стеклянную емкость, оставляют на сутки в теплом месте. Добавляют стакан густого цветочного меда, принимают по чайной ложке 3 раза в день после еды, запивая чистой водой.
Использование трав, цветков, кореньев, овощей, меда в форме компрессов позволяет улучшить кровообращение в шейном отделе позвоночника, избавиться от ощущения тяжести, ограничения подвижности.
Столовую ложку керосина разводят в 0,5 стакана теплой воды. В полученном растворе смачивают сложенный в несколько слоев бинт, слегка отжимают и прикладывают к задней поверхности шеи максимум на час. Затем промывают кожу теплой водой с мылом, растирают жестким полотенцем.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
2 очищенных от кожуры сырых клубня измельчают на терке, немного отжимают сок, добавляют столовую ложку меда. Заворачивают густую массу в марлю, прикладывают к шее. Фиксируют пленкой, толстой тканью, марлевым бинтом, оставляют на 1-2 часа.
Емкость из темного стекла наполняют на 1/3 объема свежими цветками и листьями мать-и-мачехи, вливают до горлышка водку. Настаивают при комнатной температуре месяц, банку ежедневно встряхивают для лучшего экстрагирования биоактивных веществ. Не процеживают, а берут необходимое количество средства для растираний.
Крупную черную редьку очищают от кожуры, измельчают на мелкой терке. Добавляют по столовой ложке любого растительного масла и густого меда, размешивают. Распределяют массу толстым слоем на задней поверхности шеи, закрепляют пленкой, шерстяной тканью, бинтом, держат не дольше часа.
В стеклянную банку объемом 0,5 литра кладут по одному крупному, нарезанному корню и листу хрена, добавляют 3 столовые ложки свежих ягод бузины. Заполняют емкость 70% этиловым спиртом, оставляют в темном месте на 1-2 месяца. Втирают настой в шею при появлении болезненных ощущений, при необходимости разбавляя водой.
Крупный свежий корень окопника очищают от кожуры, измельчают на мелкой терке. Получившуюся густую массу смешивают со столовой ложкой нежирной сметаны. Распределяют массу толстым слоем на задней поверхности шеи, накрывают пленкой, толстой тканью, фиксируют бинтом. Длительность процедуры — 1-2 часа.
Мази домашнего приготовления нужно обязательно хранить в холодильнике не дольше 5-7 дней. Их следует втирать в шею при появлении болей, ощущения тяжести, ограничении подвижности.
В ступке растирают до однородного состояния по столовой ложке кукурузной муки и 3% уксуса. Добавляют куриное яйцо, а затем, не переставая помешивать, вводят небольшими порциями 0,5 стакана растительного масла (подсолнечного, оливкового, льняного, кукурузного). Переливают в банку, помещают ее на 2 дня в холодильник. Перед использованием взбалтывают.
Очищенный мясистый корень имбиря длиной 5-7 см измельчают с помощью терки, кладут в ступку и растирают с 2 нарезанными зубчиками чеснока. Добавляют столовую ложку косметического масла из зародышей пшеницы, 100 г медицинского вазелина, тщательно размешивают.
2-3 крупных плода маклюры нарезают кусочками. В керамический горшок наливают тонкий слой свиного жира, сверху распределяют немного мякоти адамова яблока. Заполняют емкость, чередуя слои маклюры и свиного жира. Ставят накрытый крышкой горшок духовку и томят на самом маленьком огне от 12 до 24 часов. Остужают, при необходимости фильтруют через 2-3 слоя марли.
Ванна с добавлением лечебных ингредиентов, принятая в вечернее время, способствует быстрому засыпанию. Водные процедуры укрепляют иммунитет, улучшают кровоснабжение поврежденных дисков и позвонков питательными веществами.
| Лечебная ванна при шейном остеохондрозе | Как подготовиться к проведению водной процедуры |
| Скипидарная (обезболивающая) | Столовую ложку белого или желтого скипидара разводят в 100 мл теплой воды. Принимают ванну в течение 20-25 минут, затем ополаскиваются под душем и растираются жестким полотенцем |
| Солевая (общеукрепляющая) | 100 г крупной морской соли (можно с фитоэкстрактами) растворяют в 2 л горячей воды. Остужают, процеживают, добавляют в воду для ванн. Длительность процедуры — 30 минут. По ее завершению смывают остатки соли под душем |
| Травяная (тонизирующая) | В термос всыпают по столовой ложке сухого растительного сырья — эвкалипта, сосновых иголок, чабреца, почек березы, девясила. Вливают литр кипятка. Через 3 часа остужают, процеживают, добавляют в воду для ванны. Принимают ее 30-40 минут |
Диетологи рекомендуют пациентам с лишним весом похудеть, чтобы снизить нагрузку на позвоночник. Для этого следует ограничить, а лучше полностью исключить из питания жирное мясо, полуфабрикаты, фастфуд, колбасы, сдобную выпечку, кондитерские изделия. В ежедневном меню больного остеохондрозом должны обязательно присутствовать свежие овощи, фрукты, зелень, орехи, злаковые каши, кисломолочные продукты — нежирные сыры, творог, варенец, кефир.
Занятия гимнастикой и лечебной физкультурой — самый эффективный способ лечения шейного остеохондроза. Врач ЛФК составляет индивидуальный комплекс упражнений для каждого пациента. Он учит их правильно дозировать нагрузки, чтобы не навредить ослабленным связкам и поврежденным дискам.
Какие упражнения наиболее эффективны:
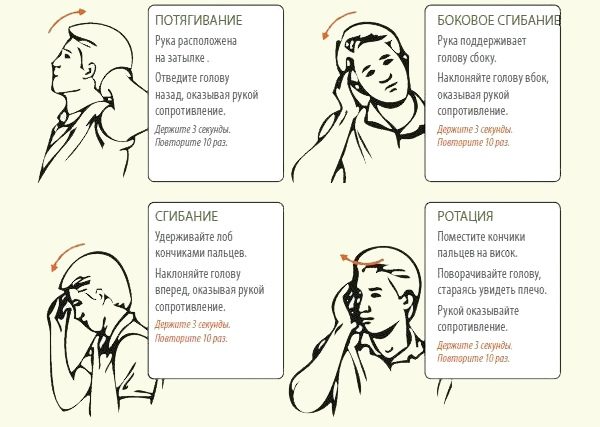
- сесть, расправить плечи, положить сцепленные в замок пальцы на затылок. Пытаться отклонить голову назад, оказывая сопротивление руками. В положении максимального напряжения задерживаться на 15 секунд. Также наклонять голову вперед, приложив ладони к подбородку;
- приставить правую ладонь к правой щеке. Поворачивать голову вправо, оказывая сопротивление рукой. Выполнить упражнение в противоположную сторону.
Ежедневные тренировки помогут укрепить мышечный каркас шеи и плечевого пояса, улучшить кровообращение, не допустить появления болезненных ощущений.
Необходимо хотя бы раз в день уделять 15 минут самомассажу. Предварительно нужно втереть в заднюю поверхность немного любого косметического масла (миндального, персикового, абрикосового) или массажный крем, например, бальзам Дикуля. Массировать следует участки, расположенные между остистыми отростками позвонков. На шее при наклоне головы они выступают в виде небольших бугорков. Сначала нужно выполнять поглаживания, а через 5 минут приступать к разминаниям, энергичным растираниям.
Для самомассажа целесообразно приобрести электрический массажер на рукоятке, оснащенной мягкими насадками и переключателем скоростей.
Лечебный эффект гирудотерапии заключается в воздействии на организм биологически активных веществ, содержащихся в слюне медицинских пиявок. Они обладают обезболивающими, противовоспалительными, противоотечными свойствами. После проведения 7-10 сеансов улучшается кровообращение в шейном отделе позвоночника, повышается местный иммунитет.
Во время процедуры на шею устанавливаются от 3-5 пиявок. Эти кольчатые черви прокусывают кожу, впрыскивают в кровь слюну для ее разжижения. После насыщения пиявки отваливаются, а затем утилизируются.
Занятия йогой способствуют коррекции осанки, улучшению психоэмоционального состояния, повышению прочности и эластичности связок, увеличению расстояния между смежными позвонками. Наиболее эффективны при шейном остеохондрозе такие асаны:
- Адхо Мукха Шванасана (поза собаки мордой вниз);
- Марджариасана (поза кошки);
- Уттхита Триконасана (поза треугольника);
- Шалабхасана (поза саранчи).
Основная цель занятий — растяжение мышц шеи и спины. Поэтому все движения должны быть медленными, плавными, без скручиваний и рывков.
Иглорефлексотерапия показана пациентам, как при умеренных болях, так и на этапе ремиссии. Во время сеанса в биоактивные точки на теле устанавливаются тонкие и короткие стальные иглы. Они раздражают рецепторы подкожной клетчатки, поэтому в ЦНС поступают болевые импульсы. В ответ вырабатываются вещества, оказывающие анальгетическое и противоотечное действие. Увеличивается и продукция эндорфинов, улучшающих психоэмоциональное состояние человека.
Средства народной медицины запрещено применять беременным и кормящим ребенка грудью женщинам. Мази, компрессы, спиртовые настойки нельзя наносить на кожу при наличии повреждений — ссадин, ожогов, порезов, аллергических высыпаний. Использование народных средств для приема внутрь следует обсудить с лечащим врачом. Многие из них противопоказаны при заболеваниях ЖКТ, печени, почек, могут спровоцировать их обострение.
В целях профилактики рецидивов шейного остеохондроза вертебрологи рекомендуют ежедневно выпивать не менее 2,5 л жидкости. Помимо чистой воды и столовых слабосоленых минеральных вод, это могут настои из лекарственных трав, например, чай из цветков ромашки или плодов шиповника. Для их приготовления чайную ложку сухого растительного сырья заливают стаканом кипятка, через час фильтруют и пьют с медом или кисло-сладким джемом. В аптеках шиповник и ромашка продаются в удобных для заваривания фильтр-пакетах.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
источник
Шейный остеохондроз — связанное с шейным отделом позвоночника заболевание. Первые симптомы данной болезни проявляются обычно с 25 до 40 лет. Заболевание в 30% случаев является причиной головных болей. Если остеохондроз шейного отдела не лечить, то болезнь может привести к позвоночной грыже. Если вы искали остеохондроз симптомы, методики лечения — то, вы обратились по адресу.
Из всех отделов позвоночника шейный, состоящий из семи позвонков, между которыми находятся межпозвоночные диски, делающие позвоночник одновременно гибким, прочным, наиболее подвижен. Все межпозвоночные диски шейного отдела состоят из фиброзного кольца с пульпозным ядром внутри. Диски из-за болезни теряют свою эластичность и прочность. Из-за возникающих нагрузок выпячивается фиброзное кольцо, на нем образуются трещины.
Обычно выделяют несколько причин возникновения болезни, среди которых наиболее распространенными являются такие: неправильное питание; малоподвижный образ жизни, связанный, например, с работой за компьютером или постоянным вождением автомобиля; соли в позвоночнике; неправильный вещественный обмен; плохое или несбалансированное питание. Возникнуть остеохондроз может из-за наследственной предрасположенности; в связи c травмами позвонка, в особенности его шейного отдела; вследствие переохлаждения или гормонального сбоя. Причинами недуга могут стать красная системная волчанка, ревматизм.
К основным признакам болезни относятся боли, которые локализуются в шее, затылке, руке или плече. Они усиливаются при небольшой нагрузке на руку, чихании, кашле. При поворотах или наклонах головы ощущается боль в шее, возможно услышать хруст. Жжение между лопаток, покалывание в ногах или руках, онемение являются симптомами заболевания. Нередко недуг сопровождается головной болью, которую больной ощущает в затылке, висках, темени. Из-за резкого поворота головы у больных остеохондрозом возникает головокружение, бывают даже обмороки. Пациенты нередко жалуются на снижение уровня работоспособности, сильную усталость, слабость. Реже наблюдаются шум в ушах, ухудшение зрения, слуха, бывают ноющие боли в области сердца.
Имеется несколько стадий недуга. На 1-й стадии у больных наблюдается высокая нестабильность сегментов позвоночника, проявлениями которой является нарушение диска. Вторая стадия заболевания выражается плохой фиксации позвонков, что связано с протрузией межпозвонковых дисков. Зазор между позвонками снижается. Серьезные деформации хребта проявляются на третьей стадии. Они связаны с разрушением структуры фиброзного кольца, а также образованием межпозвонковых грыж. От формы, локализации и размера грыжи во многом зависят симптоматика и болевые синдромы. Последняя стадия связана с острыми болями при передвижении. Изредка болезненный ощущения снижаются, в связи с чем состояние пациента улучшается, однако, это кажущееся облегчение. На 4-й стадии между позвонками разрастается костная ткань, соединяющая два позвонка друг с другом.
Как вы убедились, шейный остеохондроз весьма опасный для здоровья. Возможно, вас заинтересует лечение шейного остеохондроза народными средствами? По сути, каждый народный рецепт связан с прогреванием пораженного заболеванием участка позвоночника. Дополнительное облегчение могут дать и растительные компоненты. Хорошо помогает шерстяной шарф или пластырь с перцем. Это — весьма эффективный метод. Стоит заметить, что лечение остеохондроза народными средствами не всегда безопасно. К примеру, если поищите в сети шейный позвоночник лечение, то сможете найти метод, согласно которому лечить заболевание предлагается листьями хрена, которые предварительно следует окунуть в кипяток на несколько секунд, после приложить к пораженному недугом участку, замотав шарфом, при этом отмечается, что пациент будет ощущать жжение. Выполнять процедуру предлагается не меньше пяти раз! Стоит ли объяснять, что если человек ощущает нестерпимое жжение, то тепло уже далеко не «сухое». Больной рискует заполучить серьезные ожоги, а заболевание лишь обострится.
Лечебный компресс — весьма распространенный способ борьбы с недугом, как остеохондроз. Нередко в сети возможно встретить множество рецептов согревающих компрессов. Вот один из них:
в 0,5 л водки растворить 1 гр. прополиса, 50 гр. экстракта алоэ, порошка горчичного; готовым раствором пропитать повязку, положить ее на шею, зафиксировать каким-нибудь теплым элементом гардероба; компресс оставить на ночь.
отмочить в керосине, выжать холщовую ткань; натереть ее мылом, прижать к больному месту влажным краем; ткань следует на несколько часов укутать полиэтиленом; почувствовав острое жжение, процесс следует прекратить, промыть водой место приложения.
Разумеется, лечение шейного остеохондроза народными средствами не ограничивается вышеперечисленными разогревающими компрессами. Для лечения заболевания вы можете использовать сметану, окопник. Помойте окопник под теплой проточной водой и измельчите, используя мясорубку или обыкновенную терку. Перемешайте корень со сметаной в пропорции 1:1. Готовая смесь должна настояться. На это обычно уходит пара часов. Готовое средство храните в холодильнике. Применять в виде полосы толщиной до 3 сантиметров. Время наложения — до 20 минут. Повторяйте 3-4 раза в сутки.
Сторонники народной медицины могут посоветовать компрессы с медом при терапии остеохондроза. У этого метода есть одна весьма сильная сторона — он многофункционален. Медовый компресс воздействует на участки боли одновременно в пояснице и шее. Ниже приведены оптимальные рецепты.
1. На терке натереть картофель, получившуюся массу смешать с медом. Дабы оказать максимальное воздействие на очаг боли, мед должен быть теплым. Замотайте натертое место шарфом или полотенцем, предварительно накрыв полиэтиленом. Оставить на шее, пояснице на несколько часов. Для приготовления средства понадобится картофелина, две столовые ложки меда.
2. Залить жидкостью, кипятить 5 минут эвкалипт. Готовую смесь, добавив в состав мед. Наносить на очаги боли, держать на теле 2 часа. Для приготовления данного средства понадобятся эвкалипт (1 ст.л.), мед (1 ст.л.), полстакана воды.
На дне чашки или стакана подогрейте воск. В емкость предварительно следует положить кусочек клеенки. Расплавленный воск вместе с клеенкой прикладывают к шее. Повторять процедуру возможно 20 раз. Данный вид лечения относится к профилактическим методам, поэтому проделывать вышеописанную процедуру рекомендуется несколько месяцев. Если работа связана с поднятием тяжестей, у вас появилась боль в плече, знайте, возможно, это симптом остеохондроза, а значит данный компресс — идеальный!
Эффективны в лечении шейного остеохондроза гели, мази. Продукты предназначены для наружного применения. Что выбрать, мазь или гель, зависит только от личных предпочтений, поскольку полезные лекарственные вещества могут содержаться и в той, и в другой форме. Стоит все же отметить, что мазь немного эффективнее, так как она дольше удерживается на поверхности эпидермиса, работает постепенно.
Для приготовления данного средства понадобится сок имбиря, а также аптечная настойка календулы. Для чувствительной кожи подойдет смесь разбавленная водой в пропорции 1:1. Полученным средством растирайте больные места. Экстракт календулы снимет воспаление, а имбирь улучшит местное кровообращение. После процедуры непременно сделайте небольшую разминку для достижения максимального эффекта.
О том, как применять имбирь для похудения читайте в нашем блоге
Для приготовления лекарства понадобятся 1 ст.л. муки и полпачки масла сливочного. Масло и муку смешайте с яйцом. После чего добавляется 1 ст.л. уксуса. Средство настаивают в течение нескольких дней в темном месте. Сверху образуется пленка, которую нужно снять и выбросить. Готовый состав необходимо втирать в больное место. Средство обычно используется при острых болях в случае обострения болезни.
Отвар из цветков тысячелистника. Средство известено обезболивающими, противовоспалительными, успокоительными свойствами. Особенно эффективно средство при болях в поясничном отделе. Для приготовления отвара 2 ложки тысячелистника залить крутым кипятком. Дать настояться в течение 30-40 минут. Пить по 1 ст.л. 3 раза в сутки.
Отвар из репешка обыкновенного. Возьмите 3 ст.л. ложки репейника, измельчите его, залейте кипятком (250 мл). Настаивать готовый продукт следует не меньше двух часов, процеживать через марлю, возможно добавить ложку меда. Пить 1/4 стакана 4 раза перед едой.
При грудном и шейном остеохондрозе весьма эффективен комплекс: перемешайте зверобой, шалфей, корень лопуха, мать-и-мачеху (1:1:2:1). Залить кипятком 1 ст. л. смеси. Компресс со смесью положить на шею, укутав ее шарфом.
Гирудотерапия (лечение пиявками) известна человеку с незапамятных времен. Это древнейшая отрасль медицины. У многих вызывает отвращение упоминание об этих существах. Данный вид терапии эффективен при лечении множества заболеваний. Весьма популярно лечение пиявками и остеохондроза. Применение пиявок помогает улучшить снабжение кровью клеток у страдающих остеохондрозом. Процесс регенерации межпозвоночных дисков происходит гораздо быстрее в результате того, что улучшается циркуляция крови. Содержащиеся в слюне этих червей вещества снимают отек и застойные явления, что позволяет заменить гирудотерапией употребление фармакологических препаратов.
Если искали в сети шейный остеохондроз лечение гимнастика или, возможно, интересуетесь методиками лечения шейного остеохондроза дома упражнениями, то читайте внимательно. Существует ряд эффективных физкультурных упражнений, они станут надежными спутниками в борьбе с недугом.
«Черепашка». Голову откиньте плавно назад. Постарайтесь коснуться затылком спины, втянуть голову в плечи, пребывая в данном положении. Плавно опустите голову вперед, потяните ее в себя. Подбородком старайтесь прижаться к груди.
Наклоны головы в стороны с ровными плечами. Занятие выполняется так: держите хребет прямо. Зафиксируйте плечи, позаботьтесь о плавности движений. Наклоняйте голову поочередно в правую и в левую сторону, постарайтесь прикоснуться к плечу ухом.
«Собака». Вообразите, будто нос соединен с затылком прямой линией. Вращайте головой, ориентируясь на эту линию. Подбородок направьте вверх в сторону.
«Сова». Голова должна находиться на уровне со спиной. Оглядывайтесь по сторонам медленно. Постарайтесь повернуть голову максимально, как бы наблюдая, что происходит сзади.
Профилактика развития шейного остеохондроза
Одной из главных причин развития остеохондроза является малоподвижный образ жизни, следовательно, вы должны как можно чаще гулять на свежем воздухе, заниматься спортом. Это поможет поддержать позвоночник в гибком состоянии. Остерегайтесь травм.
Правильно с физиологической точки зрения обустройте рабочее место. Посещайте бассейн, займитесь лечебной гимнастикой. Немаловажную роль в профилактике остеохондроза играет правильное питание. Потребляйте пищу, содержащую белки, минералы и витамины. Избавьтесь от избыточного веса. Не лишними будут регулярные профилактические осмотры у вертебролога, что особенно актуально для тех, кто имеет наследственную предрасположенность к остеохондрозу или тех, кому уже за 40. Рекомендуются консультации специалиста, прохождение курсов мануальной терапии.
источник
От проблем с позвоночником страдает практически каждый взрослый человек на планете – характер двигательной активности и другие негативные факторы способствуют развитию патологических процессов в тканях позвонков и межпозвоночных дисков. Одной из разновидностей подобных заболеваний являются остеофиты шейного отдела, и они могут привести к серьезным последствиям для здоровья, вплоть до инвалидности. Чтобы избежать осложнений, нужно вовремя распознать патологию, пройти диагностику и соответствующее лечение.
Остеофиты представляют собой костные наросты в виде шипов или крючков, которые образуются как в межпозвоночном пространстве, так и на самих позвонках. Механизм их появления заключается в разрастании костной ткани, окостенения связок, надкостницы и других тканей, расположенных рядом с позвонками. Они могут образовываться в любом участке позвоночника, но чаще всего поражают шейный отдел, так как он наиболее подвижен, подвергается серьезным нагрузкам и быстрому износу. Чаще всего они возникают у людей старше 40 лет, но при наличии сопутствующих заболеваний и других негативных факторов могут диагностироваться и в более молодом возрасте.
Для справки: остеофиты могут образовываться не только в позвоночнике, но и в других частях тела, где есть костная или хрящевая ткань – в локтевых и коленных суставах, пальцах и пятках (в народе пяточные остеофиты известны под названием шпоры).
Остеофиты редко выступают самостоятельным заболеванием – чаще всего они появляются вследствие дегенеративных процессов в позвоночнике (остеохондроз, остеоартроз и т.д.). Кроме того, существует ряд негативных факторов, которые способствуют формированию костных наростов на позвоночнике:
- неправильная осанка и патологии, связанные с искривлением позвоночника (сколиоз, кифоз);
Как правило, для появления остеофитов нужна совокупность нескольких негативных факторов – например, дегенеративные процессы в тканях позвоночника часто сочетается с неправильным питанием, что усугубляет патологию и ускоряет появление наростов.
Интересно: у мужчин остеофиты чаще всего появляются вследствие тяжелых нагрузок (заболевание встречается у профессиональных спортсменов-тяжелоатлетов, но они часто не ощущают его симптомов из-за хорошо развитой мускулатуры). В случае с женщинами основными негативными факторами выступают гормональные изменения при беременности или климаксе.
В зависимости от причин возникновения и особенностей клинического течения, остеофиты подразделяются на несколько категорий.
| Разновидность остеофитов | Особенности |
|---|---|
| Дегенеративно-дистрофические | Причина данной формы заболевания – сильные физические нагрузки, патологические процессы позвоночника (артрозы, сенильные или деформирующие). Подвижность суставов ухудшается, вследствие чего их поверхности срастаются. |
| Системно-патологические | Наросты появляются вследствие системных или аутоиммунных процессов в организме, чаще всего на фоне врожденных или приобретенных изменений в позвоночнике. |
| Периостальные | Основной провоцирующий фактор заболевания – воспалительные процессы, чаще всего в надкостнице или в других окружающих позвонки тканях. Осложнением патологий выступает беспорядочное окостенение отдельных участков. |
| Массивные | Остеофиты в виде шпор или козырьков, которые развиваются при наличии доброкачественных опухолях в костной или хрящевой ткани, иногда – из-за метастазов злокачественных новообразований. |
| Посттравматические | Возникают после переломов, повреждениях костных структур, надрывов надкостницы – организм всеми силами старается исправить дефект, наращивая вокруг него твердые ткани. |
| Нервно-паралитические (неврогенные) | Поражения ЦНС также могут способствовать патологическому разрастанию костной ткани. |
Внимание: чаще всего в области шейного отдела позвоночника наблюдается появление дегенеративно-дистрофических и системно-патологических остеофитов, но самыми опасными являются массивные, так как они свидетельствуют о наличии злокачественных или доброкачественных опухолей.
На первых стадиях болезнь протекает бессимптомно, особенно если она характеризуется одиночными остеофитами небольшого размера. Выраженные проявления появляются тогда, когда костные образования начинают давить на нервные волокна, вызывая следующие симптомы:
- боли при движениях головы;
- нарушение подвижности шеи;
- головокружения, головные боли;
- скачки артериального давления;
- нарушения зрительной функции;
- редко наблюдается недержание кала и мочи.
Неврологическая симптоматика (головокружения, головные боли, обморочные состояния) связана с тем, что остеофиты пережимают кровеносные сосуды и артерии, которые питают головной мозг, вследствие чего его работа ухудшается.
Важно: остеофиты могут вызвать серьезные нарушения работы головного и спинного мозга, что может способствовать инсультам и другим тяжелым патологиям, а в некоторых случаях приводит к инвалидности.
Симптомы остеофитов напоминают проявления других заболеваний, поэтому для постановки точного диагноза необходимо обратиться к врачу-неврологу, травматологу или хирургу, и пройти назначенные исследования. Диагностика начинается со сбора жалоб и анамнеза, а также внешнего осмотра больного – остеофиты крупных размеров можно прощупать при пальпации позвоночника.
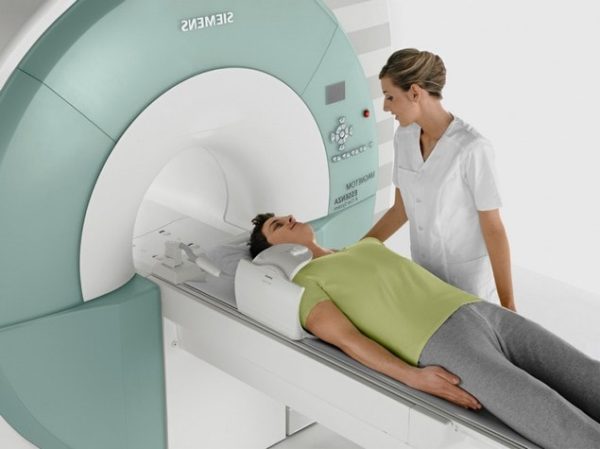
Основные методы диагностики заболевания – рентгенография, КТ и МРТ. С их помощью можно определить локализацию костных наростов, их размеры и клинические особенности, а также нарушения и изменения в близлежащих тканях. Дополнительно больным назначается электронейромиография, которая определяет нарушения функций нервных окончания, и клинические анализы крови для выявления воспалительных процессов в организме.
На начальных стадиях остеофиты поддаются консервативному лечению, основная цель которого – снизить проявления заболевания, остановить дегенеративные процессы в тканях и восстановить нормальную работу позвоночника.
Если вы хотите более подробно узнать, как лечить краевые остеофиты тел позвонков, а также рассмотреть альтернативные методы лечения и профилактику, вы можете прочитать статью об этом на нашем портале.
В число медикаментозных препаратов, которые применяются в терапии остеофитов, входят:
- анальгетики и НПВС (нестероидные противовоспалительные препараты) в форме таблеток, мазей или инъекций, которые снимают болевые ощущения и другие проявления патологии;
Внимание: назначением лекарственных препаратов при остеофитах шейного отдела должен заниматься врач – каждый из них имеет определенные противопоказания и побочные эффекты, поэтому при выборе следует учитывать общее состояние больного и особенности его организма.
Для улучшения эффекта от приема медикаментозных средств и ускорения процессов выздоровления применяются физиотерапевтические методы:
- электрофорез с лекарственными средствами и экстрактами лечебных растений;
Хороший эффект при остеофитах дает мануальная терапия и массаж – они улучшают кровообращение в пораженных местах, снимают мышечное напряжение, восстанавливаются подвижность и функциональность шейного отдела позвоночника. Данные процедуры проводятся после купирования острых симптомов патологии (боли, серьезное ограничение подвижности и т.д.) и выполняются исключительно опытными специалистами, так как любые ошибки могут привести к серьезным последствиям для здоровья.
Если вы хотите более подробно узнать, основную технику мануальной терапии позвоночника, а также рассмотреть эффекты от лечения, вы можете прочитать статью об этом на нашем портале.
Для укрепления мышечного корсета и профилактики обострений необходима постоянная двигательная активность, но без серьезных физических нагрузок. Для этого хорошо подойдут даже обычные пешие прогулки, но лучше начать регулярно выполнять упражнения лечебной физкультуры. ЛФК при остеохондрозе шейного отдела позвоночника назначается специалистами, а комплекс разрабатывается в индивидуальном порядке. Не рекомендуется проведение лечебной физкультуры с использованием динамических упражнений на протяжении всего периода обострения. Такие занятия в это время могут привести к усилению имеющихся неприятных проявлений и спровоцировать необратимые изменения в позвоночнике.
При выполнении упражнений необходимо соблюдать общие правила, повышающие эффективность занятий:
- гимнастику необходимо выполнять регулярно только после предварительного разогрева мышц шеи;
- занятия следует прекратить при появлении во время движений дискомфорта, онемения;
- на протяжении всего занятия в острый период позвоночный столб должен находиться строго в вертикальном положении – это необходимо для предупреждения смещений и дополнительных повреждений позвонков (зафиксировать шейный отдел можно с помощью специального корсета);
- не рекомендуется выполнять упражнения резкими и размашистыми движениями, так как это может привести к травмам суставов и связок;
- запрещены полные круговые движения головой и сильное запрокидывание ее назад.
Помимо лечебной физкультуры, больным с остеофитами можно заниматься плаванием, йогой, пилатесом и другими видами спорта, направленными на укрепление и растяжку мышц.
Важно: от контактных и экстремальных видов физической активности, а также тяжелой атлетики при данной патологии лучше отказаться – риск серьезных последствий для здоровья слишком высок.
Вылечить остеофиты консервативным путем невозможно – можно приостановить их рост и распространение, а также снизить выраженность симптомов. На поздних стадиях патологического процесса, при интенсивных болевых ощущениях и серьезных нарушения работы опорно-двигательного аппарата назначается хирургическое лечение наростов.
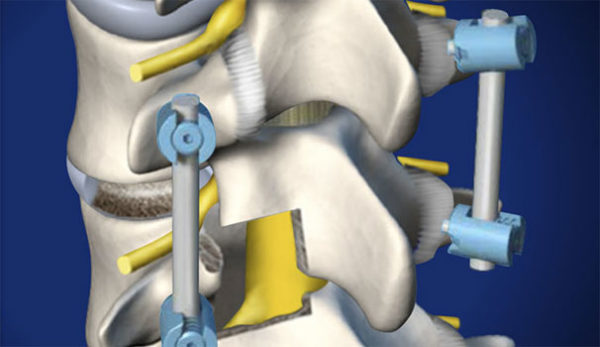
Для этого используется несколько видов операций:
- ламинотомия, хирургическая коррекция костной пластины, которая перекрывает позвоночный канал;
- ламинэктомия – полное или частичное удаление защитной костной пластины;
- фасектомия подразумевает полное удаление фасеточного сустава, на котором локализуются остеофиты, и замену его искусственным;
- фораминотомия – увеличение расстояния между близлежащими позвонками, что устраняет компрессию нервных корешков.
Хирургическое вмешательство – достаточно рискованный способ лечения остеофитов, так как он может повлечь за собой ряд послеоперационных осложнений, включая повреждение спинного мозга, инфицирование пораженной области, иммобилизацию (нестабильность) позвоночника и т.д. Кроме того, операция не гарантирует успешного излечения и улучшения состояния, так как патология имеет склонность к рецидиву, но в некоторых случаях она является единственным шансом для больного на нормальный образ жизни.
Для предупреждения развития остеофитов и других патологий позвоночника необходимо правильно питаться (рацион должен содержать все необходимые витамины и микроэлементы), вести здоровый образ жизни и заниматься легкой физической активностью. Спать нужно не менее 6-8 часов в день на ортопедическом матрасе и низкой подушке, так как слишком мягкие или жесткие кровати способствуют нарушениям работы опорно-двигательного аппарата.
Женщинам лучше отказаться от высоких каблуков, а во время беременности следить за весом и носить специальный корсет, чтобы устранить чрезмерную нагрузку на позвоночный столб. После 50 лет следует уделять здоровью позвоночника и костей особое внимание – принимать специальные витаминные комплексы для укрепления тканей.
Развитие остеофитов и связанных с ними симптомов способны ухудшить качество жизни человека и вызвать серьезные осложнения, но при своевременном, правильном и регулярном лечении патологический процесс можно остановить без печальных последствий для здоровья.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
источник
Два самых распространенных заболевания позвоночника и самых известных диагноза – остеохондроз и радикулит. Остеохондроз – это плата за прямохождение. У животных этого заболевания нет. Сейчас нет, но существует теория, что им страдали саблезубые тигры, у которых тоже была сильная нагрузка на позвоночник при ударах зубами. Признаки остеохондроза находят у египетских фараонов и при изучении захоронений римских патрициев.
Боль в спине начинает беспокоить людей еще до 45 лет. В возрасте от 45 до 65 лет боль в пояснице или шее занимает третье место по частоте после заболеваний сердца и суставов (артриты). У 60–80 % населения такие боли возникали хоть однажды. Вообще же рентгенологически у каждого второго человека старше 20–25 лет определяются в той или иной степени косвенные признаки остеохондроза позвоночника, другое дело, что до какого-то времени эти боли проявляются нечасто и не особо беспокоят.
Развитие остеохондроза нарушает нормальное функционирование организма, влияет на кровообращение, вызывает перенапряжение мышц, причиняет боли и дискомфорт. Остеохондроз снижает качество жизни, работоспособность, является причиной развития других серьезных заболеваний.
Женщины болеют остеохондрозом чаще, но у мужчин чаще возникают обострения, они чаще оперируются и уходят на пенсию по инвалидности.
Именно поэтому необходимо знать о ранних проявлениях остеохондроза, не запускать проявления заболевания, не ждать, пока боли в спине приведут к утрате работоспособности и необходимости оперативного лечения.
Остеохондроз, радикулит и спондилез так тесно связаны между собой, что в подавляющем большинстве случаев если у человека находят одно из этих заболеваний, то можно предположить и присутствие двух других.
Сам термин состоит из соединения двух древнегреческих слов: ὀστέον – кость и χόνδρος – хрящ. То есть, говоря по-научному, остеохондроз – это комплекс дистрофических нарушений в суставных хрящах. Может развиваться практически в любом суставе, но чаще всего поражаются межпозвонковые диски.
Дистрофия, то есть нарушение трофики (питания), – сложный процесс, в основе которого лежит нарушение клеточного обмена веществ, ведущее к изменениям клеток.
Позвоночный столб состоит из 24 позвонков. Между двумя соседними позвонками расположен межпозвонковый диск, который представляет собой круглую плоскую соединительнотканную прокладку, имеющую сложное строение. Диски нужны, чтобы снижать нагрузки на позвонки и препятствовать их трению друг о друга. Также диски служат для соединения тел позвонков друг с другом.
Межпозвонковый диск представляет собой плоскую круглую прокладку между двумя соседними позвонками. В его центре находится упругое ядро. Вокруг ядра располагается многослойное фиброзное кольцо, которое удерживает ядро в центре и препятствует сдвиганию позвонков в сторону относительно друг друга. У взрослого человека межпозвонковый диск не имеет сосудов, и хрящ его питается путем просачивания питательных веществ и кислорода из сосудов тел соседних позвонков. Поэтому большинство лекарственных препаратов не достигает хряща диска.
Фиброзное кольцо имеет множество слоев и волокон, перекрещивающихся в трех плоскостях. В норме кольцо образовано очень прочными волокнами. Однако в результате дегенеративного заболевания дисков (остеохондроза) происходит замещение волокон фиброзного кольца на рубцовую ткань. Волокна рубцовой ткани не обладают такой прочностью и эластичностью, как волокна фиброзного кольца, что ведет к ослаблению диска и при повышении внутридискового давления может приводить к разрыву фиброзного кольца.
Кроме того, позвонки соединяются друг с другом при помощи связок. Связки соединяют кости друг с другом, а сухожилия соединяют мышцы с костями. Между позвонками также есть суставы, они называются дугоотростчатые, или фасеточные. Благодаря им возможны движения между позвонками.
Каждый позвонок имеет отверстие в центральной части, называемое позвоночным отверстием. Они расположены друг над другом, образуя вместилище для спинного мозга. Спинной мозг – отдел центральной нервной системы, в котором расположены многочисленные проводящие нервные пути, передающие импульсы от органов в головной мозг и от головного мозга к органам. От спинного мозга отходит 31 пара спинномозговых нервов: 8 пар шейных нервов, 12 пар грудных, 5 пар поясничных, 5 пар крестцовых и 1 пара копчиковых. Каждый спинномозговой нерв отходит от спинного мозга двумя корешками: задним (чувствительным) и передним (двигательным); оба корешка соединяются в один ствол, выходящий из позвоночного канала через межпозвоночные (фораминарные) отверстия, которые образуются ножками и суставными отростками соседних позвонков.
В позвоночнике выделяют пять отделов: шейный, грудной, поясничный, крестцовый и копчиковый. Шейный отдел позвоночника состоит из 7 позвонков, грудной – из 12, поясничный отдел – из 5. Крестец состоит из 5 сросшихся между собой позвонков. Он соединяет позвоночник с тазовыми костями. Копчик составляют 3–5 сросшихся позвонков. Особенность его в том, что у мужчин он соединяется с крестцом совершенно неподвижно. А у женщин может отклоняться назад, чтобы во время родов обеспечить ребенку проход через родовые пути.
В норме, если смотреть сбоку, позвоночный столб имеет S-образную форму. Такая форма обеспечивает позвоночнику дополнительную амортизацию. При этом шейный и поясничный отделы позвоночника представляют собой дугу, обращенную выпуклой стороной вперед (лордоз), а грудной отдел – дугу, обращенную назад (кифоз).
От шейного отдела спинного мозга идут нервные волокна в шею и руки, от грудного отдела – в грудную клетку и живот, от поясничного и крест цового – к ногам, промежности и органам малого таза (мочевой пузырь, прямая кишка). Врач, определяя в какой области тела, появились расстройства чувствительности или двигательной функции, может предположить, на каком уровне произошло повреждение спинного мозга.
Околопозвоночными называются мышцы, расположенные около позвоночного столба. Они поддерживают позвоночник и обеспечивают такие движения, как наклоны и повороты корпуса. К отросткам позвонков прикрепляются различные мышцы. Боль в спине часто бывает обусловлена повреждением (растяжением) околопозвоночных мышц при тяжелой физической работе, а также рефлекторным мышечным спазмом при повреждении или заболевании позвоночника. При мышечном спазме происходит сокращение мышцы, при этом она не может расслабиться. При повреждении многих позвоночных структур (дисков, связок, суставных капсул) околопозвоночные мышцы непроизвольно сокращаются, чтобы стабилизировать положение поврежденного участка. При спазме мышц в них накапливается молочная кислота, а при ее высокой концентрации появляется боль. При расслаблении мышцы сосуды расширяются, кровь вымывает молочную кислоту из мышц и боль проходит.
Шейный отдел позвоночника является самым верхним отделом позвоночного столба. Он состоит из 7 позвонков. Шейный отдел имеет физиологический изгиб (физиологический лордоз) в виде буквы «С», обращенной выпуклой стороной вперед. Шейный отдел является наиболее мобильным отделом позвоночника. Такая подвижность дает возможность выполнять разнообразные движения шеей, а также повороты и наклоны головы.
В поперечных отростках шейных позвонков имеются отверстия, в которых проходят позвоночные артерии. Эти кровеносные сосуды участвуют в кровоснабжении ствола мозга, мозжечка, а также затылочных долей больших полушарий. При развитии нестабильности в шейном отделе позвоночника, образовании грыж, сдавливающих позвоночную артерию, при болевых спазмах позвоночной артерии в результате раздражения поврежденных шейных дисков появляется недостаточность кровоснабжения данных отделов головного мозга. Это проявляется головными болями, головокружением, «мушками» перед глазами, шаткостью походки, изредка нарушением речи. Такое состояние получило название вертебро-базиллярной недостаточности.
Шейный отдел – это наиболее уязвимая для травм часть позвоночника. Это происходит из-за слабого мышечного корсета в области шеи, а также из-за небольших размеров и низкой механической прочности позвонков шейного отдела.
Грудной отдел позвоночника состоит из 12 позвонков. В норме он выглядит в виде буквы «С», обращенной выпуклостью назад (кифоз). Грудной отдел позвоночника участвует в формировании задней стенки грудной клетки. К грудным позвонкам при помощи суставов прикрепляются ребра. В передних отделах ребра соединяются в единый жесткий каркас при помощи грудины, формируя грудную клетку. Межпозвонковые диски в грудном отделе имеют очень небольшую высоту, что значительно уменьшает подвижность этого отдела позвоночника. Кроме того, подвижность грудного отдела ограничивают длинные остистые отростки позвонков, расположенные в виде черепицы, а также грудная клетка. Позвоночный канал в грудном отделе очень узкий, поэтому даже небольшие образования (грыжи, опухоли, остеофиты) приводят к сдавлению нервных корешков и спинного мозга.
Поясничный отдел позвоночника состоит из 5 самых крупных позвонков. У некоторых людей в поясничном отделе насчитывается 6 позвонков (люмбализация), однако в большинстве случаев такая аномалия развития не влияет на развитие каких-либо заболеваний. В норме поясничный отдел имеет легкий плавный изгиб вперед (лордоз), так же как и шейный отдел. Позвонки в этом отделе испытывают значительное давление верхней половины тела. Кроме того, при подъеме и переносе тяжестей давление, воздействующее на структуры поясничного отдела позвоночника, может возрастать во много раз. Все это является причиной наиболее частого изнашивания межпозвонковых дисков именно в поясничном отделе. Значительное повышение давления внутри дисков может привести к разрыву фиброзного кольца и выходу части ядра за пределы диска. Так формируется грыжа диска, которая может приводить к сдавлению нервов, что приводит к появлению болей и неврологических нарушений.
Разрушение межпозвонковых дисков принято делить на четыре стадии:
1. Главный признак развития болезни на первой стадии – нестабильность, которая проявляется в начальных нарушениях целостности позвоночных дисков. Боли нет, но появляются чувства недомогания и дискомфорта.
2. Основной признак второй стадии – протрузии дисков (выпячивание фиброзного дискового кольца в позвоночный канал). Начинается разрушение фиброзного кольца, уменьшаются щели между позвонками, возможны защемления нервных окончаний с болевыми синдромами.
3. Третья стадия – разрушение кольца с появлением межпозвонковых грыж. Происходит существенная деформация позвоночника.
4. На четвертой стадии становится трудно передвигаться. Любые движения приводят к острой боли. Периодически наступают улучшения состояния и боль стихает, но это говорит об образовании костных разрастаний. Они соединяют позвонки, ограничивая возможность двигаться и приводя к инвалидности.
Сегодня остеохондроз – стремительно молодеющая болезнь. Раньше он считался заболеванием пожилых людей, потом постепенно диагноз стал обычным после 35 лет. В наши дни симптомы все чаще наблюдаются у молодых людей – в возрасте от 18 до 30 лет. Это вызвано целым рядом причин, которые приводят к остеохондрозу. Среди них:
– неправильные тренировки в спортзале,
– слабая физическая подготовка,
– нервное перенапряжение, стрессы,
– плохие экологические условия,
– резкое прекращение тренировок профессиональными спортсменами,
– сидячий образ жизни, малоподвижность,
– переохлаждение, инфекционные заболевания.
Боли возникают потому, что межпозвонковый диск с течением времени перестает выдерживать нагрузку, выпячивается и зажимает нервный отросток, вызывая его воспаление. Это и вызывает боль, а в зависимости от того, куда идет этот нерв, – боль отдается в конечности либо внутренние органы, может даже нарушаться их функционирование. Поясничный остеохондроз, который является самым распространенным, в основном вызывает боли в ногах, шейный остеохондроз – в руках и голове, грудной – во внутренних органах.
Причины дегенерации межпозвонковых дисков до сих пор точно не установлены. Среди возможных называют: нарушение обмена веществ, слабое физическое развитие, генетическая предрасположенность и другие.
Остеохондроз чаще развивается, если есть:
– работа, связанная с частой сменой положения туловища, сгибаниями и разгибаниями тела, поворотами и резкими движениями. Неправильная поза в положениях стоя и лежа, при сидячей работе и чтении также становится причиной развития остеохондроза;
– нарушение обмена веществ, недостаток в организме необходимых микроэлементов (кальций, цинк) и витаминов;
– врожденные особенности формирования физиологических изгибов позвоночного столба;
– наличие патологической осанки или плоскостопия.
По локализации различают шейный, грудной, поясничный, крестцовый и распространенный (в нескольких отделах позвоночника) остеохондроз. Чаще всего диагностируется поясничный остеохондроз (свыше 50 % случаев), шейный (более 25 %) и распространенный (около 12 %).
Обычно человек приходит ко врачу (терапевту, неврологу или даже хирургу) с жалобами на боли в позвоночнике. И диагностика начинается с подробного расспроса. Некоторые симптомы очень характерны именно для остеохондроза, а другие могут быть общими с различными заболеваниями, причем не только позвоночника. Остеохондроз может маскироваться под стенокардию, гастрит, язвенную болезнь желудка и даже острые хирургические заболевания органов брюшной полости.
Постановка диагноза осуществляется в несколько этапов. Сначала врач беседует с больным, выясняет, что беспокоит человека (боли в позвоночнике, чувство тяжести, усталости, дискомфорта в спине и т. д.), где локализуются неприятные ощущения, их характер, интенсивность, продолжительность. Узнает, что провоцирует появление, усиление или уменьшение выраженности болей и неприятных ощущений (покой или движения, условия внешней среды, лечебные воздействия). Затем врач изучает историю развития заболевания (анамнез): сколько длится заболевание, как начиналось, что этому способствовало, что вызывает обострение, как протекает и каково самочувствие в период ослабления или исчезновения симптомов болезни. Важно узнать, какое проводилось лечение, что было эффективно, а что нет.
Далее врач выясняет историю жизни, обращая внимание на то, в каких условиях живет и работает пациент, как и сколько двигается, как переносит физические нагрузки, чем болел, какова ситуация в семье. Важно, занимался ли больной и в какой степени спортом, были ли травмы позвоночника или черепа. Особое внимание обращается на наследственность, наличие заболеваний позвоночника у родственников.
Далее проводится осмотр. Врач оценивает положение туловища, рук, ног, головы, манеру держаться, походку и движения. Затем сравнивает симметричные участки тела больной и здоровой сторон, обращая внимание на кожные покровы (синюшность, пигментация, шелушение и т. д.). Далее устанавливается уровень поражения позвоночника, определяется объем движений в нем: объем наклонов (вперед, назад и в стороны), объем вращательных движений различных отделов позвоночника. В норме человек способен достать подбородком плечо и коснуться подбородком груди, объем движений головой в каждую сторону составляет не менее 60 градусов, при наклоне вбок верхнешейный отдел и голова должны образовать с плечом угол не менее 45 градусов. При наклоне вперед в поясничном отделе позвоночника расстояние от остистого отростка седьмого шейного позвонка до крестца увеличивается в норме на 5–7 см. При наклоне назад – уменьшается на 5–6 см. При проведении этих тестов человек в норме не должен испытывать болей, не должно быть хруста.
Врач обращает внимание на физиологические изгибы позвоночника, так как часто бывает уплощение шейного или поясничного лордоза, изредка их усиление. Определяется наличие искривления или косого положения таза, вынужденного наклона головы в больную сторону.
Важное место в диагностике остеохондроза отводится пальпации, то есть ощупыванию, которое позволяет определить температуру кожи, нарушения влажности и тургора (внутреннее давление) кожи, отек, болезненные уплотнения под кожей, спазм мышц и другие изменения. Для определения зоны отдачи боли проводится перкуссия (выстукивание) пальцем или при помощи молоточка остистых отростков позвоночника, межостистых связок, окружающих позвоночник тканей.
Далее выявляются расстройства чувствительности, в частности болевая чувствительность исследуется путем легкого царапанья или покалывания иголочкой.
Затем проводится оценка состояния мышечной системы, определяется мышечный тонус. При длительном заболевании развивается снижение мышечного тонуса (гипотония) и усыхание мышц (атрофия).
Для остеохондроза характерно волнообразное течение заболевания с периодами обострения и затихания.
Поставить диагноз помогают инструментальные методы исследования. Применяются рентген (спондилография – рентгенография позвоночника), ультразвуковое исследование (УЗИ межпозвоночных дисков или различных отделов позвоночника), компьютерно-оптическая диагностика (помогает в определении состояния мышц спины и искривлений позвоночника), компьютерная томография, магнитно-резонансная томография, миелография, ультразвуковая допплерография.
Обзорная рентгенография позвоночника – наиболее простой метод диагностики остеохондроза. Делают снимок позвоночного столба в целом или отдельных его частей. Чаще всего выполняют прицельную рентгенографию тех мест, которые вызывают жалобы. На рентгене можно заметить уменьшение толщины (атрофия) межпозвоночных дисков в виде уменьшения пространства между двумя позвонками, появление остеофитов – костных выростов тел позвонков, резорбцию (частичное растворение) костной ткани тела позвонка и изменение формы сегмента позвоночника (например, сглаживание поясничного лордоза).
Миелография применяется гораздо реже. При этом исследовании в спинномозговой канал вводят немного контрастной жидкости. Есть некоторый риск возникновения аллергических реакций на контрастное вещество или повреждения спинного мозга во время пункции спинномозгового канала. Миелография позволяет определить внутреннюю структуру спинномозгового канала, что важно при подозрении на спинальную грыжу.
Компьютерная томография и магнитно-ядерный резонанс используются при необходимости проведения дифференциальной диагностики между остеохондрозом и другими заболеваниями позвоночника, имеющими сходные симптомы.
Ультразвуковая допплерография, в данном случае экстракраниальная и транскраниальная допплерография, поможет определить состояние артерий и вен, определяет скорость кровотока, степень прочности стенок периферических сосудов головы и шеи, что очень важно при остеохондрозе. Как известно, при остеохондрозе шейного отдела больных часто мучают головные боли, головокружения, шум в голове или в ушах, может даже снижаться память, внимание, способность концентрироваться. По результатам обследования можно будет сказать где, в каком именно участке головы нарушен кровоток.
Остеохондроз шейного отдела позвоночника несколько отличается в своих проявлениях от остеохондроза других отделов.
В области шеи очень много сосудов и нервов, питающих и иннервирующих ткани шеи, черепа, лица. Одна из крупных артерий – позвоночная проходит именно в отверстиях отростков позвонков. Поэтому изменения в них приводят к нарушению нормального хода артерии, что проявится стойкими головными болями и повышенной усталостью.
Шейные позвонки более плотно прилегают друг к другу. Поэтому при любом, даже незначительном патологическом изменении в позвоночнике или повышенной нагрузке на него происходит нарушение нормального функционирования всего отдела. Чаще всего проявляется грыжа диска позвонка, то есть ее смешение внутрь, в сторону позвоночного канала, где находится мозг. Это проявляется расстройством чувствительности кожи и мышц не только шеи и лица, но и рук и ног. В руках и ногах так же развивается парез (ослабление двигательной активности) мышц, со слабостью или даже полной невозможностью движения. При этом может возникать чувство свербения или «прохождения электрического тока» вдоль рук и ног при сгибании шеи – это помогает поставить диагноз. Эти расстройства возникают внезапно, что отличает их от опухолей позвоночника и спинного мозга.
Другими симптомами шейного остеохондроза могут быть чувство онемения или припухлости в языке, нарушения его движения, боль в области ключицы, слабость и снижение тонуса мышц шеи и плеч. Головные боли и боли в области шеи могут усиливаться при движениях в шее, или, наоборот, при длительном однообразном ее положении (перед экраном телевизора, после продолжительного сна, особенно на плотной и высокой подушке). Эти проявления могут быть как односторонние, так и симметрично двухсторонние.
Еще одним частым симптомом является тянущая или давящая боль в левой половине грудной клетки и в левой руке. Она практически такая же, как при стенокардии, однако не проходит после приема нитроглицерина, что также помогает в постановке правильного диагноза.
Осложнениями шейного остеохондроза могут быть артрозы плечевых, локтевых или ключичных суставов, с нарушением подвижности в них и болью при движениях руки и плеча.
При снижении высоты межпозвоночного диска, уменьшении эластичности фиброзного кольца в разных сегментах шейного отдела позвоночника развивается корешковый синдром – радикулит. При поражении нервных корешков, выходящих из каждого позвонка, происходят определенные нарушения, и по симптомам врач может определить, какой корешок поврежден.
Одним из признаков шейного остеохондроза может быть постоянный шум в ушах. Особенно утомляет и даже раздражает такой шум в условиях изоляции от внешних шумов. Нарушается сон, повышается общая нервозность, человек начинает хуже слышать. Чтобы избавиться от шума, нужно лечить остеохондроз. Если лечение основного заболевания будет эффективно, то с течением времени прекратится и шум.
Лечение остеохондроза шейного отдела складывается из лекарственных и физиотерапевтических мер. Медикаментозное лечение проводится обязательно, так как страдает кровоснабжение головного мозга. Назначаются обезболивающие средства и средства, улучшающие мозговое кровообращение. Также положительное влияние оказывают средства на основе хондроитинсульфата (терафлекс, хондроксид, алфлутоп) и разогревающие и обезболивающие препараты в виде мазей.
Применяют акупунктуру и мануальную терапию по показаниям. Назначаются также физиотерапевтические процедуры (парафин, озокерит, электрофорез с новокаином и т. д.) и курсы лечебной гимнастики.
При обострениях следует исключить физическую нагрузку и положения тела, которые вызывают ухудшение состояния, ограничить время работы на компьютере, сменить подушку на более низкую и мягкую, а матрац на более жесткий. Очень эффективны курсы массажа, причем не только шейного отдела, но и задней поверхности тела и рук, поскольку шейный остеохондроз часто сочетается с грудным.
Рекомендуется ношение полужесткого воротника по типу Шанца, для уменьшения движений шеей.
При лечении народными средствами применяются согревающие процедуры, настои и отвары трав, обладающие обезболивающими и сосудорасширяющими свойствами.
Профилактика и лечение шейного остеохондроза включают в себя посильную физическую активность. Должна проводиться лечебная гимнастика, иначе постоянно спазмированные мышцы шеи вызовут необратимые изменения позвоночника. Профилактика шейного остеохонд роза – это правильная осанка (прямые спина и шея), удобное рабочее место, на котором не требуется постоянно сгибать спину и шею, и отсутствие тяжелых физических нагрузок.
Излечение шейного остеохондроза полностью невозможно, как и во всех других отделах позвоночника, однако можно добиться стойкого улучшения, отсутствия обострений заболевания.
Чтобы укрепить мышцы, удерживающие межпозвоночные диски, нужно выполнять специальные физические упражнения.
источник