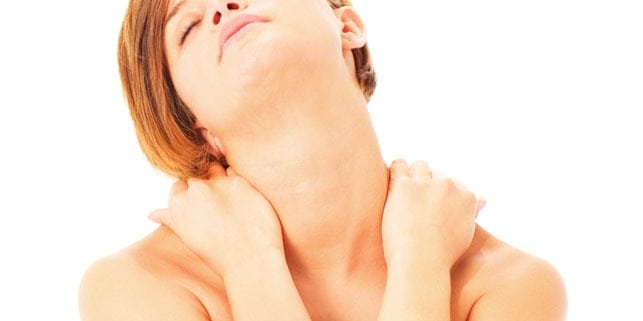
Шейный отдел позвоночника — это одна из наиболее хрупких структур позвоночного столба. В его основе лежат 7 позвонков, которые удерживаются шейными мышцами. Эти мускулы расположены глубоко под кожей и приводят в движение шею и голову человека. Растяжение мышц шеи — это распространенная и очень болезненная травма, которая лишает весь отдел подвижности.
Растяжение представляет собой разрыв мышечных волокон. У каждого мускула существует определенный резерв, сильнее которого он растягиваться не в состоянии.
Подобные травмы происходят по разным причинам:
- резкое движение головой либо шеей, часто во время занятий спортом;
- падение в любое положение, при котором страдает шея;
- обменные нарушения, которые приводят к развитию остеохондроза;
- бытовые травмы: растяжение шеи можно получить даже при резком вставании с кровати;
- последствия ДТП.
Растяжения нередко сопровождают опасные травмы — вывихи, удары и другие. В результате механического воздействия мышечные волокна сокращаются, спазмируются, нарушается их целостность. В пораженной области начинается острый воспалительный процесс, который проявляется болью и покраснением.
Клинические признаки заметны непосредственно после получения травмы. Основное проявление — это резкая боль, которая мешает пациенту полноценно двигаться. Если знать характерные симптомы растяжения мышц шеи, можно вовремя оказать первую помощь пострадавшему:
- Болезненные ощущения в основном затрагивают заднюю поверхность шеи и усиливаются при любых попытках повернуть голову.
- Боль возникает также в области конечностей и плечей. Они могут терять чувствительность, так как воспаленные мышцы пережимают нервные корешки, которые несут нервные импульсы к рукам.
- В день травмы, а также в период лечения и реабилитации больного мучают головные боли, особенно в затылочной части.
- Некоторые пациенты жалуются на общее ухудшение состояния, частые перемены настроения, вялость или агрессию.
Одновременно с мышцами может проявляться растяжение связок шеи. Это более серьезная травма, так как волокна связок малоэластичны и медленно регенерируют. Механизм тот же: происходит неполный разрыв нескольких волокон, но связка остается целой. У больного заметна характерная припухлость в области шеи, отечность и воспаление, которое сопровождается резкой болью.
Существует несколько правил о том, что делать при растяжении шеи. Если нет возможности сразу обратиться к врачу, необходимо расслабить мышцы и не позволить новым тканям травмироваться. При растяжении мышц шеи у другого человека необходимо помочь ему занять правильное положение и обеспечить покой.
- Лучше принять лежачее положение, на мягкой подушке либо без нее. При этом необходимо следить за собственными ощущениями: боль не должна беспокоить.
- При свежей травме можно снять болезненность холодным компрессом или приложить лед. Его заворачивают в полотенце либо в отрез ткани и только потом помещают на кожу.
- На прилавках аптек можно выбрать одну из многочисленных мазей. Большинство из них относится к группе негормональных противовоспалительных средств и отпускается без рецепта. Такую мазь стоит приобрести для домашней аптечки и обязательно брать с собой на отдых.
Если боль не проходит, нужно обязательно обратиться к врачу. Шейный отдел позвоночника — это сложная и одновременно хрупкая структура. Болевой синдром может быть признаком не только повреждения мышц, но и более серьезных патологий.
В основном диагноз можно установить методом осмотра и пальпации. В некоторых случаях, особенно после падений с высоты или участия в ДТП, требуется проведение дополнительных исследований:
Эти способы позволят провести полное обследование тканей в шейном отделе и отличить растяжение от других типов повреждений. Они особо информативны в спорных ситуациях или при наличии сразу нескольких травм.
Лечение растяжения мышц шеи назначает врач. Эту травму лечат консервативными методами, но курс может затянуться на несколько недель и даже месяцев, в зависимости от степени повреждения.
Основные методы, которые используются при растяжениях:
- медикаментозные (кремы, гели);
- массаж;
- лечебная физкультура;
- физиопроцедуры;
- народные методы.
Из медикаментов наиболее распространены нестероидные противовоспалительные препараты. На первых этапах они не должны иметь в составе разогревающих компонентов. Кроме основного действующего вещества, они могут содержать экстракты эвкалипта, мяты или ментола и оказывать местное охлаждающее действие.
Среди народных методов хорошо зарекомендовало себя глинолечение. Косметическая глина, которая продается в парфюмерных магазинах, снимает боль и отечность, купирует воспалительный процесс и охлаждает кожу. Ее выпускают в виде порошка, который необходимо развести водой до полужидкой консистенции и нанести на больной участок. Процедура длится, пока глина не высохнет и не образует твердую корку.
Некоторые препараты содержат коллаген. Он должен участвовать в процессах регенерации тканей и ускорить заживление. Этот же компонент содержится в обыкновенном желатине, который можно употреблять как наружно, так и внутрь. Порошок разбавляют водой, пока не образуется желе, и наносят на пораженную область. В период восстановления полезны блюда с содержаниям желатина (кисель, холодец и другие).
Массаж должен проводить специалист. Он расслабляет мускулы плечевого пояса, спины и шеи, не оказывая на них сильного воздействия. К поврежденным мышцам нужно относиться с осторожностью, чтоб не повредить хрупкие связи, которые успели образоваться в процессе регенерации.
Основное условие выздоровления — это покой поврежденных мускулов. В этих целях на первое время надевают жесткий воротник, который обеспечивает неподвижность шейному отделу позвоночника. Его снимают только на время сна, а спустя 1—2 недели можно постепенно увеличивать это время и приступать к гимнастике на растяжку мышц. Основная цель — вернуть волокнам подвижность и эластичность. Пациенту необходимо совершать медленные движения головой, растягивая мышцы, при этом боль не должна ощущаться. Нельзя торопиться и стараться ускорить процесс, поскольку можно заново травмировать волокна, которые только успели зажить.
Ошибочные действия у людей, которые растянули мышцы, — стараться сразу же разогреть их резкими движениями. Такие упражнения провоцируют новые разрывы волокон, поскольку мускулы остаются спазмированными.
Непосредственно после травмы противопоказаны разогревающие мази и гели. Они активизируют воспалительный процесс, поэтому могут использоваться только при хроническом течении болезней и при застарелых травмах. Холодные примочки и покой — это единственный способ снять боль и предотвратить появление отека. Растяжку и другие способы самолечения нельзя применять в день травмы.
Лучший способ сохранить здоровье шеи — это профилактика. От травм никто не застрахован (их можно получить и в домашних условиях при сидячем образе жизни), но есть несколько советов, как их избежать:
- Растяжка шеи перед каждой тренировкой поможет повысить эластичность мышц.
- Стоит отдавать предпочтение видам спорта, которые не связаны с падениями и травмами. Кратковременный заряд адреналина — это не повод ставить под угрозу здоровье и даже жизнь.
- Не зря в правилах дорожного движения указано, что каждый пассажир должен быть пристегнут. Ремни безопасности не дадут абсолютную гарантию невредимости при ДТП, но существенно снизят риск получения серьезных травм.
Даже при соблюдении всех правил профилактики существует риск получить растяжение шейных мышц. Главное — знать, как определить вид травмы у себя и окружающих и по возможности оказать первую помощь пострадавшим.
Растяжение мышц шеи у ребенка — это частая травма, особенно если пациент ведет активный образ жизни. Диагностика травмы затруднительна в младшем возрасте, когда дети еще не могут описать свои ощущения. Обнаружить повреждение — это задача взрослого.
У ребенка будут заметны следующие признаки:
- малоподвижность, вялость, плохое настроение;
- появление шишки в области шеи, мышцы плотные на ощупь;
- непосредственно после травмы ребенок может потерять сознание;
- неправильное положение головы (она может быть рефлекторно наклонена в одну сторону, чтоб уменьшить болевые ощущения);
- неподвижность головы и шеи.
У детей старшего возраста диагностика травмы не вызывает затруднений. Ребенок жалуется на боль и может указать на поврежденное место. В остальном методы диагностики и лечения ничем не отличаются от тех, которые применяют для взрослых.
Растяжение мышц шеи — это травма, от которой никто не застрахован. Среди пациентов с диагнозом на растяжение встречаются как профессиональные спортсмены, так и обыкновенные люди, которые ведут малоподвижный образ жизни. Первая помощь заключается в расслаблении мускулов и обеспечении полного покоя. Можно воспользоваться мазью или приложить охлаждающий компресс. Полную информацию о том, как лечить растяжения в каждом конкретном случае, сможет предоставить только врач после осмотра.
источник
Растяжение шейных мышц никогда не остается незамеченным. Возникает острая боль, при отсутствии медицинской помощи часто принимающая хронический приступообразный характер. Движения в шейном отделе позвоночника ограничиваются, выраженность дискомфортных ощущений повышается при попытке наклонить голову или повернуть ее в сторону. Причины растяжения мышц разнообразны, но наиболее часто микротравмирование происходит в результате резкого интенсивного движения или мышечного спазма.
Для выявления степени повреждения могут использоваться рентгенография, УЗИ, КТ. Наиболее информативная диагностическая методика — магнитно-резонансная томография. В терапии применяются консервативные способы: ношение ортопедических воротников, физиопроцедуры, ЛФК, нанесение на область шеи мазей от растяжений с анальгетическим и противовоспалительным действием.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Растяжением шейных мышц называется появление микроскопических надрывов волокон, которое становится причиной их частичного разрыва. Происходит накопление в сформировавшихся трещинах крови и межклеточного лимфатического экссудата. В результате запускается острый воспалительный процесс, повышая вероятность еще большего повреждения тканей, особенно в области непосредственного перехода мышечных волокон в сухожилие. Образовавшийся воспалительный отек сдавливает чувствительные нервные окончания, что приводит к мышечному спазму и усилению болей. В свою очередь, избыточное напряжение скелетной мускулатуры провоцирует еще большее раздражение нервных корешков и нарушение иннервации.
Растяжение шейных мышц с классическими клиническими проявлениями диагностируется довольно редко из-за анатомической подвижности верхнего отдела позвоночника. Такого рода травмы обычно сочетаются с другими, более серьезными повреждениями. Это ушибы плеч, лопаток, ключиц. Также причиной растяжения мышц шеи становятся:
- ослабленный мышечный каркас шейного отдела позвоночника;
- неправильное проведение спортивных тренировок или выполнение упражнений;
- падение с высоты, прямой удар в область шеи;
- резкий подъем из положения сидя или лежа;
- чрезмерные физические нагрузки, в том числе подъем и перенос тяжестей.
От повреждения мышц шеи нередко страдают люди с недостаточной физической подготовкой, начавшие заниматься тяжелыми видами спорта без контроля профессионального тренера. С подобными травмами к врачам обращаются пациенты после аэробики, бодибилдинга, тяжелой атлетики, метания ядра. В быту растяжение возникает наиболее часто после неудачной попытки поднять или передвинуть тяжелый предмет, например, мебель, нагружая не ноги, а только верхнюю часть корпуса.
То, что в обиходе называется «потянуть шею» и считается безобидным заболеванием, может стать причиной возникновения опасной контрактуры. Ограничивается функциональность мышц в результате уменьшения длины волокон. Прежний объем движений снижается за счет изменения угла наклона шеи и сокращения амплитуды поворота. При попытке повернуть голову в стороны, запрокинуть назад или прижать подбородок в груди человек испытывает определенные ограничения.
В некоторых случаях при отсутствии врачебного вмешательства нарушается иннервация следующих областей тела:
- воротниковой зоны;
- плеч, предплечий и даже кистей.
Это объясняется наличием в области шеи большого количества нервных окончаний. К тому же мышечный корсет позвоночника обеспечивает нахождение человека в вертикальном положении за счет удержания, стабилизации позвонков и межпозвонковых дисков. Поэтому повреждение его верхней группы провоцирует протрузии (выбухание дисков в позвоночный канал без разрыва фиброзного кольца), формирование межпозвоночных грыж. Если микроразрывы мышечных волокон учащаются, то значительно повышается риск развития деструктивных процессов в хрящевых тканях, а появление контрактур становится причиной нарушения осанки. В медицинской литературе описаны случаи возникновения туннельного синдрома запястного канала и болевого синдрома в плечевых и локтевых суставах после серьезного травмирования мышц шеи.
При растяжении шейных мышц всегда возникают острые болезненные ощущения. Их выраженность еще больше усиливается при попытке наклонить голову или повернуть в сторону. Если было повреждено значительное количество волокон, а пострадавший пренебрег врачебной помощью, то может произойти их неправильное сращение. Боли бывают настолько сильными, что иррадиируют в затылок, плечи, предплечья. Чтобы уменьшить их интенсивность, человек старается прямо держать шею, поворачивается в сторону всем корпусом. Постепенно острые боли исчезают, но время от времени появляются дискомфортные ощущения ноющего, давящего характера. Они возникают при переохлаждении, резких температурных перепадах, рецидивах хронических патологий, респираторных инфекциях. Для растяжения мышц шеи характерны и другие симптомы:
- онемение рук, снижение чувствительности;
- тугоподвижность шеи, спровоцированная сформировавшимся воспалительным отеком;
- неестественное положение головы;
- отечность, припухлость мягких тканей, расположенных на задней поверхности шеи;
- покраснение кожи в травмированной области, гиперемия, местная гипертермия;
- спазмированность скелетной мускулатуры.
Сдавливание нервных окончаний приводит к возникновению «отраженных» болей участков тела, имеющих общую иннервацию с шейными позвонками и межпозвонковыми дисками. Например, мышечному спазму часто сопутствуют головные боли, локализованные в затылке и висках.
| Степень растяжения шейных мышц | Характерные признаки |
| Легкая | При микротравмировании возникают боли умеренной интенсивности, часто при отсутствии отека. Ограничение движений головы незначительное, полностью исчезает в течение недели |
| Средняя | Повреждена часть мышечных волокон, для восстановления которых потребуется не меньше двух недель. Болевой синдром интенсивный, движения существенно ограничены |
| Тяжелая | Разорвана большая часть волокон, что проявляется в виде пронизывающих острых болей, сильной отечности, формирования гематом, невозможности совершить любое движение головой. Для восстановления целости мышечных тканей требуется не менее 3-4 месяцев |
Растяжение шейных мышц у маленьких детей сопровождается более выраженной симптоматикой. Возникающие ощущения настолько острые, что ухудшается общее самочувствие ребенка. Повышается температура тела, развиваются диспепсические и неврологические расстройства. Дети обязательно госпитализируются для проведения дальнейшего лечения в травматологическом отделении.
При выборе методов лечения врач учитывает степень повреждения тканей, стадию развития воспалительного процесса, общее состояние здоровья пострадавшего. На протяжении первых 3-4 дней терапии исключено любое тепловое воздействие на травмированный участок. Именно эту ошибку очень часто совершают люди, пытаясь устранить боли. Они прикладывают грелку с горячей водой, втирают в кожу мази с согревающим эффектом или спиртовые травяные настойки. Это приводит к повышению температуры в патологических очагах, стремительному распространению воспалительного отека на здоровые ткани.
Травматологи назначают ношение воротников Шанца, подбирая их размеры индивидуально для пациентов. Для чего необходимо использование ортопедических приспособлений:
- снижение интенсивности болевого синдрома;
- исключение любой нагрузки на шейный отдел позвоночника;
- увеличение расстояния между позвонками;
- снижение риска неосторожного движения головой, увеличивающего микротравмирование;
- улучшение кровообращения и микроциркуляции в области шеи.
Для купирования боли необходимо в первые дни использовать только холодовые компрессы: грелку с холодной водой, пакет с кубиками льда, обернутый плотной тканью. Продолжительность лечебной процедуры — не более 15 минут в течение часа. Иначе повышается вероятность обморожения, воспаления шейных лимфатических узлов, проявляющегося в их болезненности и припухлости.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Препаратами первого выбора в лечении растяжения мышц шеи становятся нестероидные противовоспалительные средства (НПВС). При острых болях используются таблетки, драже, капсулы — Ибупрофен, Нимесулид, Мелоксикам, Кеторолак, Кетопрофен. Они обязательно комбинируются с ингибиторами протонной помпы (Омепразол, Пантопразол, Эзомепразол) для предупреждения поражения слизистой желудка. Для устранения умеренных болей с первого дня терапии назначаются НПВС в виде гелей и кремов:
В лечении растяжений хорошо зарекомендовал себя гель Индовазин, в состав которого входит венопротектор троксерутин и НПВС индометацин. Препарат включают в терапевтические схемы для подавления выраженности болевого синдрома, уменьшения температуры в патологическом очаге, снижения отечности воспалительного характера, быстрого устранения гематом.
Для рассасывания синяков применяются также гели Троксевазин, Троксерутин, Лиотон, Гепариновая мазь.
Если разрывы волокон спровоцировали мышечные спазмы, то пациентам назначаются миорелаксанты Мидокалм, Сирдалуд, Баклофен. Лекарственные средства расслабляют скелетную мускулатуру, одновременно избавляя человека от боли и тугоподвижности.
При серьезном травмировании используются хондропротекторы Терафлекс, Структум, Хондроксид. Прием препаратов в течение 2-3 месяцев способствует регенерации мышечных тканей, устранению дискомфортных ощущений, отечности, гиперемии.
После купирования воспалительного процесса (примерно на 3-4 день лечения) используются средства для локального нанесения с согревающим эффектом. Это Випросал, Апизартрон, Наятокс. Их активные ингредиенты стимулируют приток крови к поврежденным мышцам, ускорение метаболических и регенерационных процессов.
В терапии растяжений применяется электростимуляция. Так называется процедура, во время которой на травмированные мышцы производится воздействие импульсами электрического тока. В патологических очагах ускоряется кровообращение, нормализуется микроциркуляция, улучшается обмен веществ. С первых дней лечения используется электрофорез с анестетиками, анальгетиками, хондропротекторами, растворами кальция, витаминами группы B. Под действием электрических импульсов молекулы лекарственных средств проникают в самые глубоко расположенные поврежденные ткани, ускоряя их восстановление. Пациентам также могут быть рекомендованы следующие лечебные процедуры:
На этапе реабилитации показан массаж — классический, точечный, баночный. Во время сеанса происходит укрепление мышечного каркаса за счет стимуляции кровоснабжения тканей кислородом и питательными веществами. В лечении растяжений практикуются иглоукалывание, мануальная терапия, гирудотерапия (использование медицинских пиявок). Пациентам рекомендуют ежедневные занятия физкультурой для разработки шейного отдела позвоночника. Быстрому восстановлению травмированных мышц способствуют плавание, йога, лечебная гимнастика.
Травматологи настоятельно рекомендуют обращаться за медицинской помощью, если в течение нескольких часов отек распространяется на здоровые ткани, а боль усиливается. Пережатие кровеносных сосудов и сдавливание нервных окончаний чреваты серьезными осложнениями. Только своевременное врачебное вмешательство может предупредить их возникновение.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
источник
Растяжение мышц довольно распространенное повреждение мышечных волокон или участков их соединения с сухожилиями. Получить такую травму достаточно легко, как в быту, так и на работе или во время занятий спортом.
Всем известно, что иногда достаточно оступиться или поднять что-то тяжелое, как тут же неподготовленные к таким движениям мышцы дадут о себе знать острой болью. Это травматическое повреждение обычно не несет никакой серьезной угрозы потерпевшему, однако не обращать внимания на него не получится из-за болезненных ощущений.
Содержание статьи:
Причины
Симптомы
Степени растяжения мышечных волокон
Методы лечения
Растяжения мышц и сухожилий могут стать следствием многих причин. Оно происходит вследствие нагрузок на мышцы, превышаемые максимальные для данного организма. К этому могут привести:
- отсутствие разминки и разогрева мышц перед физическими нагрузками;
- чрезмерные физические нагрузки;
- поднятие тяжестей;
- длительное пребывание в неудобной позе;
- длительная ходьба или бег без подготовки;
- занятия спортом;
- резкие движения;
- падения;
- несогласованные движения разных частей тела и др.
Все растяжения мышц имеют одинаковую симптоматику.
В месте поврежденных мышечных волокон возникает сильная боль, затем появляется отечность тканей и может проявляться гематома. В зависимости от локализации поврежденных мышц симптомы могут приобретать некоторые особенности.
Растянув мышцы плеча, потерпевший сразу почувствует боль в этой области, при этом движения рукой будут затруднены и вызывать еще более острый приступ боли. Остальная симптоматика одинакова для всех растяжений – отек, гематома.
Такая травма более характерна для спортсменов, однако может получаться и в бытовых условиях. При растяжении связок и мышц локтевого сустава выделяют 3 формы этой травмы:
- медиальный эпикондилит – характеризируется болью внутренней стороны сустава, которая усиливается при сгибании кисти;
- латеральный эпикондилит – боль локализуется снаружи сустава и усиливается при разгибаии пальцев и запястья;
- медиальный апофизит – боли с внутренней стороны локтя, усиливающиеся при движениях рук для броска.
Симптомы будут аналогичны вышеописанным, только локализация боли, кровоподтеков и отечности будет в зоне поврежденных мышц на ногах. Это добавит затруднение в передвижении, в некоторых случаях очень больно будет даже при нахождении в положении стоя.
Различают 3 степени растяжения мышечных волокон и связок:
- 1-я степень – самая легкая и зачастую проходит сама, после обеспечения покоя поврежденным мышцам. Характеризуется возникновением умеренного болевого синдрома.
- 2-я степень – более серьезная. Болевые ощущения довольно сильные, появляется отечность тканей, могут быть небольшие гематомы. Сокращения поврежденной мышцы будет вызывать усиление боли.
- 3-я степень – наиболее серьезная. Она сопровождается разрывом мышечных соединений и сухожилий. При этом возникает сильная боль, гематомы, отечность, а разорвавшаяся мышца или связка утрачивают способность к сокращению.
Сразу после получения травмы необходимо обеспечить полный покой травмированных мышц. Полное отсутствие нагрузок на них следует обеспечить не менее чем 48 часов.
Далее к месту растяжения необходимо приложить холод. Это может быть лед, замороженное мясо, овощи и т.д. При этом важно учитывать, что ледяные компрессы нельзя прикладывать непосредственно к коже, ведь может произойти ее повреждение. Место растяжения покрывают полотенцем либо любой мягкой тканью, а только тогда прикладывают лед. Важно, чтобы при этом не возникало слишком неприятного ощущения холода. Возможно понадобится еще один защитный слой ткани. Холод прикладывают на 20 минут.
Помимо этого, в месте растяжения необходимо наложить эластическую повязку по возможности. В любом случае необходимо обратиться в медицинское учреждение за оказанием помощи.
Обычно для диагностирования растяжения мышц достаточно осмотра и опроса пациента, поэтому никаких дополнительных исследований не проводят.
Но в некоторых случаях возможно назначение рентгенографии или компьютерной томографии. Эти исследования могут применяться при подозрении наличия сопутствующего перелома или трещины кости или сустава, а также повреждений кровеносных сосудов и нервных волокон.
Актуальный вопрос — как лечить растяжение мышц? Лечение растяжения любых мышц имеет общие правила.
Мышцам обеспечивается покой, первое время необходимы ледяные компрессы, затем тепловые процедуры, препараты для устранения болей, отеков и гематом, а в период реабилитации – лечебная физкультура, физиотерапия и массажи.
Помимо всего комплекса лечения, характерного для любых растяжений, понадобится особое положение нижних конечностей. Травмированную ногу следует разместить на возвышении. Это обеспечит уменьшение отечности тканей, некоторое снижение боли и ускорение выздоровления.
Первые дни необходимо соблюдать постельный режим, чтобы полностью исключить нагрузки на поврежденные мышечные волокна.
При растяжениях 1 и 2 степени лечение займет от 10 до 30 дней, если же произошло растяжение 3 степени – то может понадобиться и 6 месяцев. Поэтому к любым растяжениям следует относиться со всей серьезностью.
Лечение растяжения плечевых мышц не особо отличается от лечения повреждений других групп мышц. Необходимо обездвижить плечо и руку при помощи повязки или специальной шины. Остальные процедуры абсолютно аналогичны другим растяжениям.
Если диагностировано растяжение мышцы руки, то необходимо наложение повязки из эластичного бинта. Можно применять как циркулярный способ накладывания бинта, так и 8-образный. При этом важно не нарушить кровоток в конечности. Далее применяют также покой, холодные, а затем согревающие компрессы, прием лекарств, массаж и гимнастику.
Теперь о лечении растяжения мышц более подробно.
При растяжениях могут быть рекомендованы препараты разных групп, как для приема внутрь, так и для местного применения.
Эта группа лекарственных средств назначается для снятия болевых ощущений и уменьшения воспалительного процесса. Назначаются НПВС короткими курсами.
Могут быть применены: Ибупрофен, Диклофенак, Нурофен, Найз, Нимегезик, Налгезин, Бол-Ран, Доларен, Диклак, Кетанов, Нимид, Нимесулид, Индометацин, Адвил и др.
Эта группа препаратов может быть применена для устранения чрезмерного тонуса поврежденных мышц. Важно учитывать, что лекарства-миорелаксанты расслабляют абсолютно все скелетные мышцы, что в некоторых случаях может быть крайне нежелательно.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Представители: Сирдалут и Мидокалм.
В особо сложных случаях, сопровождающихся очень сильным болевым синдромом, может назначаться проведение новокаиновой блокады непосредственно в месте травмы.
При растяжении мышц довольно часто применяются различные местные средства. Они предназначены для обезболивания, снятия отечности и устранения гематом, оказания разогревающего действия на ткани и улучшения местного кровообращения для ускорения выздоровления.
Для обезболивания лучше всего подойдут мази, гели и кремы с НПВС в составе: Дип Хит, Дип Рилиф, Диклофенак, Кетонал, Финалгель, Фастум, Вольтарен, Долгит и др.
Отдельно следует отметить Индовазин гель. Он обладает обезболивающим эффектом и в то же время снимает отечность и помогает в рассасывании гематом.
Рекомендуется применять мази и гели, которые способствуют устранению отека и гематом. С этой целью могут применяться Троксевазин, Арнигель, Гепариновая мазь, Лиотон, Троксерутин и др.
Кроме этого, отличный обезболивающий эффект дают специальные пластыри. Примером таких лекарственных средств могут послужить Нанопласт, Олфен.
Немедикаментозные методы лечения заключаются в обеспечении полного покоя поврежденных мышц и их мобилизации при помощи эластичной повязки.
Физиотерапия необходима в восстановительный период.
Проведение различных физиотерапевтических процедур ускоряет заживление пораженных мышц благодаря восстановлению их функций, нормализации кровообращения и питания клеток мышечной ткани. Могут применяться: электрофорез, диодинамические токи, волновая терапия, магнитотерапия, лазерное лечение, парафинотерапия, грязелечение, теплые ванны и согревающие компрессы.
Массаж просто необходим для травмированных мышц в период реабилитации. Он помогает улучшить кровоснабжение и питание мышечных тканей, уменьшает восстановительный период.
Для восстановления нормального функционирования поврежденных мышц в восстановительном периоде необходима лечебная гимнастика. Комплекс упражнений подбирается индивидуально с учетом степени повреждения мышц, их локализации и т.д. Самостоятельно выбирать себе упражнения запрещено, ведь можно еще больше травмировать мышцы и усугубить свое состояние.
Поначалу назначают изометрические упражнения, которые предполагают напряжение мышц без движения. Затем постепенно объем движений увеличивают, поэтапно усиливая нагрузку на мышцы. Очень хорошие результаты дает выполнение специальных комплексов гимнастики в воде.
Перед выполнением упражнений для улучшения кровообращения рекомендуется наносить согревающие мази и кремы на поврежденные мышцы. Упражнения выполняют очень осторожно и аккуратно. При возникновении болей и сильного дискомфорта занятие рекомендуется прервать и возобновить снова после отдыха.
Оперативное вмешательство назначается в случаях 3 степени растяжения. Хирург во время проведения операции сшивает разорванные волокна мышц. После операции также назначается физиотерапия, медикаменты, массажи и специальные упражнения. Восстановительный период при этом занимает значительно больше времени.
Так как растяжение связок весьма распространенное явление, то народная медицина не обошла эту проблему стороной. Самыми популярными средствами являются разнообразные компрессы на пораженные мышцы:
- Компресс из картофеля. Свежий картофель натирают на терке и смешивают в пропорции 2:1 с мелконарезанной капустой. Полученную кашицу прикладывают к месту растяжения несколько раз в день, фиксируя повязкой. Этот компресс заметно снимает отечность и уменьшает болевые ощущения.
- Компресс из глины. Отрез натуральной ткани покрывают размоченной водой глиной и прикладывают на место травмы. Сверху фиксируют бинтом и покрывают шерстяной тканью. После высыхания компресса, оставшуюся на теле глину смывают теплой водой и повторяют процедуру еще раз.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Семь шейных позвонков окружают спинной мозг, создавая канал в спинном мозгу. Между позвонками находятся диски, около которых находятся шейные нервы. Структура шеи в себя включает артерии, мышцы, лимфатические узлы, вены, пищевод, щитовидную железу, трахею и гортань. Болезни, оказывающие воздействие на определённые ткани шеи, способствуют появлению в ней болезненных ощущений.
- Цервикалгия — боль, отдающая в шею и плечо
- Наиболее частые причины болей в шее
- Симптомы болезней, вызывающие боли в шейном отделе слева
- Боли в шейном отделе из-за неправильной осанки
- Причины болезненных ощущений в шее у детей
- Иные причины появления боли в шее
- Как выявить причину, почему тянет шею
- Какими методами лечить боли в шее слева
- Чем лечиться, если болит позвоночник и шея хрустит
Появление болевых ощущений лишь в шее называется цервикалгией, если отдаёт в голову — цервикокраниалгией, во время иррадиации болевых ощущений в руку — цервико-брахиалгией.
Цервикаго (прострел шейного отдела) появляется при сдавливании и раздражении корешков синувертебрального нерва. Неожиданно, как правило, в процессе выполнения неловкого движения головой, появляется резкая боль в шее, которая усиливается даже при лёгком движении и передаётся в грудную клетку, голову, затылок.
Плечевому поясу и голове необходимо принять вынужденное положение. Мышцы грудного и шейного отдела приобретают «каменистую» плотность, напрягаются, значительно ограничиваются движения в верхнем грудном и шейном отделах позвоночника, а также в районе плечевого сустава. Длительность обострения заболевания может проходить до 2 недель.
Боль в шее с левой стороны может говорить о механических проблемах, которые имеют место в позвоночном шейном отделе. Лишь в редких случаях болевые ощущения в шее с левой стороны говорят о наличии системной болезни.
Хоть боль бывает и сильной, но, как правило, болевой симптом проходит на протяжении 11−15 дней и очень редко продолжается до 3 месяцев. Боль может происходить в районе позвоночника либо отдавать в левую руку (радикулопатия).
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Боль в шейном отделе — наиболее частая жалоба у людей. Она может встречаться в любом возрасте и у любого человека, вне зависимости от пола. Самые частые причины её развития — это остеоартроз и остеохондроз позвоночного отдела, а также повреждение связок и мышц шеи позвоночника. Как правило, источниками боли при данных патологиях являются межпозвоночные диски и суставы, а также собственные мышцы спины и связки позвоночника.
Чаще всего причинами появления болей в шее слева являются повреждения собственных связок позвоночника и мышц шеи с левой стороны, остеохондроз и остеоартроз шейного позвоночного позвоночника. Заболевание остеоартрозом позвоночника ежегодно увеличивается.
Главный источник болевых ощущений во время остеоартроза — это повреждённые межпозвонковые суставы. Изменения форм собственных межпозвонковых суставов являются главной причиной острой кривошеи и миофасциальной боли. Грыжи межпозвонковых дисков чаще всего возникают в нижнешейном позвоночном отделе: как правило, повреждаются межпозвонковые диски C5 и C6.
Резкая боль слева в руке и шее может вызываться последствиями травмы шейного позвоночного отдела, шейным остеохондрозом, опухолями позвоночника, шейного отдела спинного мозга, в числе которых метастазы рака в левостороннем отделе позвоночника, краниоспинальные патологии.
Боль в шее с левой стороны либо ограничение её подвижности, как правило, появляются в результате переохлаждения (обычно долгого пребывания на сквозняке), сильного мышечного напряжения, значительной физической нагрузке или сна в неудобной позе.
Боль слева в шее может пройти сама на следующий день. Если болевые симптомы не снижаются, возобновляются или усиливаются, то нужно обратиться за консультацией к мануальному терапевту.
Развитие грыжи межпозвонкового диска чаще всего вызывает болевые ощущения в плече. Передавливание нервного окончания вызывает боли в руке и в плече (брахиалгия). Грыжа позвоночника может создавать нарушения в работе нерва, включающее снижение мышечной силы, чувствительности и рефлекторной активности.
Стеноз канала спинного мозга вызывает его компрессию, это может привести к цервикальной миелопатии. Сужение может вызываться утолщёнными спинальными связками, костными шипами и выпирающим диском. Деформация спинного мозга может не проявляться ощущениями боли слева, но ассоциировано с нарушением работы органов малого таза, слабостью и онемением конечностей.
Мышечный спазм довольно часто появляется при ротационных резких разворотах шеи, что чаще всего случается при автомобильных авариях. Ригидность и боль в этих случаях появляются на протяжении нескольких дней после травмы.
Ограничение вращений головы и боль в шее слева происходят при субарахноидальном кровоизлиянии, менингите, заглоточном абсцессе при локализации слева и опухолях головного мозга. При боли, которая локализуется на передней части шеи, исключают ИБС — инфаркт миокарда и стенокардию.
Опухоли позвоночного шейного отдела чаще всего бывают метастатическими. Опухоль нужно исключать при постоянной и длительной боли, беспокоящей пациента круглые сутки. Метастазы во время злокачественных образований в 6−12% случаев происходят в позвоночнике, причём поражение позвоночного шейного отдела происходит в 17% случаев.
В позвоночник, как правило, метастазируют рак лёгкого, предстательной железы и молочной железы, и немного реже — меланома, рак щитовидной железы и почек.
Мышечный спазм проявляется при продолжительной физической и статической нагрузке (к примеру, при долгом нахождении за компьютером). Острая боль в мышцах может образоваться после сна, когда он походил в неудобной позе.
Боль в шее с левой стороны также нередко проявляется оттого, что на продолжении долгого времени нужно было держать голову в неудобном состоянии. Вне зависимости от образа жизни, можно избавиться от главной причины появления болей в шее, избавляясь от вредных привычек, ежедневно выполняя упражнения для шеи и грамотно организовав своё место на работе.
При изменениях в грудном и шейном участках позвоночника характерны резкие боли в затылке и шее слева. Боли имеют ноющий и постоянный характер, и зачастую усиливаются во время определённого положения, тем более при продолжительной физической нагрузке. Часто появляются тошнота, боли в руках, головокружения, онемение пальцев рук, шум в ушах.
Иногда даже появляются боли в районе сердца, которые провоцируются неудобной позой. Могут также образоваться расстройства функционирования органов всего ЖКТ, а также боли сверху живота. Пациенты нередко отмечают хруст в шее слева во время разворота головы, ограничение её подвижности.
У подростков и детей ограничение вращений головы и боль в шее слева зачастую являются осложнениями ангины или проявлением шейного лимфаденита.
Некоторые причины боли такие же, как и у взрослых: это опухоли, абсцессы и внутричерепные кровоизлияния. У детей, помимо этого, нередко наблюдается кривошея. Боль в шее также может являться развитием ювенильного артрита.
- межпозвонковых дисков;
- межпозвонковых суставов;
- позвонков;
- связок и мышц;
- нарушения в иммунной системе:
- анкилозирующий спондилит;
- ревматоидный артрит;
- артриты во время воспалительных болезней кишечника;
- псориатический артрит;
- ревматическая полимиалгия;
- реактивные артриты и Синдром Рейтера.
- Костей: туберкулёз и остеомиелит.
- Другой вид локализации: острый тиреоидит, лимфаденит, столбняк, полиомиелит, менингит, опоясывающий лишай, малярия, менингизм.
Дегенеративные болезни позвоночника:
- Остеоартроз.
- Остеохондроз.
- Отражённая боль.
- Заболевания сердца.
- При болезнях внутренних органов.
- Рак лёгкого.
- Заболевания пищевода.
- Кровоизлияние, к примеру, субарахноидальное.
- При объёмных внутричерепных образованиях.
- Абсцесс.
- Опухоль.
К какому врачу обратиться:
- Надо обратиться за помощью к участковому терапевту, он сможет это сделать сам или отправит к мануальному терапевту, неврологу.
- Если находится повреждение и пациент не может поворачивать головой, то необходимо идти за помощью к ортопеду, травматологу.
- Если болят мышцы шеи слева при отсутствии опорно-двигательного заболевания, это может являться признаком сердечных заболеваний, и потребуется помощь ревматолога, кардиолога.
- Если же воспалились лимфоузлы либо существует подозрение на ангину, то необходимо обратиться к ЛОР-врачу.
Обследуя человека при помощи рентгенографии, определяется наличие остеоартроза, остеохондроза, грыж, смещения позвонков. Одновременно выявляют, не находится ли признаков появлений злокачественных образований. Непременно сдаются анализы мочи и крови. При шумах в ушах, ухудшении слуха и зрения, постоянных головокружениях, назначают томограмму, электронейрограмму.
Лечение боли в области шеи производится следующими препаратами:
- Хроническую цервикалгию снимают новокаиновой блокадой. Если же начинают болеть мышцы шеи слева только из-за их перенапряжения, то избавиться от болезненных ощущений сможет помочь мазь Капсикам или Финалгон, а также массаж.
- При тяжёлом состоянии используют гормональные препараты: Преднизолон, Дексаметазон.
- Если боль вызвана по причине остеохондроза, её необходимо обезболивать инъекциями или таблетками Мильгаммы, Ибупрофена, Диклофенака, Анальгина, Целекоксиба одновременно с миорелаксантами — препаратами, которые расслабляют мышцы: Баклофеном, Сирдалудом, Мидокалмом.
При травмах шеи необходимо носить специальный поддерживающий корсет. После того как стихнет острая боль, проводят сеансы массажа, мануальной терапии, иглоукалывания, физиотерапии с использованием магнитных волн и электротоков, грязевые и парафиновые ванны, лечебной физкультуры. Когда деградируют суставы, то прописывают препараты, которые укрепляют костные ткани (Хондроитина сульфат, Мукосат, Артра).
Когда боль отдаёт в голову. В некоторых случаях удаётся вылечить боль, используя лишь тёплую грелку и самомассаж. Необходимо проводить упражнения для шеи: к примеру, довольно полезно описывать плавно круги головой от правого плеча к левому и назад. Когда цервикалгия всё-таки не проходит, то можно принять таблетку Парацетамола или Ибупрофена. Помимо этого, можно массажировать шею, используя гель Ибупрофен.
Если шея не разворачивается влево. Когда перцовый пластырь не помогает, то можно попробовать ежедневные растирки Меновазином, который содержит спирт, ментол, новокаин. Также результативны мази при болях в шее слева Фастум-гель, Диклозан, Финалгон. Для втираний используют салициловый или муравьиный спирт. Не менее эффективен во время массажа бальзам «Звёздочка», где в основе находятся эфирные масла.
Значительный целебный эффект имеют мази с пчелиным и змеиным ядами Апизартрон, Випратокс, Випросал. Однако у данных препаратов довольно много противопоказаний: заболевания сердца, сосудов, почек, печени, аллергия, диабет и т. д.
Положительно воздействует на позвоночник мазь Эфкамон с ментолом, камфарой, парафином, эфирными маслами и настойкой горького перца.
Зачастую шея затекает, если человек засыпает, приняв неправильную позу. Ночной отдых на ортопедической подушке быстро сможет избавить от этого недуга. Боль слева можно снять, обработав шею согревающей мазью, к примеру, Финалгоном, или сделав укол Диклофенака.
Для полноценного лечения болей шеи необходимы курсы физиопроцедур и массажа, регулярная лечебная гимнастика. Выполнение несложных правил и забота о себе помогут не допустить боли в области шеи и сохранить здоровье организма на долгое время.
Каждый человек, несомненно, хоть раз задавался вопросом о том, что делать если потянул спину? Нужно сказать, это не очень приятное ощущение. Такая ситуация настигает тех людей, тело которых не очень натренировано для больших нагрузок, а человек в силу умысла или по случайности перегружает ее. Иначе говоря, растяжение спины является повреждением сухожилий, а также тканей мягких.
Проблема того, что человек потянул спину, может настичь не только людей, которые занимаются спортом и физическими упражнениями, но и тех, кто сталкивается с физическим трудом дома или просто находится долго в несменном положении, что значительно влияет на здоровье поясницы.
В основном потянуть спину можно, если поднимать большой вес с прямой спиной, когда колени не согнуты. От такой ситуации не застрахован никто, и избежать такого казуса можно путем разогрева тела разминкой, однако, сделать это не всегда представляется удобным.
Болевые ощущения, когда потянул человек спину, может разделяться на несколько типов. К основным относятся такие:
- мышечные — в такой ситуации раздражение происходит в нервных рецепторах на месте нарушения и растяжение тканей;
- позвоночные — здесь характерно воспалительные процессы в спинномозговом канале;
- дисковые — чревато зажатием нервных окончаний и сдвига межпозвоночных дисков;
- нейрогенные — в таком случае наблюдается нарушение получения сигнала, который передается по нервным отросткам
Когда человек спину потянул, повреждаются мышечные ткани, которые классифицируют по степени тяжести:
- легкая — характеризуется тем, что появляется слабая боль, которая вскоре проходит и делать для этого ничего не нужно;
- средняя — появляются болезненные сокращение мышц, которые вызывают дискомфорт в области спины и поясницы;
- тяжелая — в данном случае проявляется разрыв мышечных тканей, который влечет сильные болевые ощущения и сложность в передвижении, так же могут проявиться отеки, кровоподтеки.
Симптомы, которые характерны тогда, когда потянул человек спину, могут так же распространяться и в другие области тела человека.
Болевые ощущения в области поясницы возникают внезапно, чаще всего после подъема какого-либо тяжелого веса. Болевые признаки могут уходить в нижние конечности и ягодичную область тела. Если вовремя не начать лечить данный недуг, болевые ощущения могут стать очень сильными и не проходить долгое время. В сам момент подрыва спины, болевой синдром может быть очень резким, а затем смениться на монотонную ноющую боль.
- подрыв спины характеризуется смещением позвонков, которые, в сущности, меняют нормальное положение позвоночника человека, в таком случае, если человек захочет выпрямить спину ровно, без усилий делать это не удастся;
- то, что человек спину потянул, будет видно визуально, поскольку область надрыва будет значительно выделяться из общей картины;
- при срыве спины присутствует мышечный спазм, которые мешает передвижениям при нормальной активной жизнедеятельности;
- в области, где именно произошло растяжение, может чувствоваться онемение и легкое покалывание;
- ограниченная подвижность будет наблюдаться не только в поясничной области, но и переходить на ноги, в них может чувствоваться слабость и покалывание;
- если факт того, что спину потянул человек очень серьезно, проблемы начинаются с тазобедренными органами — иногда сложно сходить в туалет, а женщины могут ощущать болевые признаки внизу живота.
Поскольку растяжение спины и ее мышц чаще всего характеризуются болевыми симптомами, то после их появления незамедлительно следует лечить недуг:
- прежде всего, нужно лечь на ровную кровать;
- чтобы уменьшить боль, стоит приложить лед к месту надрыва;
- через день после того, как произошло растяжение, нужно начинать прогревать спину — для этого подойдут согревающие мази и гели, грелки и теплые шарфы;
- затем, чтобы укрепить мышцы спины, необходимо выполнять специальную оздоровительную гимнастику;
- так же хороши средством, которое ускорит процесс восстановления, является массаж, который нужно делать хотя бы дважды в день.
Те процедуры, которые приведены выше, могут не снять болевой синдром, если он сопровождается осложнениями относительно самого позвоночника. Дело в том, что такие патологии, как межпозвоночная грыжа, могут сместиться, за счет этого возникает надрыв в спине и зажатие нервных корешков. Если случается такая ситуация, то в данном случае нужно обратиться незамедлительно к специалистам.
Как только Вы заметите симптомы того, что спину потянул человек именно по такой причине, советуем выполнить следующие рекомендации:
- когда появились первые, пусть даже слабые, признаки боли, избавьте свою спину от всех физических нагрузок, обеспечьте себе покой и вызовете доктора на дом;
- специалист должен Вас обследовать, определить причину появления боли и назначить соответственное лечение;
- помните о том, что доктор может сделать заключение о том, что Вас нужно поместить на стационарное лечение в клинику, не спорьте, поскольку отбросить подозрения того, что боль связана с заболеваниями позвоночника можно только после проведения рентгена или томографии.
Если человек обращается в больницу с жалобами на то, что он спину потянул, то доктор, прежде всего, назначит все необходимые процедуры исследований, которые смогут диагностировать точную причину и размеры нарушений:
- рентгеновское обследование спины, поясничного сектора;
- магнитно-резонансная томография;
- сдача анализа мочи и крови;
- ультразвуковое исследование органов малого таза.
Данные процедуры нужны для того, чтобы с точностью определить причину появления болевых ощущений. Только так можно правильно поставить диагноз и назначить лечение.
Таким образом, растяжение спины может принести много дискомфорта в Вашу жизнь, поэтому берегите спину и заботьтесь о ней.
источник
Чтобы предотвратить миозит, следует избегать всевозможных травм, сквозняков, переохлаждений, добросовестно лечить простудные заболевания и не затягивать с этим, не переносить болезни на ногах.
На все болезни есть своя управа. … У меня в течение долгого времени болела рука. Вначале я думал, что потянул ее на огороде, когда навоз разгружал. Особого внимания не обратил: поболит — пройдет. Но боль долго не отпускала, пошел к нашему фельдшеру, тот сказал — миозит, воспаление суставных мышц. Да на все болезни есть народные рецепты, как сказал мой старый друг, и предложил целебное средство — настой благородного лавра. Чтобы его приготовить, надо три столовые ложки сухого измельченного лаврового листа залить стаканом подсолнечного масла, настоять 10 дней. Растирал больную руку на ночь и утром. Запах стоял дурманящий — лавр все-таки. Через две недели боль отступила, но я на всякий случай еще неделю растирал, чтоб уж наверняка. Так что лаврушку не только в суп кладут.
Практически каждый человек хотя бы один раз в жизни сталкивался с острой болью в шее, которая значительно ограничивает подвижность и на достаточно длительный срок выводит из работоспособного состояния. Причиной такой неприятности в подавляющем большинстве случаев является сквозняк. Даже в тёплое время года лёгкий ветерок, волна прохладного воздуха от кондиционера или движение воздуха от открытых окон легко могут привести к местному переохлаждению шеи и стать причиной боли, которую врачи определяют как заболевание, носящее название «миозит». Чаще всего он проявляется на следующее утро после того, как шею продуло, и при попытке поднять голову с подушки вызывает острую боль, которая проходит при возвращении в прежнюю позу. Оставлять больную шею без лечения невозможно, так как игнорировать боль и скованность не под силу даже самому стойкому человеку. Для проведения терапии можно применять как медикаментозные, так и народные средства, основное действие которых направлено на прогревание. В случае когда миозит возник от того, что шею продуло, для восстановления здоровья мышц требуется именно прогревание, которое позволяет снять мышечное напряжение и воспалительный процесс.
После длительного и медленного охлаждения шеи миозит обычно проявляется утром следующего дня. Это связано с тем, что в течение ночи мышечные волокна, находящиеся в это время суток в состоянии покоя, под воздействием воспалительного процесса значительно отекают и спазмируются. В результате этого при попытке утреннего движения происходит резкое защемление нервов, которое и провоцирует боль. К основным характеристикам болевого синдрома и проявлений миозита, вызванного переохлаждением шеи, относятся:
В редких случаях может наблюдаться повышение температуры тела, которая появляется при особо сильном воспалительном процессе. Если миозит возник у ребёнка, болезнь, как правило, сопровождается выраженной головной болью, которая вызвана защемлением сосудов, происходящим из-за отёка мышц.
При правильной терапии боль в шее, в зависимости от степени воспаления, проходит за время от 3 дней до 3 недель. Если же по какой-то причине лечение болезни откладывается, то обычно возникают следующие осложнения миозита:
Только проведение лечения с самого начала болезни позволяет восстановиться быстро и без каких-либо осложнений.
Для проведения медикаментозного лечения миозита применяют различные мази, которые оказывают прогревающее и обезболивающее действие. Обычно назначаются следующие мази:
Кроме мазей, при сильной боли можно принять обезболивающие препараты, такие как анальгин, пенталгин и другие. В период лечения хотя бы на первые 2–3 дня следует обеспечить больному покой и постельный режим. В том случае, когда под рукой нет разогревающих мазей, можно растереть больное место меновазином, который обладает, пусть и не очень сильным, противовоспалительным действием.
Помимо медикаментозного лечения можно использовать при воспалении мышц шеи и средства народной медицины. Они помогают прогреть больную шею и снимают боль, воспаление, отёк мышц и спазмирование. В терапевтических целях можно применять компрессы, мази и растирания.
Чаще всего в домашних условиях используют один из трех приведённых ниже рецептов, выбирая тот, который лучше подходит для конкретного больного.
В народной терапии обычно используют одну из двух мазей, обеспечивающих снятие боли и воспаления.
- Мазь на основе женьшеня – отличное лекарство при болях в шее. Для её получения 20 г сухого измельчённого корня соединяют с 20 г поваренной соли и 100 г медвежьего жира. Состав помещают на водяную баню и прогревают до тех пор, пока жир не растает полностью. После этого состав снимают с огня и дают ему остыть. Мазью растирают больную шею перед сном и утепляют шерстяным шарфом. Ограничений по длительности терапии нет, и её проводят до полного выздоровления.
- Мазь, приготовленная из полевого хвоща, не менее действенное средство, чем предыдущая. Её готовят из 20 г высушенной и истолченной травы, которую смешивают с 80 г свиного нутряного сала. Этот состав растирают в стеклянной посуде до получения однородной массы. Приготовленную мазь помещают на хранение в холодильник. Этим лекарством растирают больное место утром и вечером до полного исчезновения боли.
Растирания эффективны в самом начале болезни, пока воспалительный процесс не зашёл слишком далеко.
При появлении боли в шее, из-за того что её продуло, следует срочно принимать лечебные меры для устранения воспалительного процесса, используя медикаментозные препараты или домашние средства терапии.
Растяжение шеи – травма, которая часто сопровождается сильными болезненными ощущениями. Последствия такой травмы могут быть весьма печальными, так что нелишним будет знать основные причины, симптомы, методы диагностики и лечения растяжений, которые могут представлять опасность.
Шейный отдел позвоночника состоит из 7 позвонков, которые защищают спинной мозг от повреждений. Даже незначительная травма может гарантировать паралич. Любое безобидное падение или резкое движение могут стать причиной растяжения как у ребенка, так и у взрослого.
Что представляет опасность:
Самый первый симптом растяжения – появление резкой или ноющей боли. При этом повернуть голову практически невозможно – любые попытки сопровождаются неприятными болезненными ощущениями.
Как правило, подобное часто происходит на тренировках или в процессе поднятия тяжестей (в быту довольно часто встречаются ситуации, когда человек взваливает на свое тело нагрузку, которая превышает допустимую в несколько раз). При этом страдают в первую очередь связки и мышцы, но не исключено и повреждение самого позвоночника.
Если вы после физической нагрузки или неудачного движения почувствовали резкую боль или обнаружили припухлость, можно с уверенностью сказать, что вы растянули мышцу шеи или получили растяжение связок. В таком случае лучше сразу обратиться к доктору, который проведет обследование и назначит соответствующее лечение.
Итак, основные симптомы растяжения:
Маленькие детки далеко не всегда могут внятно объяснить, что у них болит или, что именно их беспокоит. Именно поэтому определить наличие растяжения мышц или связок должна мама (или любой взрослый человек, осуществляющий уход за малышом).
Прежде всего – вам необходимо посетить врача (до этого, чтобы уменьшить болевые ощущения, можно дать ребенку парацетамол или ибупрофен согласно возрастной дозировке). А после консультации с доктором можно использовать теплую ванну для расслабления мышц и постельный режим.
Если человек потянул мышцы шеи или связки, необходимо немедленно оказать ему первую помощь. Что делать в таком случае:
Растянутые мышцы и связки необходимо обязательно привести в нормальное состояние (если этим не заниматься, на поверхности мышц могут образовываться рубцы, препятствующие нормальной работе органа).
Методы обследования поврежденной области:
- Магнитно-резонансная томография;
- Пальпация;
- Рентген;
- УЗИ.
В качестве консервативных методов лечения выступают:
Растяжение шеи требует комплексного подхода к лечению, так что выполняйте все рекомендации врача.
Как правило, если человек потянул шею, он начинает пытаться ее «разработать» — начинает активно двигаться и упорно не замечает болевых ощущений. Подобный подход гарантирует ухудшение самочувствия и появление осложнений.
Еще один неверный подход – наложение теплого компрессса. Тепло расслабляет мышцы, это верно, но если вместе с растяжением начался воспалительный процесс, воздействие тепла способствует ухудшению ситуации.
Так же нередки случаи, когда молодая мама потянула шею, но из-за невозможности оставить ребенка одного остается дома с надеждой на улучшение ситуации. Это в корне неверный подход, поскольку отсутствие надлежащей терапии может привести к полной потере подвижности.
Растяжение шеи может доставить массу неудобств любому человеку. Если ты потянул мышцы, то на несколько дней просто выбываешь из строя и отказываешься практически от всего.
При этом не стоит забывать о специальных физических упражнениях в процессе реабилитации. Проводить их лучше под присмотром опытного врача, и по его же указке. Если врач не рекомендует таких упражнений – излишняя самостоятельность может стать для вас фатальной.
Чтобы избежать растяжений шеи – перед физическими нагрузками разогревайте упражнениями не только мышцы спины, но и шейного отдела. Это гарантированно избавит вас от растяжений и прочих травм.
Легкий ветерок из окна или люка в общественном транспорте, сквозняки, кондиционер, одежда не по сезону, – все эти обыденные явления могут стать причиной того, что у вас появится боль в шее. Люди, которые не связаны с медициной, говорят, что у них «продуло шею», а врачи называют это заболевание «шейным миозитом». Это достаточно часто встречающееся заболевание может развиваться у людей любого возраста. При его появлении происходит воспаление скелетных мышц, и человек жалуется на боль, которая может быть весьма интенсивной и усиливается при движении, прикосновении или нажатии, и образование уплотнений в некоторых участках мышц шеи. Терапия миозита может быть традиционной (при помощи различных лекарственных мазей и гелей) или народной.
В этой статье мы ознакомим вас с признаками этого заболевания и правильными способами его лечения в домашних условиях. Эти знания помогут вам начать предпринимать своевременные действия, и вы не допустите ошибок.
Обычно первый и основной признак шейного миозита появляется утром, когда человек пытается встать с постели. Ночью воспалившиеся волокна шейных мышц отекают и спазмируются, а во время движения после пробуждения раздражают нервные окончания. Это приводит к появлению сильной боли ноющего характера, которая:
Характерной особенностью шейного миозита у взрослых является редкое появление лихорадки, а у детей воспаление мышц шеи практически всегда сопровождается резким подъемом температуры и выраженными головными болями. Также у детей чаще развиваются осложнения.
Кроме боли, шейный миозит проявляет себя следующими симптомами:
Если лечение шейного миозита начинается своевременно, то вышеперечисленные симптомы бесследно исчезают через несколько дней или 2-3 недели. А при отсутствии адекватного лечения шейный миозит может осложняться:
Диагностика шейного миозита практически всегда незатруднительна. В подавляющем большинстве случаев диагноз ставится на основании характерных жалоб больного и результатов осмотра:
Достаточно редко врач может назначить такие инструментальные методы диагностики:
Начинать лечение миозита шейного отдела позвоночника следует при появлении самых первых симптомов. Будет лучше, если его назначит врач, но в отдельных случаях, когда больной не может обратиться за медицинской помощью, можно попытаться самостоятельно справиться с болезнью.
Традиционные способы лечения шейного миозита заключаются в соблюдении таких рекомендаций:
Если лечение не приносит облегчения на протяжении 2-3 дней, то необходимо обязательно обратиться к врачу. В некоторых случаях миозит может вызваться инфекцией или осложняться гнойной формой. При инфекционном миозите больному необходимо назначение курса антибактериальной терапии, а при гнойном – проведение операции (в редких случаях).
Лечение шейного миозита в домашних условиях может проводиться при помощи народных методов. Будет лучше, если перед использованием того или иного рецепта вы проконсультируетесь с врачом о возможности его применения. Также следует обязательно убедиться в отсутствии индивидуальных аллергических реакций на составляющие компоненты народного средства.
4 части нутряного сала измельчить и смешать его с 1 частью измельченного в порошок полевого хвоща до однородной консистенции. Мазь поместить в стеклянную посуду, закрыть крышкой и хранить в холодильнике. Перед нанесением на шею согревать в руках и втирать в болезненные места несколько раз в день.
Лавровое масло можно приобрести в аптеке. Подогреть 1 л воды до комфортной температуры и добавить в нее 10 капель масла. Смешать и смочить в полученном растворе салфетку или полотенце, свернуть жгутом и приложить к шее. Боль начнет утихать примерно через 20 минут.
Взять 5 листьев лопуха, вымыть их и обдать кипятком. Листья сложить в стопку, приложить к шее и укутать фланелевой или шерстяной тканью. Оставить на несколько часов. Такой же компресс можно делать и с капустными листами.
Почки ивы растолочь в ступке и смешать с размягченным сливочным маслом (соотношение почек и масла 1:1). Втирать в болезненные участки шеи несколько раз в день.
Цветы ромашки измельчить до порошкообразного состояния и смешать полученный порошок с размягченным сливочным маслом (соотношение ромашки и масла 1:4). Не стоит сразу готовить большое количество мази, т. к. она не будет храниться долго. Средство хранить в холодильнике в стеклянной посуде, а перед нанесением согревать в руках. Наносить 4 раза в день.
В 200 мл кипятка добавить 1 чайную или десертную ложку огуречной травы (бурачник лекарственный), накрыть крышкой, утеплить махровым полотенцем и настаивать 5 часов. Настой процедить и пить по столовой ложке 5-6 раз в день.
Стаканом кипятка залить одну чайную ложку травы весеннего адониса, накрыть крышкой, утеплить махровым полотенцем и дать настаиваться час. Принимать по столовой ложке трижды в день.
Мелко измельченную кору барбариса поместить в стеклянную емкость и залить 70% спиртом (соотношение барбариса и спирта 1:10). Настаивать в темном и теплом месте, периодически встряхивая, 10 дней. Настойку процедить и принимать 30 капель трижды в день. Этот рецепт поможет устранить воспаление в мышцах.
При миозитах эффективно применение таких масел:
Перед использованием масла обязательно убедитесь в отсутствии противопоказаний и аллергической реакции (нанесите разведенное эфирное масло на небольшой участок кожи – если через 20-30 минут кожа не покраснела, то масло можно применять).
Для приготовления массажной смеси используйте 10 мл масла-основы (миндальное, льняное, зародышей пшеницы, жожоба, оливковое или др.) и 3-4 капли эфирного масла. Масляную смесь нанесите на болезненные участки шеи, вотрите поглаживающими движениями и разотрите кожу. Массаж повторять 3-4 раза в день.
Вам продуло шею? Не отчаивайтесь! В большинстве случаев шейный миозит легко поддается лечению. Для этого вам достаточно соблюдать все рекомендации врача и помнить о том, что при ухудшении состоянии или воспалении лимфоузлов нужно обязательно обратиться за медицинской помощью. Наша статья поможет вам не допускать ошибок в лечении. Будьте здоровы!
При острой боли в шее можно обратиться к неврологу. После обследования врач сможет исключить патологию позвоночника и назначить лечение. Поможет и терапевт или семейный врач. Иногда боли в мышцах требуют консультации ревматолога. В лечении участвует массажист, физиотерапевт, остеопат, в тяжелых случаях — хирург.
Врач-невролог И. Артман рассказывает о миозите мышц шеи:
Остеохондрозом называют комплекс деструктивных изменений в хрящевой ткани, который может развиваться в любом суставе. Однако наиболее часто поражаются межпозвоночные диски. Основной причиной заболевания является ухудшение питания хрящей и тел позвонков, а также нарушения обмена веществ в организме человека.
Остеохондротический процесс усугубляется нерациональным, несбалансированным питанием, а также низкой физической активностью. Врожденные скелетные деформации также оказывают негативное влияние на функцию позвоночного столба. По мере прогрессирования шейного остеохондроза хрящевая ткань постепенно теряет эластичность и прочность, меняет свою форму и состав.
Особую опасность представляют осложнения остеохондроза шейного отдела позвоночника – грыжи и костные наросты остеофиты. При их возникновении нередко требуется оперативное вмешательство. Захваченная на ранней стадии, болезнь вполне поддается лечению, и в результате комплекса терапевтических мероприятий удается избавить пациентов от неприятных и порой мучительных симптомов.
Существует много способов, которые помогают справиться с болью в спине. Наряду с медикаментами, лечебной физкультурой, массажем и физиотерапевтическими процедурами успешно применяются методы, которые передаются в народе из поколения в поколение.
Лечение шейного остеохондроза народными средствами включает компрессы, растирки, примочки, мази, ванны, настойки, отвары и самомассаж.
Согревающие компрессы – это проверенный способ борьбы с недугом. Их можно делать в домашних условиях, но нужно оберегать шею от сквозняков во время и после процедуры
Для снятия острой боли можно использовать керосин – одно из самых доступных и простых средств. Пропитать им ткань или марлю, и наложить на область шеи. Держать компресс следует не больше трех часов.
На основе керосина делают настойку, для которой понадобится 250 г керосина, несколько стручков красного жгучего перца (5-10 шт.) и стакан подсолнечного масла. Все ингредиенты смешать в стеклянной емкости, предварительно измельчив перец. Настаивать смесь в темном месте, периодически взбалтывая. После приготовления настойку процедить и растирать ею больное место, а сверху прикрывать теплой тканью.
Керосиновый компресс можно делать с добавлением хозяйственного мыла. Ткань смочить в керосине и намылить ее с одной стороны. Наложить компресс намыленной стороной вверх, закрыть сверху целлофаном или ватой, зафиксировать бинтом. При появлении сильного жжения процедуру прекратить. Делать компресс можно через день, до 5 раз.
Мыло и керосин являются доступными и недорогими компонентами, с помощью которых многие пациенты справляются с болью и воспалением в шейном отделе
Очень популярна растирка из спирта и толченых таблеток анальгина – ее даже называют «скорой помощью» для спины. Приготовить ее легко: 10 таблеток анальгина растолочь в ступке и добавить в жидкую смесь из следующих компонентов:
После растворения анальгина в йодно-спиртовом растворе смесь применяется для втирания в пораженную область.
Одним из лучших средств является настойка из редьки с медом. Ее используют как для растирания, так и для приема внутрь. Готовится так: стакан меда, 100 гр. водки, примерно 1.5 стакана натертой редьки и 2 ст. л. поваренной соли смешать в миске и переложить в подходящую емкость с крышкой. Плотно закупорить и настаивать неделю.
Растирка обладает мощным разогревающим эффектом, поэтому в результате наружного применения улучшается локальное кровообращение, и уходит болевой синдром. Употреблять настойку внутрь следует до приема пищи 3 раза в день по 1 ч. л. Курс лечения – 7 дней.
При остеохондрозе шейного отдела, который сопровождается отечностью, поможет растирка из мать-и-мачехи. Подойдут любые части растения – стебли, листья или цветки. Если есть возможность использовать свежую траву, то ее нужно сначала мелко порезать, а затем залить нашатырным спиртом. Настаивать смесь нужно достаточно долго – около 30 дней, затем процедить и растирать воспаленные участки.
В следующем рецепте используются 2 смеси, которые наносят на шейно-воротниковую зону по определенной схеме.
Для их приготовления понадобится:
В скипидаре содержатся эфирные масла хвойных деревьев, которые способны проникать под кожу и раздражать нервные окончания, что и вызывает усиление кровотока
В результате притока крови выделяются гормоны энкефалины, обладающие морфиноподобным действием, и возникает обезболивающий эффект.
В одну емкость надо влить 3 яичных белка и слегка взбить их венчиком или вилкой. Туда же налить 50 гр. водки, камфарный спирт и всыпать горчицу. Все тщательно размешать до получения однородной массы.
Вторую чашку наполнить медом, 150 гр. водки и 50 гр. сока алоэ, затем размешать. Обе смеси оставить на 10-12 часов, и после этого начинать лечение шейного остеохондроза. Первые три дня бинт или марля пропитывается первым составом, накладывается на шею дважды в день и держится до полного высыхания.
Следующие три дня точно так же применяется вторая смесь. Чередовать компрессы, меняя состав каждые три дня, можно до тех пор, пока смеси не закончатся.
Мед нормализует обменные процессы и снимает воспаление, картофель усиливает лечебный эффект за счет обезболивающего действия
Быстро избавиться от боли поможет аппликация из картошки с медом. Нужно натереть сырой картофель и соединить его с 50 г меда. Затем выложить смесь на марлю и приложить к шее.
Не менее эффективна примочка из меда с солью. Мелкая соль и мед смешиваются в равных частях. Затем подсоленным медом пропитывается марля и накладывается на болезненный участок. Чтобы мед не растекался, рекомендуется закрыть компресс пищевой пленкой и х/б тканью.
Наши предки знали, что прогревание помогает вылечить боли в спине. Компресс со скипидаром очень актуален и в наши дни, для него требуется только два ингредиента – скипидар и ржаная мука.
Развести муку водой и замесить не слишком крутое тесто, затем оставить его на двое суток. Перед тем, как делать компресс, тесто раскатать. Смазать позвоночник скипидаром, а сверху выложить тесто. Закрыть полиэтиленом и примотать бинтом.
Для усиления эффекта можно выпить стакан теплого молока. Держать компресс до появления жжения, проводить процедуру через день. Тесто можно использовать до 3-х раз, затем сделать свежее.
Остеохондроз – это болезнь, которая развивается в несколько этапов, при переходе в каждую следующую стадию происходит усиление симптоматики. Ознакомиться с особенностями течения и узнать, как лечить болезнь с помощью аптечных препаратов, можно здесь.
Головокружения при шейном остеохондрозе являются достаточно частым симптомом и могут серьезно осложнять жизнь пациента. Даже при незначительном смещении диска, позвонка или в результате мышечного спазма кровеносные сосуды сдавливаются и перекрывают доступ кислорода к мозгу.
Монастырский чай обладает хондропротекторными свойствами и улучшает обмен веществ в позвоночнике
Несмотря на то, что рецепты народной медицины представляют собой лишь вспомогательное средство, врачи не отрицают положительного воздействия домашних снадобий.
Чтобы голова не кружилась, необходимо восстановить кровообращение в шейной зоне. Этому способствуют не только местные компрессы, но и средства для приема внутрь. Одним из них является хвойный отвар, для которого лучше всего брать молодую хвою сосны или ели.
250 гр. сырья залить литром воды и кипятить на медленном огне в течение получаса. Принимать готовый отвар дважды в день после приема пищи. Курс лечения составляет 30 дней.
Травяной напиток при патологиях опорно-двигательного аппарата создавался на основе знаний и опыта целителей древности. Своим названием «монастырский» он обязан монахам-лекарям, которые применяли травы в то время, когда еще не было химически синтезированных препаратов.
Стоит отметить, что исследования 2013 года, в ходе которых изучались свойства и влияние на организм данного напитка, подтвердили его эффективность. У пациентов с диагнозом «остеохондроз шейного отдела» проходила боль, восстанавливалась подвижность позвоночника, и улучшалось общее состояние.
Настоящий монастырский чай состоит из нескольких ингредиентов:
Каждый компонент по отдельности весьма благотворно влияет на организм, а в сочетании целебный эффект усиливается. Заваривать чай следует из расчета 1 ч. л. на стакан кипятка. В отличие от обычного чая, травяной сбор должен настаиваться дольше, не менее 10 минут. Пить его можно 2-3 раза в день в течение месяца.
Чеснок, клюква и мед полезны сами по себе, а их комбинация обогащает организм витаминами и минералами
Результаты фитолечения заметны приблизительно через 1.5-2 недели с момента начала употребления чая. Противопоказанием является индивидуальная непереносимость и аллергические реакции на один или несколько компонентов состава. Пить монастырский чай полезно не только при лечении, но и для профилактики шейного и грудного остеохондроза, а также при поражениях поясничного отдела.
Чтобы приготовить целебный отвар, берут 1 ст. л. сырья и заливают его стаканом горячей воды. Затем нужно выдержать смесь на водяной бане в течение 15 мин. и дать настояться. Через час лекарство готово, принимать его следует 3-4 раза в день за полчаса до еды. Разовая доза – ? стакана.
Применение данного средства при остеохондрозе шеи способствует выведению из организма лишней соли и восстановлению двигательной активности. С осторожностью применяют его при болезнях ЖКТ и мочевыделительной системы.
Корни подсолнечника оказывают лечебный эффект за счет содержания щелочных алкалоидов и солей калия
150 гр. чеснока, 350-400 гр. клюквы и 0.8 л меда смешать и убрать в темное место на сутки. После готовности принимать лекарство 3 раза в день по 5 г независимо от приема пищи.
Мало кто знает, что все части подсолнуха обладают мощными лечебными свойствами и издавна используются в терапии многих заболеваний. В частности, из корней готовят отвар для выведения камней из почек и желчного пузыря, а также для избавления от солей, скопившихся в суставах.
Особенно эффективен отвар корней подсолнуха на ранних стадиях остеохондроза, когда хрящевая ткань еще не разрушена. Готовится он так: полный стакан измельченных корней заливается тремя литрами воды и кипятится в течение 5 мин.
Готовый отвар нужно перелить в чистую емкость, а корни убрать в прохладное место. Пить его можно вместо чая, после приема пищи. Обычно приготовленного отвара хватает на 3 дня. Корни используются 3 раза, но во второй раз их нужно кипятить дольше – 10 мин., а в третий – 15.
Средство на основе подсолнуха не только очищает организм от солей и токсинов, но и прекрасно снимает головные боли, усталость, нормализует артериальное давление и помогает при ослаблении зрительной и слуховой функций. Корни подсолнуха применяются и для растирок, но в таком случае на стакан сырья будет достаточно 1.5 литра жидкости, а время кипячения доводится до 15 минут.
Лечение народными средствами – это метод, основанный на знаниях многих поколений людей. Развитие научной медицины всегда сопровождалось изучением народного опыта, который и сейчас учитывают при разработке новейших препаратов. Исследование растительных лечебных средств из богатейшего арсенала народных рецептов проводится в современных научно-исследовательских институтах, фармакологических лабораториях.
На протяжении многолетней истории народная медицина накапливала ценные знания и опыт в лечении патологий опорно-двигательного аппарата путем теплового воздействия, минеральных и грязевых ванн, массажа и ЛФК. Все эти методы успешно используются в наши дни, эффективность каждого из них определяется лечащим врачом. Важно помнить, что некоторые компоненты домашних рецептов могут снижать действие медицинских препаратов, поэтому перед применением того или иного средства рекомендуется получить одобрение специалиста.
Боль в шее может вызывать не только остеохондроз, но и такое обыденное явление, как сквозняки или переохлаждение. Что делать, если продуло шею и по утрам боль не дает поднять голову с подушки? Подобные симптомы являются характерным проявлением шейного миозита и вынуждают принимать срочные меры, направленные на устранение болевого синдрома и скованности мышц.
Причиной шейного миозита чаще всего является обычный сквозняк. В жаркое время года достаточно всего несколько минут посидеть у открытого окна, постоять под холодной струей воздуха из кондиционера или открытым люком в общественном транспорте, чтобы продуло шею и на следующий день появились характерные симптомы — острая боль, усиливающаяся при попытке повернуть голову.
Нередко причиной шейного миозита становится банальное переохлаждение и привычка в холодное время года ходить в распахнутой одежде, с открытой шеей. Отсутствие шарфа или теплой одежды с высоким воротником способствует переохлаждению мышц шеи, что и ведет к печальным последствиям.
Гораздо реже причиной боли в шее, сопровождающейся скованностью и напряжением мышц, становятся ранее перенесенные травмы, длительное пребывание в неудобной позе, чрезмерная физическая нагрузка или интенсивные занятия спортом. В группе риска — школьники и студенты, которые в процессе обучения вынуждены длительно находится в одной позе или лица определенных профессий (водители, музыканты, офисные работники).
Проявления миозита возникают независимо от возраста, а болевой синдром бывает настолько выраженным, что игнорировать его невозможно.
Основной признак шейного миозита — острая боль в шее и появляется он обычно наутро, когда человек просыпается и встает с постели. Дело в том, что ночью воспаленные мышцы шеи отекают и спазмируются, а при попытке повернуть голову нервные волокна ущемляются, что и провоцирует возникновение сильной боли.
Ее интенсивность усиливается при малейшем движении и прикосновении к воспаленному участку. Обычно боль локализуется ассимметрично (то есть проявляется сильнее справа или слева) и может отдавать в область висков, лба, лопаток. Иногда воспаление шейных мышц сопровождается стреляющей болью в ушах. Боль в шее усиливается при попытке повернуть голову, при нажатии на пораженную область, во время жевания. При пальпации шеи прощупываются узелки и уплотнения в мышечных волокнах.
К болевому синдрому при шейном миозите присоединяются следующие проявления:
Нередко воспаление шейных мышц сопровождается лихорадочным состоянием, ознобом, повышением температуры, головными болями. Если у ребенка воспалился лимфоузел, поднялась температура, появились характерные боли при поворотах головы, но при этом нет кашля, насморка и прочих признаков инфекции, можно предположить, что малышу продуло шею и голову.
Необходимо как можно скорее показаться педиатру, поскольку при миозите у детей гораздо чаще, чем у взрослых развиваются осложнения. Если начать лечение своевременно, то проявления недуга исчезают в течение недели. При отсутствии своевременных терапевтических мер увеличивается риск развития:
Если болезнь запустить, в дальнейшем велика вероятность атрофии шейных мышц.
Пациенты с миозитом приходят к врачу с характерной жалобой — продуло шею — не могу повернуть голову. Как правило, диагностика заболевания не вызывает затруднений. Предварительный диагноз врач ставит во время осмотра с учетом жалоб на сильную, ассиметричную боль в мышцах шеи, которая усиливается при движении, ухудшение общего состояния, озноб и температуру. Выявляется отечность и гиперемия пораженной области, во время пальпации отмечается уплотнение и напряженность шейных мышц.
В редких случаях, когда возникают сомнения в правильности предварительного диагноза, врач может направить больного на рентгенографию, чтобы исключить вероятность обострения шейного остеохондроза. При возникновении прочих нехарактерных симптомов пациента направляют на консультацию к инфекционисту или ревматологу. При подозрении на развитие гнойного миозита к лечению подключают хирурга.
Лечение миозита комплексное и заключается в использовании медикаментозных средств, методов физиотерапии, массажных процедур, лечебной физкультуры. В качестве дополнения к основному лечению можно применять проверенные народные средства.
Комплексное медикаментозное лечение заключается в применении обезболивающих и противовоспалительных средств, разогревающих мазей. Если боли становятся нестерпимыми, нужно обратиться к врачу для проведения новокаиноволй блокады. В остальных случаях боль можно снимать в домашних условиях.
С этой целью принимают таблетки с обезболивающим действием (Анальгин, Пенталгин), используют нестероидные противовоспалительные средства в форме мази:
Препараты НПВС не просто снимают болевой синдром, они помогают устранить основную причину боли, то есть купируют выраженность воспалительного процесса. При повышении температуры можно принять жаропонижающее средство (Парацетамол, Нурофен).
Снять мышечное напряжение и спазм помогают мази Апизатрон и Випросал на основе змеиного яда. Они оказывает разогревающее действие, улучшают кровообращение, снимают болевой синдром. Мазь наносят на пораженную область тонким слоем дважды в сутки, слегка втирают, после чего укутывают шею теплым шарфом.
Выраженным разогревающим, обезболивающим и противовоспалительным действием обладают средства Финалгон, Вольтарен или Фастум гель. Использование крема Меновазин поможет устранить отечность и уменьшить интенсивность болезненных ощущений. Если нет возможности приобрести разогревающие мази, можно вместо них использовать водочный компресс, который обеспечит не менее выраженное согревающее и расслабляющее действие.
Снять неприятные симптомы и усилить эффективность медикаментозного лечения помогают методы физиотерапии. Врач может назначить следующие процедуры:
Если продуло шею, обязательно используют в процессе лечения сухое тепло, массажные процедуры, методы мануальной терапии. В щадящем режиме можно выполнять несложные упражнения. Инструктор ЛФК подберет комплекс лечебной физкультуры, который можно самостоятельно выполнять в домашних условиях. Например, можно делать следующие упражнения, направленные на расслабление мышц:
- медленно и плавно поворачивать голову вправо и влево;
- поднимать и пускать плечи;
- выполнять наклоны головы вперед и назад;
- делать упражнение на сопротивление — ладонью давить на область лба, затылка, висков, при этом напрягая мышцы шеи.
Одновременно с лечебными процедурами необходимо избегать резких перепадов температуры и сквозняков, одеваться по погоде и держать шею в тепле. Лучше всего во время болезни соблюдать постельный режим, подобрать удобную подушку и обеспечить мышцам шеи покой и максимальное расслабление. Если, несмотря на предпринимаемые меры, улучшения не наступает, то через 2 -3 дня домашнего лечения необходимо показаться врачу.
Если продуло шею, то лечение возможно и в домашних условиях проверенными народными средствами. Они достаточно эффективны, быстро помогают справиться с воспалительным процессом и уменьшить болезненные ощущения. Самые популярные методы лечения:
Компресс картофельный. Процедура обеспечивает прогревание пораженного участка и помогает снять боль и мышечное напряжение. Для начала отваривают 3- 4 картофелины в мундире и разминают их в пюре прямо с кожурой. Получившуюся массу выкладывают на марлевую салфетку, заворачивают в хлопчатобумажную ткань и прикладывают к шее.
Следите, чтобы картофельная масса была не слишком горячей. Компресс должен быть комфортным и обеспечивать ровное, сухое тепло. Поверх него шею дополнительно укутывают шерстяным платком и держат компресс до полного остывания картофельной массы. По окончании процедуры шею растирают водкой и снова укутывают шарфом. Сеансы такой картофельной терапии лучше проводить перед сном и продолжать до полного выздоровления.
Согревающий водочный компресс. Это самый простой вариант лечения, в ходе которого нужно просто пропитать марлевую салфетку водкой, приложить ее к больному месту, сверху закрыть полиэтиленовой пленкой и утеплится шарфом. Держать такой компресс можно около часа. После окончания процедуры шею нужно обтереть теплой водой и опять закутать шарфом.
Чесночно-горчичный компресс. Мощное средство, которое не только согревает, но и устраняет сильную боль. Перед процедурой, три ложки сухой горчицы в порошке разводят до получения густой, вязкой массы и смешивают ее с 1 ч. л. измельченного чеснока. В этом случае важно не допустить прямого контакта смеси с кожей, иначе можно получить ожог. Поэтому массу нужно тщательно завернуть в несколько слоев салфетки из хлопка и только после этого приложить к шее. Сверху компресс закрепляют шарфом и держат от 2- х до 4 часов.
Компресс с камфорным спиртом. Состав готовят на основе камфорного спирта (150 г), животной желчи (250г) и 1ч.л. красного перца. Все ингредиенты соединяют, хорошенько взбалтывают, пропитывают этим составом хлопчатобумажную салфетку. Прежде чем приложить компресс к шее, кожу смазывают теплым растительным маслом, это поможет избежать раздражения. Держать такой компресс нужно два часа. По окончании процедуры, шею протирают влажным полотенцем и заматывают теплым шарфом.
Мазь женьшеневая. Для процедуры сухой корень женьшеня (20 г) растирают в порошок и смешивают со 100 г барсучьего или медвежьего жира, затем в эту смесь добавляют большую ложку соли. Лечебный состав проваривают на водяной бане до полного растворения ингредиентов, остужают и используют для растирания больной шеи перед сном. После нанесения мази утепляются шерстяным шарфом.
Мазь из хвоща полевого. Сухие листья хвоща (20г) мелко измельчают и смешивают с нутряным свиным салом (80г). Состав тщательно вымешивают до однородного состояния. Готовую мазь применяют для растирания шеи утром и вечером. Остатки мази можно хранить в холодильнике.
Настойка на цветах сирени. Для приготовления настойки соцветья белой сирени (100 г) заливают 500 мл спирта и выдерживают в темном месте не менее 10 дней. Готовый настой используют для растираний без процеживания. Пораженные участки можно растирать до 10 раз в день. Это поможет ослабить боль и снять воспаление.
Луковая настойка. Оказывает хорошее разогревающее и противовоспалительное действие. Для ее приготовления 2 головки репчатого лука прокручивают через мясорубку вместе с шелухой, после чего заливают 400мл водки. Состав неделю настаивают в темном месте, затем процеживают и растирают больную шею три раза в день до тех пор, пока симптомы заболевания не отступят.
Смягчить болезненные ощущения и снять мышечный спазм помогут примочки из капустного листа или лопуха. Для этого нужно отобрать несколько крупных листов, отбить их до выделения сока и выложить на полиэтиленовую пленку ровным слоем. Сверху на листы лопуха или капусты нужно натереть хозяйственное мыло и присыпать этот слой пищевой содой.
Компресс наложить на шею, зафиксировать бинтом и сверху утеплиться шерстяным шарфом. Процедуру лучше делать на ночь, держать около часа. После удаления компресса шею растереть спиртовой настойкой и завязать шарфом.
Для массажных процедур можно использовать натуральные эфирные масла. Они обладают бактерицидным, противовоспалительным и обезболивающим действием. Помогают расслабить мышцы и вернуть шее подвижность. При миозите рекомендуют следующие масла:
Для достижения желаемого эффекта достаточно добавить 2- 3 капли эфира с массажное масло или в основу из любого натурального растительного масла (оливкового, льняного). Массаж пораженных участков проводят аккуратными, легкими, круговыми движениями.
Застудить шею очень просто, а болевые ощущения при миозите очень неприятны и доставляют массу дискомфорта. Поэтому недуг гораздо легче предотвратить, чем лечить. Для этого достаточно придерживаться несложных советов:
Правильно выбирайте подушку для сна, она должна быть анатомически удобной и не слишком высокой. В таком положении мышцы шеи расслабляются, и не будут затекать. А это значит, что по утрам вы проснетесь бодрым, отдохнувшим и навсегда забудете о дискомфорте в области шейного отдела.
источник