Уреаплазмы могут встречаться не только у женщин, но и мужчин. В женском организме процесс протекания данного заболевания имеет свои особенности. Во избежание осложнений необходимо приступать к лечению сразу после обнаружения инфекции.
Уреаплазмоз – это инфекционное половое заболевание, вызываемое микробами, называемыми «uriplazma»
По статистике, ему подвержены 60% женской половины населения. Проявляется как воспалительный процесс в мочеполовой системе.
Болезнь не всегда характеризуется определённой симптоматикой. Иногда она находится в «дремлющем» состоянии, а признаки появляются только после какой-либо активирующей процесс ситуации. К ним можно отнести:
- беременность;
- снижение иммунитета;
- сопутствующие заболевания;
- хирургическое вмешательство в области мочеполовых путей;
- вагинальный дизбактериоз;
- сверхактивную половая жизнь со множеством разных партнёров.
Инфекционное заболевание передаётся половым путём. Ещё одной возможной причиной попадания микробов в организм является их получение при родах в тот момент, когда ребёнок проходит по родовым путям матери. Возможность передачи вируса бытовым путём, научного подтверждения на сегодняшний день не имеет.
В период обострения заболеванию свойственны такие симптомы:
- жжение при мочеиспускании;
- боли внизу живота;
- ненормальные выделения из влагалища (по запаху, консистенции, количеству).
Первые признаки становятся заметными через 2-4 недели после полового акта, но они могут так и не проявиться явно. Очень часто женщины являются носителями бессимптомного недуга.
Заболевание выявляется гинекологом по результатам мазка, взятого для исследования. Лечение же осуществляется дерматовенерологом. Это узкая специализация, не каждая поликлиника имеет в штате такого врача, потому часто в маленьких городах вести пациентку продолжает специалист в гинекологическом кабинете.
Уреаплазма у женщин диагностируется с помощью специальных исследований. К ним относятся:
- серологическое исследование;
- бакпосев;
- полимеразная цепная реакция
Простой осмотр выявляет лишь наличие воспалительного процесса, но на его основании диагноз не выставляется.
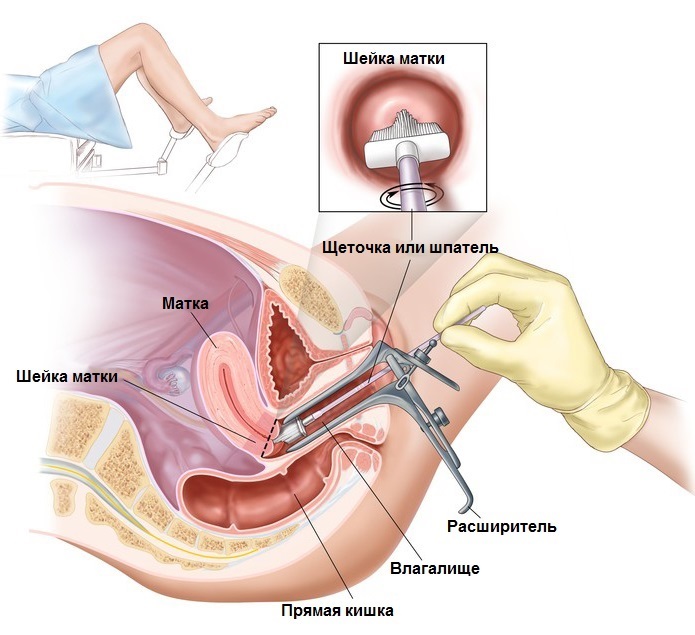
Первоначально врач собирает биоматериал для анализа: мазок с канала шейки матки или со стенки влагалища. По результатам лабораторного исследования, при обнаружении патогенного микроорганизма, специалист назначает больному дополнительное обследование.
Независимо от показаний, данные анализы проводят женщинам перед планируемым хирургическим вмешательством в области малого таза, пациенткам после аборта, перенёсшим выкидыш, а также болеющим бесплодием.
Перед сдачей анализа необходимо заранее подготовиться, соблюдая рекомендации специалистов.
- за 2 или 3 часа до процедуры следует воздерживаться от мочеиспускания;
- все гигиенические процессы производятся за день до анализа. Использование мыла исключается;
- за 2 дня до посещения процедурного кабинета следует избегать половых контактов;
- проведение соскоба разрешено лишь спустя 7 дней после лечения вагинальными таблетками по курсу;
- до начала процедуры не разрешается ставить вагинальные свечи и проводить спринцевание.
Для исследования методом ПЦР также необходимо исключить приём антибактериальных препаратов за неделю до назначенной врачом даты.
Небольшое количество уреаплазмов и других микроорганизмов в женском биоматериале считается нормой. Свидетельством необходимости начала лечения являются изменения, нарушения в микрофлоре, специфичные выделения.
Бороться с этой проблемой следует даже в том случае, если она не причиняет человеку неудобств. Женщина, болеющая уреаплазмозом, является носителем болезни и способна передать вредоносные микробы при незащищённом половом акте. По статистике, это случается в 80% случаев.
Окончательное решение о назначении медикаментов выносит лечащий врач. Он делает это на основании проведённых анализов. Если уровень бактерий превышает нормальный показатель, то проводится терапия. Для беременных женщин лечение назначается, даже если количество уреаплазмов находится в пределах нормы.
Наибольшую опасность такой вид заболевания представляет в сочетании с другими вирусными заболеваниями и нарушениями.
Зарубежные источники утверждают, что опасность заболевания преувеличена, и уреаплазму в организме женщин лечить следует в редких случаях, когда болевые симптомы у человека ярко выражены. Официальная медицина России придерживается иной позиции.
Существует распространённое мнение, что заболевание может пройти самостоятельно без лечения. Эта точка зрения ошибочна. Болезнь может не проявляться в течение длительного периода времени. Первые же стрессовые для организма ситуации активизируют воспалительный процесс.
Терапия имеет два подхода: медикаментозное лечение антибактериальными таблетками для приёма внутрь и использование препаратов местного назначения, таких как вагинальные свечи.
Помимо противомикробных средств врачом назначаются препараты для поднятия иммунитета, так как он играет важную роль в процессе выздоровления.
Чтобы была восстановлена правильная работа организма, нужно отказаться от ведения половой жизни и соблюдать диету. К продуктам, которые следует исключить из меню, относятся жирные, жареные блюда, алкогольные напитки, приправы и соусы с большим количеством специй.
В народной медицине существует множество рецептов приготовления лекарств от уреаплазмоза. Главными компонентами являются различные травы, которые можно приобрести в аптеках: цветки ромашки, багульник, почки берёзы.
Какой именно препарат выбрать для устранения недуга решает врач, изучив конкретную ситуацию, степень тяжести заболевания, наличие других микробов в мочевыводящих путях. Курс приёма антибиотиков варьируется от 7-ми до 10 дней. После начала употребления таких средств нельзя прекращать принимать их до окончания курса, иначе болезнь окажется недолеченной и проявится в будущем снова.
Уреплазму отличает особенность, которая не позволяет лечить инфекцию у женщин пенициллинами и цефалоспоринами. Эти вещества воздействуют на оболочку болезнетворных бактерий, а рассматриваемые микробы её не имеют.
Специалисты рекомендуют использовать лекарства из групп макролидов, фторхинолонов и тетрациклинов, оказывающих наибольший положительный эффект.
После лечения антибиотиками проводится курс восстановления естественной здоровой микрофлоры.
Восстановить правильную работу женского организма помогают вещества, поднимающие иммунитет. Повышение собственной природной сопротивляемости, значительно упрощает и ускоряет восстановительный процесс. 
- Метирулацил;
- Тималин;
- Циклоферон;
- Т-активин и другие.
Вагинальные свечи зарекомендовали себя как эффективное средство в борьбе с уреаплазмозом. Преимуществами этого метода является быстрый эффект и обезболивание. В отличие от приёма таблеток, свечи оказывают локальное действие, не создавая помех в работе желудочно-кишечного тракта.
Применять данный вид лекарства рекомендуется на ночь, предварительно проведя гигиенические процедуры. После введения свечка быстро и без остатка растворяется внутри. В последующий период времени возможны небольшие выделения лекарственного средства, потому на бельё следует накладывать одноразовые прокладки и чаще их менять.
В список препаратов, назначаемых врачами в форме вагинальных свечей, входят:
Каждый из них имеет своё назначение, преимущества и противопоказания.
К самым распространённым методикам физиотерапии относятся:
- магнитотерапия;
- электрофорез;
- внутривенное облучение крови;
- озонотерапия;
- гирудотерапия;
- грязелечение;
- гинекологический массаж.
Действия направлены на поддержание иммунитета, восстановление нормального функционирования внутренних органов, а также для профилактики.
Так как уреаплазма у женщин возникает при сниженном иммунитете, то для поддержки жизненных сил организма, кроме иммуномодуляторов, нужно принимать витаминный комплекс. В течение месяца следует пропить витамин C и витамины группы B. Эти вещества участвуют в процессах метаболизма и способствуют устранению микробов.
К продуктам, содержащим большое количество витамина C, относятся:
Помимо описанных элементов, стоит обратить внимание на поливитаминные комплексы. Они способны нейтрализовать побочные эффекты, восстановить здоровье в целом и улучшить общее самочувствие. К побочным проявлениям при лечении антибиотиками относятся:
- повышенная ломкость ногтей;
- выпадение волос;
- угревая сыпь;
- диарея;
- тошнота;
- боль в животе.
Основная концепция питания при описываемом диагнозе заключается в «здоровой» пище. Исключаются все продукты, наносящие вред организму.
Их заменяют блюда, богатые витаминами, микроэлементами, а также жирами, белками и углеводами:
- молочные и кисломолочные продукты;
- жирные сорта рыбы и морепродукты;
- птица и другие виды нежирного мяса;
- рыбий жир;
- оливковое масло;
- печень;
- различные варианты нежирных супов;
- бобовые;
- пшеничный или ржаной хлеб;
- фрукты и ягоды;
- орехи.
После лечения антибиотиками следует потреблять кисломолочную продукцию (кефир, йогурт) для восстановления здоровой микрофлоры кишечника.
Действия, направленные на устранение инфекции, начинают предприниматься со второго триместра. В этот период плод становится более защищённым от внешнего воздействия. Исключение составляют такие особенности течения беременности, как угроза выкидыша, гестоз. При опасной симптоматике лечение назначается незамедлительно.
В терапии используются антибиотики. Их подбор осуществляет профессиональный врач. В этом вопросе особенно опасно заниматься самолечением, так как неправильный выбор препаратов наносит серьёзный вред ребёнку в утробе матери.
К антибактериальным средствам, разрешённым для беременных, относятся Вильпрафен, Эритромицин, Ровамицин. Их эффективность снижается при длительном использовании, поэтому нужно соблюдать схему приёма, согласно инструкции. Чтобы не допустить возникновение дисбактериоза, беременным нужно принимать пробиотики.
На начальной стадии диагностировать болезнь самостоятельно у беременных сложно, потому что выделения похожи на те, которые возникают при нормальном течении беременности. Вердикт о наличии воспаления выносит гинеколог на основании сданного анализа.
После первой стадии заболевание может временно «затаиться», что часто даёт повод пациентке забыть об этом недуге. Из-за ослабления иммунитета, которое неизбежно случается в период вынашивания ребёнка, болезнь вновь проявляется в виде болевых симптомов и ухудшения самочувствия.
Опасность уреаплазмы для женщины в положении заключается в том, что на ранних сроках у неё может произойти выкидыш, а на поздних сроках велика угроза преждевременного раскрытия шейки матки и родов.
Связано это с размягчением тканей. Также имеется риск заражения малыша в первые недели беременности и во время самого акта родоразрешения.
Специалисты других стран убеждены, что уреаплазмоз не является причиной проблем, возникающих у беременных женщин. Клинические исследования, проведённые за рубежом, указывают на воздействие совокупности различных микробов, а не на самостоятельное действие данной бактерии.
Данный вид заболевания относится к малоизученным, потому полная картина воздействия на человеческий организм, особенно будущей матери, точно неизвестна.
Этот метод относится к народным средствам. Он наиболее эффективен на начальной стадии заболевания. Спринцевание травами усиливает действие медикаментозной терапии.
Все ингредиенты для приготовления препаратов продаются в аптеках.
- мать-и-мачеха;
- подорожник;
- березовые почки;
- крапива;
- укроп;
- календула;
- валериана;
- чистотел;
- пижма.
Беременным женщинам рекомендуется использовать отвар, приготовленный из корней дуба и бадана, а также курильского чая (по 10 г). Смесь разбавляется 0,5 л воды и доводится до кипения. После того как состав остынет, его следует процедить. Процедура повторяется 3 раза в сутки. В качестве профилактики отвар применяется трижды в неделю.
При проведении спринцевания важно соблюдать технологию. В противном случае оно способно усугубить ситуацию и нарушить женскую микрофлору. Главным инструментом является спринцовка. Также допускается использование резиновой груши. Все инструменты должны быть чистыми и продезинфицированными, процедура выполняется в медицинских перчатках.
Удобным местом проведения является ванная. В положении «лёжа» необходимо согнуть ноги в коленях и расслабить тело. Если действие проводится стоя, то корпус следует наклонить вперёд и слегка присесть. В ногах устанавливается таз или ведро. Также можно встать над унитазом.
- Раствор комнатной температуры наливается в спринцовку (200-250 мл).
- После принятия удобного положения, кончик спринцовки вводится на глубину 5 см. Действие выполняется аккуратно и медленно.
- Контролируя силу нажатия, следует ввести раствор внутрь слабой струёй.
- Затем нужно напрячь внутренние мышцы на несколько секунд и расслабить их.
После каждого использования инструмент обрабатывается раствором марганца. Внешняя сторона протирается спиртом.
Противомикробное действие чеснока позволяет успешно применять его при уреаплазме у женщин. Существуют различные рецепты для приготовления лекарства на основе этого овоща. Самый простой способ подразумевает использование 2-х ингредиентов: чеснока и кипятка. Измельчённый чесночный зубчик заливается 1 л воды и настаивается в течение часа.
В другом рецепте используют спиртовую настойку. К мелко нарезанной головке чеснока необходимо добавить кожуру каштана, цветки календулы и мирру. Все дополнительные составляющие берутся в количестве 50 г. К ним добавляется 1,5 л спирта, после чего смесь настаивается в течении 3-х недель.
Лекарство периодически встряхивается. Для процедуры используют 1 ст. л. готового раствора, разбавляя его тёплой водой.
Сами тампоны продаются готовыми в аптеке, но также их можно изготовить в домашних условиях. К марлевому шарику, внутри которого находится лечебный состав, прикрепляется нить. С её помощью тампон извлекается из влагалища. Также приспособление можно создать из кусочка ваты или из бинта, скрученных в плотный жгут.
Растение, называемое золотарником:
- Имеет выраженные антисептические свойства;
- Оказывает противовоспалительное действие;
- Усиливает действие других лекарств;
- Губит бактерии, источник воспалительного процесса.
К противопоказаниям относится мочекаменная болезнь.
Для приготовления чая из золотарника потребуется взять 5 г травы и залить её 200 мл воды. Доведя до кипения, отвар снимают с огня и накрывают для настаивания. 2-х минут будет достаточно. Принимать чай следует по 100 мл до 3-х раз в день. Курс лечения составляет 3-4 недели. Даже почувствовав улучшение, следует доводить лечение до конца.
Передозировка лекарственным средством может ухудшить самочувствие человека, поэтому, чувствуя какие-либо неприятные симптомы, следует прекратить приём чая и проконсультироваться с врачом. К таким признакам относятся:
- тошнота;
- боль в животе;
- головная боль;
- рвота;
- расстройство стула;
- учащённое мочеиспускание, не приносящее дискомфорта.
- патологии беременности;
- повышение риска внематочной беременности;
- острый уретральный синдром;
- неоплазии шейки матки;
- воспаления влагалища, маточной шейки, органов малого таза
- послеродовой эндометрит;
- цервикальная недостаточность;
- послеродовая лихорадка.
Существует теория, что заболевание может стать причиной бесплодия, но точных доказательств этому на сегодняшний день не имеется.
Зарегистрировано множество случаев заражения новорожденных при естественных родах.
У детей, заражённых женщиной, уреаплазма может преобразоваться в серьёзную патологию:
- острую пневмонию;
- бронхолёгочную дисплазию;
- воспаление мозговых оболочек;
- заражение крови.
К лечению данного заболевания необходимо подходить ответственно и обдуманно, не допуская бесконтрольного течения болезни. Комплексное лечение, сочетающее химические и натуральные препараты, позволяет успешно излечивать уреаплазмоз.
Признаки уреаплазмы у женщин:
Выпуск Жить здорово: уреаплазмоз у женщин:
источник
Этой статьей мы открываем серию публикаций о болезнях, которых на самом деле не существует. Наверняка многие женщины сталкивались с тем, что им ставили внушительные наукообразные диагнозы, которые требовали серьезного лечения.
Серьезное лечение, разумеется, обычно сопровождается серьезными расходами — как по части денежных средств, так и по части здоровья. Кому из нас не приходилось переживать над «страшным» диагнозом, в спешке гуглить его в интернете, стараясь понять, можно ли вообще с ним жить?!
Начнем с уреаплазмоза, который, согласно распространенному убеждению, необходимо незамедлительно лечить, ведь такие условно-патогенные микроорганизмы, как уреаплазмы, вызывают у женщин бесплодие, внутриутробные инфекции и приводят к преждевременным родам.
С радостью сообщаем: все это не более, чем миф, ведь ни в одном международном источнике не содержится рекомендаций к обследованию на количество уреаплазм и уж тем более к последующему их «изгнанию» антибиотиками!
Дело в том, что уреаплазмы — это «нормальные» обитатели микрофлоры влагалища, которые обнаруживаются практически у 50 % женщин независимо от их возраста и регулярности половой жизни.
- Примерно у 93 % беременных во влагалище обнаруживаются уреаплазмы, которые являются компонентами флоры и могут участвовать в развитии бактериального вагиноза, но этого не стоит бояться. Многие компоненты нашей микрофлоры действительно могут приводить к воспалениям, но это не значит, что их нужно вычищать из организма и бить по ним ударной дозой медикаментов.
- Если эти микроорганизмы выявляются не во влагалище, а в околоплодной жидкости женщин с преждевременным излитием околоплодных вод, то это повышает риск инфицирования плодных оболочек и преждевременных родов. Но обратим ваше внимание: для этого они должны быть обнаружены не во влагалище!
- Эти микроорганизмы передаются ребенку во время родов, однако представляют опасность только для недоношенных детей. Часто эти бактерии ассоциированы с развитием тяжелых патологий, но важно, что они лишь ассоциированы: это значит, что у детей с бронхопульмонарной дисплазией или незаращением артериального протока они выявляются чаще, но не являются причиной возникновения патологии.
Научно доказано, что применение антибиотиков при обнаружении уреаплазм не улучшает исход беременности и тем более не снижает вероятность осложнений у новорожденных, а большинство из назначаемых препаратов не проходили адекватных исследований на беременных женщинах, вследствие чего их использование может быть крайне опасным.
Таким образом, ассоциация уреаплазмы — бесплодие / преждевременные роды / патологии плода ошибочна и, с точки зрения доказательной медицины, не имеет никаких оснований.
Однако в последних Рекомендациях Общества Дерматовенерологов и Косметологов сказано, что «уреаплазмы надо лечить, если они обнаруживаются в концентрации 104 КОЕ/мл и выше при наличии признаков воспаления на слизистой…».
Почему именно такая концентрация? Видимо, так исторически сложилось, потому что нет ни одного убедительного и адекватного клинического исследования, которое бы доказало, что превышение этой концентрации действительно несет необратимые последствия для женщины или ее будущего ребенка. Наличие уреаплазм во влагалище — это не признак ИППП!
Тем не менее постановка такого псевдодиагноза удобна всем, потому что определенным образом снимает ответственность с лечащего врача, не желающего разбираться в причинно-следственных механизмах: действительно, если превышение уровня уреаплазм наблюдается у большинства женщин, значит, в этом и кроется причина всех их бед.
Если вам говорят о необходимости сдать мазок на выявление уреаплазм, а после собираются лечить антибиотиками, хотя никаких тревожащих симптомов не наблюдается, обязательно обратитесь за консультацией к другому — более компетентному — врачу.
Автор: Холодов Дмитрий Владимирович, врач репродуктолог, врач УЗИ, главный врач клиники в Москве.
источник
Уреаплазма – это условно-патогенный микроорганизм, обитающий в половых путях большинства женщин. В определённых условиях может участвовать в начавшемся воспалительном процессе, ухудшая состояние пациента. Диагностика и лечение уреаплазмоза у беременных — противоречивое явление, поэтому рассмотрим их поподробнее в этой статье.
Уреаплазму нельзя считать инфекцией, передающейся половым путём, т. к. не существует конкретного заболевания, которое вызывается этим возбудителем. К сожалению, в последнее десятилетие этот микроорганизм стало модно лечить при обнаружении — патоген легко выявляется и успешно уничтожается. Через некоторое время «возбудитель» появляется вновь — лечение идёт по кругу (строго говоря — это часть нормальной микрофлоры влагалища).
В терапевтический процесс активно вовлекают половых партнёров, что удваивает стоимость лечения. Каждая вторая из трёх женщин может стать жертвой подобного подхода и способствовать процветанию гинекологов и врачей репродуктивных центров.
Для преодоления этого заблуждения общество дерматовенерологов и косметологов России выделяет чёткие показания к лечению у беременных:
- воспаление в уретре, цервикальном канале или влагалище при отсутствии других вероятностных возбудителей (из подхода видно, что сама уреаплазма крайне редко провоцирует воспаление);
- срывы беременности, преждевременные роды в прошлом, а также то, что называют «бесплодием».
Это всё. Обнаружение уреаплазмы у беременных не является показанием к назначению антибиотиков, токсическое влияние которых на организм человека доказательств не требует.
К слову — безопасных для беременных антибактериальных препаратов в природе не существует, врач должен в каждом конкретном случае взвешивать потенциальную пользу и вред для организма матери и плода.
Количество обнаруженных организмов при микроскопии также имеет значение — если в анализе менее 10*4 КОЕ (колониеобразующих единиц, проще — бактерий) на мл и/или нет признаков воспаления, то лечение не проводят даже при вышеуказанных показаниях.
Клетки бактерий — уреаплазмы
Рекомендации того же сообщества врачей РФ подразумевает назначение лишь одного антибиотика на курс лечения. Как правило, это Вильпрафен. Возбудитель также чувствителен и к другим представителям класса макролидов (азитромицин, рокситромицин, кларитромицин).
Несмотря на уверения ряда врачей в безопасности Вильпрофена у беременных, стоит обратиться к инструкции, где указано, что исследований о безопасности не проводилось. Производитель пользуется формулировкой «в исключительных ситуациях». Уреаплазма, как представитель условно патогенной флоры, к этому классу ситуаций обычно не относится.
Ряд гинекологов (видимо, вспомнив о термине «условно-патогенный») вдобавок к антибиотикам назначают средства, стимулирующие иммунитет. Иммуномодуляторы (Виферон, циклоферон и т. п.) беременным не показаны по другой причине — доказательная база у этого класса веществ в лечении уреаплазмы отсутствует. Опасность для здоровья плода и матери также не исследована.
Хотелось бы напомнить, что об уреаплазмозе народная медицина не имеет ни малейшего понятия, объектом лечения может являться сам воспалительный процесс в уретре, влагалище. Кроме того — фитотерапия может оказывать мягкое иммуномодулирующее действие и стимулировать регенерацию воспалённых тканей.
Цветы ромашки, шишки ольхи, корни копеечника, череды и солодки берут в равных долях, измельчают и перемешивают. Столовую ложку запаривают стаканом воды, оставляют на 9 часов. Пьют в три приёма в течение суток перед едой.
Берёзовые почки, багульник, корень кровохлёбки и левзеи, трава тысячелистника и тимьян смешиваются в равных долях, измельчаются. Столовая ложка/стакан кипятка/настаивать 8-10 часов. Применяется аналогично.
Считать микоплазму причиной вагинитов, уретритов у беременных стоит в последнюю очередь. Если имеются воспалительные процессы в уро-генитальной системы, стоит поискать другие, более распространённые причины — генитальный герпес, дисбиос влагалища (у беременных в т. ч. обусловлен гормональными колебаниями) и т. д. При содержании КОЕ менее 10*4 назначать антибиотик беременной не следует.
источник
Уреаплазма при беременностиПонятие «условно-патогенная» микрофлора вводит в заблуждение многих, кто столкнулся с диагнозом уреаплазмоз. Кажется, что микроорганизм, который является для человека постоянным спутником всей жизни, не может причинить ему вред, а бактерия уреаплазма действительно часть нормального бактериального фона кишечника человека, сопровождающая его от рождения и до смерти. Даже на солидных околомедицинских порталах можно найти советы не обращать внимания на такой диагноз, воспринимая его как данность и не предпринимая мер к устранению.
Опасность уреаплазмы не в ее наличии в организме, а в ее чрезмерном размножении, превышающем нормальный уровень. Произойти такой дисбаланс может в случае ослабления иммунитета, при котором организм не способен поддерживать оптимальное соотношение агрессивных и безопасных бактерий.
Беременность – именно тот период, когда иммунная система нарушена и патогенная микрофлора получает возможность неконтролируемого распространения. Тяжесть ситуации усугубляется ответственностью больной не только за свой организм, но и за состояние еще не родившегося малыша. Именно поэтому своевременная диагностика и принятие мер к нормализации микрофлоры кишечника, а в частности контролю концентрации бактерий уреаплазмы.
И всё же главным путём заражения считается половой путь передачи инфекции. Ведь не зря это заболевание относят к инфекциям передающимся половым путём.
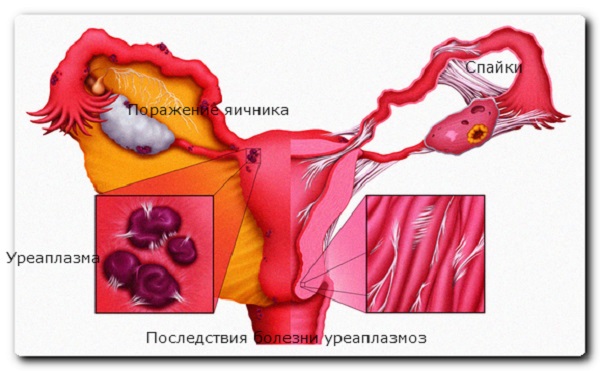
Воспалительные процессы мочеполовой системы, к которым относится уреаплазмоз, поражают половые органы и мочевыводящие каналы, мешая их нормальному функционированию. Неконтролируемое размножение бактерий приводит к отвоёвыванию больших территорий обитания, поднимаясь по каналам выше. Таким образом, пораженными оказываются стенки влагалища и слизистая шейки матки.
Поражение бактериями уреаплазмы меняет структуру тканей, что негативным образом сказывается на способности к деторождению. Негативное влияние оказывают и сами бактерии, и продукты вызванного ими воспалительного процесса. Воспаленные и загнаивающиеся ткани – оптимальная среда для размножения целого ряда агрессивных бактерий, поэтому уреаплазмоз может стать причиной ряда параллельно протекающих заболеваний.
Уреаплазмоз – частая причина бесплодия и выкидышей на ранних сроках. Происходит это по причине ослабления наружного зева, не способного выдерживать существенное давления после истончения тканей воспалительным процессом. Итогом такой деятельности бактерий становится неспособность забеременеть, внематочная беременность или выкидыш, если оплодотворение все-таки произошло.
Угроза выкидыша по причине уреаплазмоза решается проведением операции по ушиванию шейки матки, но, как и любая операция, эти действия не являются полностью безопасными для ребенка. Вред, причиняемый плоду, очевиден, но эти меры являются зачастую абсолютно необходимой мерой сохранения беременности.
Кроме опасности прерывания беременности при не пролеченном уреаплазмозе, существует целый ряд нарушений, возможных при рождении ребенка от матери с таким диагнозом:
- неполноценное развитие внутренних органов, в частности легких и почек;
- нарушения формирования нервной системы малыша;
- внутриутробное инфицирование плода, осложняющее первые годы жизни ребенка, организм которого еще не способен сам локализовать проблему.
Недооценивать опасность последствий уреаплазмоза не стоит, так как перечень заболеваний, спровоцированных им, довольно обширен:
- заболевания любого органа пищеварительной системы;
- пиелонефрит и ряд других нарушений функций почек и печени;
- импотенция, а также женское и мужское бесплодие;
- разрушение иммунитета.
Перенесенный новорожденным уреаплазмоз оставит предрасположенность к этим заболеваниям с рождения. На будущей матери лежит ответственность не только за свое здоровье, но и за состояние своего ребенка. Именно поэтому оставлять течение болезни без внимания нельзя. В случае обнаружения повышенного количества бактерий уреаплазмы при анализе, обязательно должно быть проведено необходимое дообследование и выполнена программа лечебного курса, назначенного врачом.
Организм будущей матери претерпевает множество изменений, это осложняет определение многих болезней, связанных с поражениями мочеполовой системы. В то же время, выделить некоторые признаки уреаплазмоза в острой форме, то есть перешедшего из состояния нормальной концентрации данного вида бактерий в повышенную, можно:
- жжение, зуд, дискомфорт в области внешних половых органов с усилением этих ощущений при мочеиспускании, принятии горячей ванны или согревании перед сном;
- изменение выделений из влагалища, появление мутного оттенка и кисловатого запаха;
- тянущие и спазматические боли в нижней части живота при проникновении бактерий вверх по стенкам влагалища в маточные трубы;
- болезненные ощущения при интимной близости.
При поражении мочевого пузыря беременную женщину могут беспокоить симптомы цистита: болезненное и частое мочеиспускание.
Часто беременные, считая эти признаки частью процесса вынашивания, обращаются к врачу слишком поздно, не желая выглядеть истеричными паникершами или приступают, того хуже, к самолечению, пытаясь избавиться от молочницы, цистита или ангины. Врачи предупреждают, что именно такие мысли – наиболее частая причина запущенности заболевания, которое легко подается лечению на ранней стадии и способно причинить организму необратимый вред при несвоевременном лечении.
Анализ на уреаплазмоз входит в общий курс обследования женщин, встающих на учет в женскую консультацию по беременности и имеющих ранее преждевременные роды, выкидыши или сложности в зачатии. При беременности анализы могут быть назначены по просьбе самой наблюдающейся. Но в момент, когда зачатие уже произошло, действия врача ограничены возможностью нанести вред плоду, применение многих эффективных препаратов уже противопоказано. Поэтому врачи не устают рекомендовать запланированную беременность с предварительным проведением диагностики и лечением всех инфекционных и воспалительных процессов еще до момента зачатия.
Для точной постановки диагноза первоначального анализа часто недостаточно, так как он показывает только наличие микроорганизмов в слизистых, ничего не сообщая об их типе и концентрации. Для уточнения этих данных применяются более надежные методы исследований мазка. Также для беременных не применяется метод обнаружения антител, так как этот способ актуален только как способ определения рецидивности заболевания, которое не относится к переносимым однократно, а, следовательно, иммунитета к нему не вырабатывается.
Основными методами определения уреаплазмоза и степени его опасности для конкретной беременной остаются:
- полимерная цепная реакция (ПЦР-обследование) – первичное выявление ДНК патогенного микроорганизма, точно подтверждающий диагноз, проводимый в течение одного рабочего дня и служащий основанием для направления на дальнейшее обследование. Однако метод не имеет количественного значения и не подходит для наблюдения за эффективностью проводимого лечения;
- посев – выращивание выделенных из мазка микроорганизмов на оптимальной для их размножения среде, показывающий перспективы развития болезни и дающий материал для экспериментального подбора лечебных средств.
Второй метод является основным для составления индивидуальной программы лечения особенно актуальной в случае беременной больной. Выращенная культура проверяется на устойчивость к различным типам фармацевтических препаратов, что позволяет подобрать их необходимую и достаточную концентрацию, не нагружая организм сверх меры. Занимает такое обследование несколько суток. В дальнейшем этим же методом определяется и эффективность назначенной терапии.
Подготовка женщины к сдаче анализа для получения максимально точного результата:
- за два-три дня исключить любые половые связи;
- в этот же период запрещается использование средств интимной гигиены и лекарственных препаратов местного действия;
- запрещено пользоваться тампонами и производить очистку слизистых влагалища, в частности методом спринцевания;
- в день сдачи анализа вообще не проводить процедуры интимной гигиены.
Данные рекомендации направлены на минимальные искажения бактериальной флоры слизистой влагалища, чтобы получить достоверные данные по результатам исследований.
Лечение уреаплазмоза, как и большей части вирусных и микробных заболеваний, строится на применении антибиотиков. В комплексе с ними чаще всего назначаются и другие препараты, способствующие нормализации микрофлоры после воздействия антимикробных средств, и иммуностимуляторы, укрепляющие организм в целом. Поэтому удивляться внушительному перечню назначенных от «условно-опасного» заболевания не стоит.
При этом важно иметь в виду, что лечение только одного полового партнера без лечения второго не даст результатов, обмен бактериями и вирусами произойдет при первом же незащищённом половом акте.
Лечение антибиотиками может быть назначено не сразу, а только при обнаружении конкретной угрозы плоду. К тому же, применение антибиотиков на ранних сроках является наиболее опасным. В любом случае, все действия врач проводит с учетом ситуации в конкретном случае, поэтому его рекомендации должны выполняться беспрекословно, даже если советчики со стороны делятся совсем другой схемой лечения, прекрасно показавшей себя в другом случае. Чаще всего лечение начинается после 22 недели беременности. Наиболее популярным в применении к беременным антибиотиком является эритромицин.
После завершения курса лечения проводится повторный анализ для контроля ситуации. Показанием к прерыванию нормально протекающей беременности уреаплазмоз не является, даже роды при отсутствии других показаний будут назначены в свой срок и в естественном режиме.
- заранее готовиться к беременности – обследование и лечение инфекции должно проходить в период планирования беременности;
- соблюдение мер интимной гигиены и пользование только личными предметами гигиены;
- избегать беспорядочных половых связей, использование презерватива при отсутствии уверенности в здоровье своего партнёра.
Народные методы повторяют рекомендации врачей по комплексному воздействию на проблему повышенного содержания бактерии уреаплазмы в организме беременной. Большая часть народных средств направлена не на уничтожение бактерии, а на восстановление иммунитета.
Активно применяются травяные чаи из боровой матки и золотарника. Как и в случаях других вирусных заболеваний трудно переоценить эффективность лука и чеснока. Общеукрепляющим действием обладает банальный чай с лимоном и медом вместо сахара. Рецептов такого рода существует множество, но обязательное условие их тестирования на себе – предварительная консультация с врачом.
источник
Уреаплазмоз – это самая распространенная инфекция, которая передается половым путем. Примерно 60% женщин является носителем данного патологического микроорганизма и, в большинстве случаев, он не оказывает негативного влияния на состояние здоровья. Однако при соответствующих факторах инфекция проявляет активность, вызывая болезнь.
Существует 14 видов уреаплазмы, лечение назначается при большой концентрации типа Parvo в организме. Передается данное заболевание половым путем или от матери к ребенку при прохождении родовых путей.
Возбудителем уреаплазмоза считается особый микроорганизм Ureaplasmaurealyticum. Он начинает активно размножаться и проявлять патологическую активность при наличии определенных факторов. Это:
- Начало половой жизни до 18 лет
- Сниженный иммунитет
- Незащищенный секс
- Гомосексуализм
- Беспорядочные половые связи
- Использование чужих средств личной гигиены (очень редко)
Фиксируется уреаплазмоз как патологическое состояние преимущественно в возрасте до 29 лет в пик сексуальной активности, чаще у женщин из-за анатомических особенностей.
Клинические проявления при такой болезни, как уреаплазмоз, могут быть слабо выраженными. Они мало отличаются от других воспалительных заболеваний мочеполовой системы. Проявляется патология:
- Покраснением вокруг мочеиспускательного канала у мужчин
- Слабым повышением температуры тела
- Незначительным мутным выделениям
- Чувством дискомфорта в области паха и предстательной железы
- Учащенным, болезненным мочеиспусканием
- Болью внизу живота у женщин
- Ощущением жжение, небольшим зудом в районе половых органов
При обращении к врачу с характерной симптоматикой, проводится визуальный осмотр пациента, берутся мазки на анализ. Диагностирование уреаплазмоза проводится на основании иммунофлуоресцентного исследования, полимеразной цепной реакции, а также при помощи культурального метода. Осуществляется выявление антител к уреаплазмам в крови, исследуют выделения из половых органов. Могут назначаться различные серологические тесты, делают бактериоскопический анализ соскоба из уретры у мужчин. Может понадобиться дополнительная консультация дерматовенеролога.
Существует 3 вида уреалазмоза, которые зависят от наличия симптоматики и степени проявления инфекции. Различают такие формы, как:
- Острая. Для нее характерно внезапное начало с острым течением болезни, яркими проявлениями. Патология проходит в срок до 2 месяцев
- Хроническая. Симптоматика в этом случае слабо выражена, заболевание длится больше 2 месяцев
- Носительство. Человек не испытывает никаких негативных последствий от наличия уреаплазмы, но является ее переносчиком
Достаточно часто такое заболевание, как уреаплазмоз вообще никак не проявляется, поэтому и к врачу пациент не обращается. Если возникает какой-либо дискомфорт в области половых органов или связанный нарушением мочеиспускания, рекомендуется незамедлительно обратиться к гинекологу или урологу для установления точного диагноза. Можно воспользоваться средствами народной медицины для улучшения своего состояния, убрать неприятные симптомы, вылечить инфекцию.
Средства лекарственной медицины при лечении уреаплазмоза направлены на усиление иммунной системы организма, а также снятие неприятных ощущений. Настои и отвары помогают избавиться от зуда, жжения, болезненных ощущений при мочеиспускании. Большое значение для лечения инфекции имеют особые противовоспалительные лекарственные сборы, они помогают подавить рост условно-патогенной флоры и ускорить процесс заживления.
Чеснок и народные средства на его основе помогают остановить рост патогенных микроорганизмов. Поэтому чесночная настойка является эффективным средством для борьбы с уреаплазмой. Для ее изготовления нужно почистить дольки чеснока и выдавить из них кашицу. Полученную смесь (50 г) заливают 250 мл спирта. Все ингредиенты тщательно вымешивают, закрывают в стеклянной банке и плотно закрывают крышкой. После этого смесь настаивают в прохладном, затемненном месте в течение 1 месяца. Готовое средство тщательно фильтруют и принимают по 1 чайной ложке 3 раза в день после еды. Нельзя принимать спиртовую настойку при беременности или во время кормления грудью.
Данное лекарственное растение помогает бороться с различными заболеваниями мочеполовой системы, в том числе с таким инфекционным заболеванием, как уреаплазмоз. Для изготовления отвара из зимолюбки зонтичной нужно 1 столовую ложку высушенной и измельченной травы заливают 1 стаканом холодной воды. Смесь выдерживают на слабом огне в течение 5 минут, не допуская закипания. После этого раствор отставляют и настаивают в теплом месте (можно залит в термос) в течение 2 часов. Готовый отвар тщательно процеживают и употребляют в лекарственных целях по 30 мл 3 раза в сутки до приема пищи. Чтобы укрепить иммунную систему организма и ускорить процесс выздоровления можно 25 г мелко нарезанных листьев зимолюбки заварить в 250 мл кипятка. Раствор ставят на 20 минут на небольшой огонь и томят в течение получаса. После этого готовое средство процеживают и употребляют на протяжении суток, разделив на 3 приема.
Матка боровая или ортилия однобокая часто используется для лечения различных инфекционных заболеваний, она помогает восстановить нормальное функционирование женского организма. Для этого нужно 50 г предварительно высушенной и измельченной травы данного лекарственного растения залить 500 мл водки. Готовое средство плотно закупоривают и отставляют в темное, сухое место на 3 недели. Время от времени смесь встряхивают для лучшего насыщения. Перед употреблением средство дважды тщательно процеживается, пьют его по 15-20 капель 3 раза в сутки до приема пищи. Данное средство помогает избавиться от воспалительных процессов, вызванных уреаплазмозом.
Для скорейшего излечения от уреаплазмы готовят целебный отвар на основе лекарственных растений. Для этого в равных пропорциях смешивают и измельчают кору дуба, траву боровой матки, корень бадана и курильский чай. Заливают водой и ставят на слабый огонь примерно на полчаса. После этого раствор остужают и процеживают. Можно добавить в готовый отвар пару капель масла чайного дерева и облепихового масла. Такое средство используют для спринцевания при зуде, жжении и других неприятных симптомов уреаплазмоза. Процедуру проводят 1 раз в 2 дня, но не больше 10 раз в месяц.
Чтобы укрепить иммунную систему организма, помочь ему справиться с инфекцией, воспалением и другими неприятными симптомами, надо изготовить целебный отвар. Для этого собирают и мелко нарезают траву спорыша, на 5 г данного сырья нужно 1 стакан кипятка. Раствор ставят на медленный огонь и томят еще на протяжении 20 минут. Затем готовое средство остужают и тщательно процеживают. Употребляют приготовленный таким способом отвар, как чай для лечения уреаплазмоза и недопущения бесплодия.
Справиться с неприятными симптомами подобного инфекционного заболевания можно при помощи такого лекарственного растения, как горечавка желтая. Для этого нужно 3 чайные ложки высушенной и мелко нарезанной травы залить 3 стаканами воды. Средство ставят на огонь, доводят до кипения и продолжают томить в течение еще 7-10 минут. Употребляют в лекарственных целях по полстакана готового, тщательно процеженного отвара 3 раза в сутки до еды.
Нужно взять по 2 чайные ложки измельченных цветов клевера, семян укропа, травы зверобоя и натертого на терке корня аира, добавить 3 чайные ложки мелко нарезанных листков подорожника, а также по 1 чайной ложке фиалки, полыни и семян подорожника. Все ингредиенты должны быть тщательно перемешаны. На 2 столовые ложки готового сырья нужно добавить 1 литр кипятка, залить смесь в термос и отставить на ночь настаиваться. После этого раствор тщательно процеживают и употребляют по 1 стакану до 4 раз в день на протяжении 3 месяцев В течение года можно повторить данную процедуру несколько раз для профилактики заболевания.
В качестве профилактических мер в данном случае выступает использование защитных средств при половом акте. Рекомендуется избегать случайных связей, не желательно раннее начало половой жизни. Также следует укреплять иммунную систему организма, соблюдать правильную интимную гигиену, правильно и полноценно питаться, вести активный, здоровый образ жизни. Нужно своевременно лечить любые заболевания мочеполовой системы, периодически посещать гинеколога или уролога.
При отсутствии адекватного лечения уреаплазма распространяется по смежным внутренним органам, вызывая воспалительные процессы и соответствующие заболевания. Это может быть:
- Неспецифический уретрит
- Баланопостит
- Поражение костно-суставной системы
- Сужение мочеиспускательного канала
- Простатит
- Кольпит
- Пиосальпинкс, гидросальпинкс
- Вагинит, вульвит
- Орхит
- Пиелонефрит
- Нарушение опорно-двигательного аппарата
- Сращение слизистых урогенитальных органов
- Аднексит
- Везикулит
- Фимоз
- Сальпингит
- Боль во время ходьбы
- Внематочная беременность
- Эндометрит
- Цистит
- Бесплодие как у мужчин, так и у женщин
У беременных возрастает риск прерывания беременности, развития патологий плода или начала преждевременных родов.
При лечении уреаплазмоза народными методами следует учитывать, что некоторые лекарственные травы могут вызывать аллергию. Важно строго придерживаться рецепта при приготовлении лечебных отваров или настоев. С осторожностью следует использовать средства народной медицины при заболеваниях желудочно-кишечного-тракта, пищеварения, при аритмии, нарушении работы сердца и других внутренних органов.
источник
Понятие «условно-патогенная» микрофлора вводит в заблуждение многих, кто столкнулся с диагнозом уреаплазмоз. Кажется, что микроорганизм, который является для человека постоянным спутником всей жизни, не может причинить ему вред, а бактерия уреаплазма действительно часть нормального бактериального фона кишечника человека, сопровождающая его от рождения и до смерти. Даже на солидных околомедицинских порталах можно найти советы не обращать внимания на такой диагноз, воспринимая его как данность и не предпринимая мер к устранению.
Опасность уреаплазмы не в ее наличии в организме, а в ее чрезмерном размножении, превышающем нормальный уровень. Произойти такой дисбаланс может в случае ослабления иммунитета, при котором организм не способен поддерживать оптимальное соотношение агрессивных и безопасных бактерий.
Беременность – именно тот период, когда иммунная система нарушена и патогенная микрофлора получает возможность неконтролируемого распространения. Тяжесть ситуации усугубляется ответственностью больной не только за свой организм, но и за состояние еще не родившегося малыша. Именно поэтому своевременная диагностика и принятие мер к нормализации микрофлоры кишечника, а в частности контролю концентрации бактерий уреаплазмы.
И всё же главным путём заражения считается половой путь передачи инфекции. Ведь не зря это заболевание относят к инфекциям передающимся половым путём.
Воспалительные процессы мочеполовой системы, к которым относится уреаплазмоз, поражают половые органы и мочевыводящие каналы, мешая их нормальному функционированию. Неконтролируемое размножение бактерий приводит к отвоёвыванию больших территорий обитания, поднимаясь по каналам выше. Таким образом, пораженными оказываются стенки влагалища и слизистая шейки матки.
Поражение бактериями уреаплазмы меняет структуру тканей, что негативным образом сказывается на способности к деторождению. Негативное влияние оказывают и сами бактерии, и продукты вызванного ими воспалительного процесса. Воспаленные и загнаивающиеся ткани – оптимальная среда для размножения целого ряда агрессивных бактерий, поэтому уреаплазмоз может стать причиной ряда параллельно протекающих заболеваний.
Уреаплазмоз – частая причина бесплодия и выкидышей на ранних сроках. Происходит это по причине ослабления наружного зева, не способного выдерживать существенное давления после истончения тканей воспалительным процессом. Итогом такой деятельности бактерий становится неспособность забеременеть, внематочная беременность или выкидыш, если оплодотворение все-таки произошло.
Угроза выкидыша по причине уреаплазмоза решается проведением операции по ушиванию шейки матки, но, как и любая операция, эти действия не являются полностью безопасными для ребенка. Вред, причиняемый плоду, очевиден, но эти меры являются зачастую абсолютно необходимой мерой сохранения беременности.
Кроме опасности прерывания беременности при не пролеченном уреаплазмозе, существует целый ряд нарушений, возможных при рождении ребенка от матери с таким диагнозом:
- неполноценное развитие внутренних органов, в частности легких и почек;
- нарушения формирования нервной системы малыша;
- внутриутробное инфицирование плода, осложняющее первые годы жизни ребенка, организм которого еще не способен сам локализовать проблему.
Недооценивать опасность последствий уреаплазмоза не стоит, так как перечень заболеваний, спровоцированных им, довольно обширен:
- заболевания любого органа пищеварительной системы;
- пиелонефрит и ряд других нарушений функций почек и печени;
- импотенция, а также женское и мужское бесплодие;
- разрушение иммунитета.
Перенесенный новорожденным уреаплазмоз оставит предрасположенность к этим заболеваниям с рождения. На будущей матери лежит ответственность не только за свое здоровье, но и за состояние своего ребенка. Именно поэтому оставлять течение болезни без внимания нельзя. В случае обнаружения повышенного количества бактерий уреаплазмы при анализе, обязательно должно быть проведено необходимое дообследование и выполнена программа лечебного курса, назначенного врачом.
Организм будущей матери претерпевает множество изменений, это осложняет определение многих болезней, связанных с поражениями мочеполовой системы. В то же время, выделить некоторые признаки уреаплазмоза в острой форме, то есть перешедшего из состояния нормальной концентрации данного вида бактерий в повышенную, можно:
- жжение, зуд, дискомфорт в области внешних половых органов с усилением этих ощущений при мочеиспускании, принятии горячей ванны или согревании перед сном;
- изменение выделений из влагалища, появление мутного оттенка и кисловатого запаха;
- тянущие и спазматические боли в нижней части живота при проникновении бактерий вверх по стенкам влагалища в маточные трубы;
- болезненные ощущения при интимной близости.
При поражении мочевого пузыря беременную женщину могут беспокоить симптомы цистита: болезненное и частое мочеиспускание.
Часто беременные, считая эти признаки частью процесса вынашивания, обращаются к врачу слишком поздно, не желая выглядеть истеричными паникершами или приступают, того хуже, к самолечению, пытаясь избавиться от молочницы, цистита или ангины. Врачи предупреждают, что именно такие мысли – наиболее частая причина запущенности заболевания, которое легко подается лечению на ранней стадии и способно причинить организму необратимый вред при несвоевременном лечении.
Анализ на уреаплазмоз входит в общий курс обследования женщин, встающих на учет в женскую консультацию по беременности и имеющих ранее преждевременные роды, выкидыши или сложности в зачатии. При беременности анализы могут быть назначены по просьбе самой наблюдающейся. Но в момент, когда зачатие уже произошло, действия врача ограничены возможностью нанести вред плоду, применение многих эффективных препаратов уже противопоказано. Поэтому врачи не устают рекомендовать запланированную беременность с предварительным проведением диагностики и лечением всех инфекционных и воспалительных процессов еще до момента зачатия.
Для точной постановки диагноза первоначального анализа часто недостаточно, так как он показывает только наличие микроорганизмов в слизистых, ничего не сообщая об их типе и концентрации. Для уточнения этих данных применяются более надежные методы исследований мазка. Также для беременных не применяется метод обнаружения антител, так как этот способ актуален только как способ определения рецидивности заболевания, которое не относится к переносимым однократно, а, следовательно, иммунитета к нему не вырабатывается.
Основными методами определения уреаплазмоза и степени его опасности для конкретной беременной остаются:
- полимерная цепная реакция (ПЦР-обследование) – первичное выявление ДНК патогенного микроорганизма, точно подтверждающий диагноз, проводимый в течение одного рабочего дня и служащий основанием для направления на дальнейшее обследование. Однако метод не имеет количественного значения и не подходит для наблюдения за эффективностью проводимого лечения;
- посев – выращивание выделенных из мазка микроорганизмов на оптимальной для их размножения среде, показывающий перспективы развития болезни и дающий материал для экспериментального подбора лечебных средств.
Второй метод является основным для составления индивидуальной программы лечения особенно актуальной в случае беременной больной. Выращенная культура проверяется на устойчивость к различным типам фармацевтических препаратов, что позволяет подобрать их необходимую и достаточную концентрацию, не нагружая организм сверх меры. Занимает такое обследование несколько суток. В дальнейшем этим же методом определяется и эффективность назначенной терапии.
Подготовка женщины к сдаче анализа для получения максимально точного результата:
- за два-три дня исключить любые половые связи;
- в этот же период запрещается использование средств интимной гигиены и лекарственных препаратов местного действия;
- запрещено пользоваться тампонами и производить очистку слизистых влагалища, в частности методом спринцевания;
- в день сдачи анализа вообще не проводить процедуры интимной гигиены.
Данные рекомендации направлены на минимальные искажения бактериальной флоры слизистой влагалища, чтобы получить достоверные данные по результатам исследований.
Лечение уреаплазмоза, как и большей части вирусных и микробных заболеваний, строится на применении антибиотиков. В комплексе с ними чаще всего назначаются и другие препараты, способствующие нормализации микрофлоры после воздействия антимикробных средств, и иммуностимуляторы, укрепляющие организм в целом. Поэтому удивляться внушительному перечню назначенных от «условно-опасного» заболевания не стоит.
При этом важно иметь в виду, что лечение только одного полового партнера без лечения второго не даст результатов, обмен бактериями и вирусами произойдет при первом же незащищённом половом акте.
Лечение антибиотиками может быть назначено не сразу, а только при обнаружении конкретной угрозы плоду. К тому же, применение антибиотиков на ранних сроках является наиболее опасным. В любом случае, все действия врач проводит с учетом ситуации в конкретном случае, поэтому его рекомендации должны выполняться беспрекословно, даже если советчики со стороны делятся совсем другой схемой лечения, прекрасно показавшей себя в другом случае. Чаще всего лечение начинается после 22 недели беременности. Наиболее популярным в применении к беременным антибиотиком является эритромицин.
После завершения курса лечения проводится повторный анализ для контроля ситуации. Показанием к прерыванию нормально протекающей беременности уреаплазмоз не является, даже роды при отсутствии других показаний будут назначены в свой срок и в естественном режиме.
- заранее готовиться к беременности – обследование и лечение инфекции должно проходить в период планирования беременности;
- соблюдение мер интимной гигиены и пользование только личными предметами гигиены;
- избегать беспорядочных половых связей, использование презерватива при отсутствии уверенности в здоровье своего партнёра.
Народные методы повторяют рекомендации врачей по комплексному воздействию на проблему повышенного содержания бактерии уреаплазмы в организме беременной. Большая часть народных средств направлена не на уничтожение бактерии, а на восстановление иммунитета.
Активно применяются травяные чаи из боровой матки и золотарника. Как и в случаях других вирусных заболеваний трудно переоценить эффективность лука и чеснока. Общеукрепляющим действием обладает банальный чай с лимоном и медом вместо сахара. Рецептов такого рода существует множество, но обязательное условие их тестирования на себе – предварительная консультация с врачом.
По материалам bezboleznej.ru
Статистика показывает, что женщины чаще чем мужчины болеют уреаплазмозом. Опасность инфекции кроется в бессимптомном течении, поэтому многие люди даже не знают о ее наличии. У 60% пациенток уреаплазма входит в состав природной микрофлоры влагалища, но она проявляет себя только при подходящих для нее условиях.
Благоприятной почвой для размножения микроорганизма считается беременность, при которой часто ослабляется иммунитет. Поэтому важно знать, что собой представляет инфекция и как лечить уреаплазму при беременности.
Ureaplasma – условно-патогенный микроорганизм, принадлежащий к семейству Mycoplasmataceae. Уреаплазма – это промежуточное звено между простейшими и вирусами, она считается внутриклеточным паразитом. Зачастую он обитает на половых органах и в мочевых путях человека. Но иногда микроб обнаруживается в глазах, легких, суставах и даже в сердце.
Внимание! Уреаплазмозу нередко сопутствуют различные инфекционные заболевания – гарденелез, трихомониаз, хламидиоз и другие.
Клиническая картина заболевания может быть практически незаметной либо острой. Но характерных признаков, сопровождающих именно уреаплазмоз, нет. Его проявления часто путают с симптомами других болезней, поэтому для постановки диагноза необходимо проведение тщательного обследования. К основным признакам относят:
- выделения с кровяными примесями;
- неприятные ощущения при мочеиспускании;
- дискомфорт во время полового акта;
- тянущая боль в животе.
Заражение уреаплазмозом случается при незащищенном половом акте и в случае прикосновения к инфицированным вещам и предметам. Также внутриклеточная бактерия передается во время внутриутробного развития либо в процессе родов.
Лечение уреаплазмы во время беременности должно быть обязательным, так как это заболевание может нанести непосредственный вред не только его носительнице, но и ее плоду. Так, инфекция существенно ухудшает состояние околоплодных оболочек и половых путей. Также повышается риск развития эндометриоза, разрыва тканей во время появления ребенка на свет, истмико-цервикальной недостаточности и преждевременных родов.
Внимание! Уреаплазмоз способствует появлению спаек на маточных трубах, что впоследствии заканчивается внематочной беременностью и бесплодием.
Плодные оболочки, пораженные уреаплазменной инфекцией, перестают полноценно выполнять защитные функции, поэтому плод становится уязвимым. Также нарушается маточно-плацентарный обмен, из-за чего развивается гипоксия и происходит задержка внутриутробного развития. А некоторые специалисты полагают, что уреаплазма способствует появлению пневмонии у новорожденных.
Узнайте из этой статьи, возможно ли появление уреаплазмы только у одного из партнеров.
Лучше до зачатия ребенка провести заблаговременное лечение. Уреаплазма у беременных женщин лечится сильнодействующими препаратами, включая антибиотики. Поэтому, чтобы не нарушить процесс развития плода в первом триместре врач только наблюдает за течением заболевания. Причем поводом для начала терапии является присутствие симптоматики болезни, наличие воспалительных очагов в организме и превышение концентрации микоплазмы.
Если состояние женщины удовлетворительное, то лечение уреаплазмы при беременности начинают с 22-30 недели. После постановки диагноза пациентке назначают антибиотики и препараты, активизирующие иммунитет. Для улучшения работы кишечника врач прописывает лекарства, восстанавливающие его функционирование. Также необходимо возобновление микрофлоры влагалища с помощью полезных бактерий.
Еще лечение уреаплазмы у беременных женщин подразумевает местное использование препаратов. Снять воспаление и предупредить образование спаек помогут антимикробные и иммуномодулирующие свечи. С этой целью лучше подбирать средства на основе трав.
Внимание! Чтобы удостовериться в эффективности лечения инфекции, каждые 30 дней беременные сдают анализы.
Терапия при уреаплазмозе у женщин, находящихся в положении, включает применение различных групп препаратов:
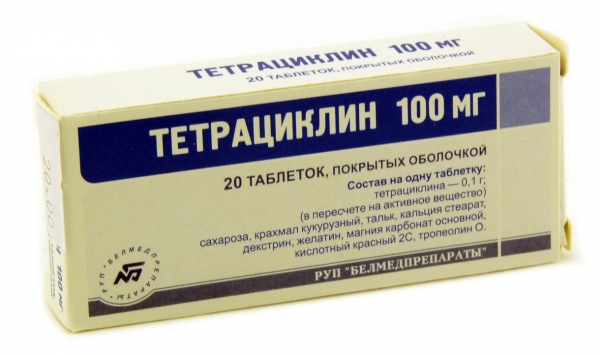
- Антибиотики. Наиболее щадящими являются макролиды – Ровамицин, Эритромицин, Вильпрафен, Джозамицин. А от приема тетрациклинов следует отказаться, так как он негативно влияют на плод.
- Иммуностимуляторы, витамины и минералы (Тималин, Магне В6, Виферон, Лимонтар).
- Пробиотики (Бифибумбактерин, Лактусан, Колибактерин).
При необходимости врач может назначить гепатопротекторы (Гепабене, Хофитол) и антимикозные средства.
Чтобы минимизировать вероятность появления побочных эффектов, беременным чаще всего назначают суппозитории для ректального введения. Одним из таких средств является Виферон. Длительность лечения – 10 дней, свечу ставят 2 р. в день. После суппозитории используют дважды в сутки каждые три дня в течение 10 дней. Далее делается перерыв на 28 дней и проводится профилактическое лечение (1 свеча раз в 12 часов на протяжении 5 дней).
Узнайте из этой статьи, является ли уреаплазма венерологическим заболеванием.
Обязательно ли нужно лечить уреаплазму у женщин? Читайте в этой статье.
Так как лечение уреаплазмоза при беременности подразумевает прием антибактериальных средств, у пациентки могут возникнуть проблемы с микрофлорой. На фоне этого происходит ослабление иммунитета, появляется дисбактериоз и развивается ряд других заболеваний. Например, после приема антибиотиков у многих женщин возникает кандидоз.
Макролиды могут спровоцировать ряд побочных эффектов:
- рвота, дискомфорт в животе, тошнота;
- аллергические реакции;
- нарушение слуха;
- сбои в работе печени и почек.
Передозировка приводит к развитию тератогенного эффекта, когда антибиотики проходят через плаценту. В результате у плода формируются врожденные патологии. Поэтому, чтобы ребенок родился здоровым, анализы на ИППП необходимо сдавать до планирования беременности.
Не менее важно избегать незащищенных половых контактов, стараться не посещать общественные туалеты, бассейны, сауны и следить за личной гигиеной.
По материалам 101parazit.com
Уреаплазмоз – инфекционное заболевание, передающееся половым путём. Возбудитель данной патологии – уреаплазма, населяет влагалище здоровых женщин в 60% случаев и встречается у каждой третей новорождённой девочки. Патогенная микрофлора годами может жить в организме, не причиняя вреда здоровью и не вызывая никакой симптоматики.
Уреаплазмоз при беременности, в период, когда организм женщины максимально ослаблен может представлять серьёзную угрозу как для будущей матери, так и для ребёнка.
Главная проблема заболевания – это несвоевременная диагностика. При беременности в организме женщины происходят серьёзные изменения, которые затрудняют определение многих патологий, так как симптомы пациентками воспринимаются как часть процесса вынашивания ребёнка. В результате этого женщины поздно обращаются к врачу и занимаются самолечением в домашних условиях. Но распознать уреаплазмоз можно по следующим признакам:
- Выделения из влагалища приобретают мутный оттенок.
- Появление дискомфорта в области половых органов, зуда, жжения. Симптомы усиливаются при мочеиспускании или принятии тёплых водных процедур (душ, ванна).
- Ощущение спазма или ноющие боли в нижней части живота.
- Сильное чувство дискомфорта или болевых ощущений во время полового контакта.
Уреаплазма размножается в слизистых оболочках человеческого организма. В 90% случаях — это зона половых органов, но при некоторых обстоятельствах (оральный секс) патогенная микрофлора поражает гортань, вызывая симптомы, напоминающие ангину. Затрагивая внутренние органы, например, мочевой пузырь, беременную женщину могут беспокоить признаки цистита – частое, болезненное мочеиспускание.
Внимание! Специалисты предупреждают, что неправильная самодиагностика и самолечение приводят к запущенности патологии, которое легко поддаётся терапии на ранних стадиях. Несвоевременное обращение к врачу способно причинить необратимый вред организму матери и будущему ребёнку.
Среди докторов до сих пор ведутся споры по поводу того существует ли такое заболевание, как уреаплазмоз. Отметим что в настоящее время данная патология не внесена в Международную классификацию болезней.
Причиной этому стало то, что нет ни одного достоверного источника, который доказывал бы существование уреаплазмоза.
Бактерия – уреаплазма, является неотъемлемой частью нормальной микрофлоры организма.
Но при определённых условиях, в особенности при возникновении воспалительных процессов в организме, отмечается повышенное количество уреаплазм, что и послужило предположением её негативного влияния. Именно поэтому уреаплазму называют условно-патогенной – опасной только при чрезмерном размножении.
Существует два основных пути заражения:
- Незащищённый половой акт с носителем болезни, в том числе и оральный секс.
- Внутриутробное заражение – инфицирование от матери к плоду.
Уреаплазмоз передаётся младенцам преимущественно женского пола. Мальчики страдают этим заболеванием гораздо реже и способны избавиться от патологии самостоятельно, без применения медикаментозных препаратов. Дополнительными источниками заражения может служить:
- Ношение чужого нижнего белья.
- Использование чужих туалетных принадлежностей: мочалок, полотенец, бритвенных станков для интимной эпиляции.
- Риск инфицирования повышается при посещении: общественных туалетов, бань, соляриев.
Данные источники заражения, по словам врачей, маловероятны, но исключать их нельзя. Инфицирование патогенной микрофлорой не даёт гарантии развития уреаплазмоза – бактерия годами может себя никак не проявлять. Для прогрессирования болезни необходимо чрезмерное размножение микроорганизма. Главным побуждающим фактором активного размножения бактерий считается снижение иммунитета человека, который наблюдается в следующих ситуациях:
- перенесённые инфекционные заболевания;
- наличие хронических болезней;
- вредные привычки;
- нерациональное питание;
- изменение гормонального фона организма в результате беременности, наличия болезней эндокринной системы, употребления гормональных препаратов;
- малоподвижный образ жизни.
Внимание! Мнение о том, что уреаплазмозом можно заразиться воздушно-капельным путём не нашло научного подтверждения. Отмечено, что бактерия неспособна жить и размножаться во внешней среде.
На кажущуюся несерьёзность заболевания, в действительности уреаплазма очень опасна, особенно во время беременности. Воспалительные процессы, которые вызывает бактерия, приводят к нарушению работы мочеполовых органов.
Наиболее тяжкими последствиями уреаплазмоза для женщин в положении являются риск преждевременных родов или потеря ребёнка.
Уреаплазма меняет структуру слизистых оболочек, что негативно сказывается на деторождении. Данная патология считается одной из распространённых причин выкидышей или преждевременных родов.
Диагностика патологии входит в общий кус обследования беременных женщин при постановке их на учёт в женской консультации. Также анализы могут быть назначены по личной просьбе пациентки в любое время. Основными методами диагностики болезни являются:
- Полимеразная цепная реакция – ПЦР. Диагностический метод молекулярной биологии, позволяющий выявлять ДНК патогенной микрофлоры. При данном обследовании выявляется наличие бактерий, а не их количество, что не даёт возможности назначить эффективный метод терапии.
- Бактериальный посев – выращивание из взятой лабораторной пробы микроорганизмов в благоприятной для них питательной среде. Метод позволяет узнать динамику роста колонии патогенной микрофлоры, штамм бактерий и их чувствительность к различным лекарственным препаратам.
Посев занимает несколько суток и считается главным методом подбора индивидуального способа лечения патологии. Для получения точной информации, перед сдачей анализов беременным рекомендуется придерживаться следующих правил:
- За двое суток до сдачи анализов следует воздержаться от любых интимных связей.
- Пациенткам запрещено в этот период пользоваться тампонами. Также не нужно прибегать к чрезмерной очистке слизистой половых органов, выполнять процедуру спринцевания.
- Не рекомендуется применять какие-нибудь лекарственные средства, в том числе и местного, наружного действий.
- В день сдачи анализов пациентки должны полностью отказаться от проведения интимной гигиены.
Такие правила способствуют минимальному искажению состояния микрофлоры слизистой половых органов и позволяют получить более точные результаты обследования.
Внимание! При выявлении патологии уже во время беременности, врачи чтобы не навредить плоду, вынуждены отказаться от применения некоторых эффективных препаратов. Специалисты настоятельно рекомендуют заранее планировать беременность и проходить обследование на уреаплазмоз ещё до момента зачатия ребёнка.
Основным методом медикаментозной терапии является приём антибактериальных средств. Лечение необходимо пройти всем половым партнёрам одновременно, иначе терапия не даст должного результата и очередное заражение уреаплазмой произойдёт при следующей незащищённой интимной близости.
Внимание! Лечение заболевания должны пройти все половые партнёры одновременно.
Общий курс терапии можно разделить на три основных этапа, который заключается в следующем:
- Нормализация микрофлоры организма.
- Купирование провоцирующих факторов развития патогенной микрофлоры.
- Восстановление иммунитета человека.
Курс назначается с учётом индивидуальных особенностей организма, течения болезни, возраста пациента. После завершения лечения проводится контрольный лабораторный анализ.
Внимание! Наличие диагноза – уреаплазмоз, не является показанием к прерыванию беременности.
Антибактериальные препараты являются главным средством борьбы с данным заболеванием. Во время беременности, лечить уреаплазмоз начинают, как правило, с 22 недели – к этому периоду у плода уже успевают сформироваться внутренние органы. На ранних сроках приём антибиотиков может навредить ребенку или спровоцировать выкидыш. К наиболее распространённым противобактериальным препаратам для терапии уреаплазмоза относятся:
- Азитромицин.
- Джозамицин.
- Доксициклин.
- Тетрациклин.
- Эритромицин.
Лекарственные средства могут назначаться исключительно лечащим врачом в индивидуальном порядке. Только специалист на основании лабораторных исследований может подобрать наиболее безопасный и эффективный препарат. Курс лечения занимает 2 недели.
Уреаплазмоз начинает развиваться у человека не в момент заражения его бактериями, а при наличии провоцирующих факторов, которые приводят к чрезмерному размножению патогенных микроорганизмов. Одним из главных факторов является снижение иммунитета и для его усиления совместно с приёмом антибактериальных средств назначается ряд иммуномодулирующих препаратов:
-
- Иммуноглобулин под названием Уреаплазма Иммун, который изготавливается из очищенной плазмы человеческой крови. Способствует повышению резистентности организма к уреаплазме. Противопоказан лицам с аллергией на белок.
- Интерферон. Позволяет усилить действие антибактериальных средств.
- Стимуляторы эндогенной интерферонизации, активизирующие собственные защитные силы организма, как Левамизол, Цианокобаламин.
- Стимуляторы клеточного иммунитета, как Миелопид, Тималин.
Для улучшения состояния здоровья врачи рекомендуют не пренебрегать лечебной физкультурой, физиотерапевтическими процедурами и здоровым питанием.
Вагинальная микрофлора является особой экосистемой женского организма, которая обеспечивает защиту детородных органов. В результате уреаплазмоза и приёма антибактериальных средств происходит дисбаланс нормальной микрофлоры. Для её восстановления используют:
- Вагинальные пробиотики. Препараты, содержащие кисломолочные или лактобактерии: Лактогин, Гинофлор, Экофемин.
- Свечи от дисбактериоза: Бифидумбактерин, Лактобактерин, Кипферон.
- Таблетированные препараты для лечения дисбактериоза: Нормофлорин.
Все лекарственные средства необходимо принимать только после консультации с лечащим врачом. Для усиления действия препаратов и свечей рекомендуется включать в свой рацион кисломолочные продукты – они имеют дополнительно положительное влияние на влагалищную микрофлору и весь организм в целом.
Несмотря на то что уреаплазма относится к условно-патогенным бактериям, а уреаплазмоз не внесён в Международный классификатор болезней, не стоит его недооценивать. Несвоевременная диагностика заболевания или неправильное самолечение, особенно во время беременности, может привести к негативным последствиям как для матери, так и для ребёнка.
Кроме риска прерывания беременности и преждевременных родов, для женщины существует ряд осложнений, к которым может привести уреаплазмоз:
- Бесплодие.
- Внематочная беременность.
- Инфицирование плода, которое может привести к негативным последствиям для организма ребёнка в первые годы жизни.
- Заболевания почек, печени.
- Ослабление иммунитета.
Своевременное выявление патологии и принятые терапевтические меры – залог здоровья родителей и их детей.
Ребёнок, находясь в утробе матери, защищён от патогенной микрофлоры плацентой. Заражение происходит при родах, во время выхода ребёнка через родовой канал. Мальчики подвержены заболеванию гораздо реже, чем девочки. Последствия уреаплазмоза для будущего ребёнка могут быть следующими:
- неполноценное формирование внутренних органов малыша;
- заболевания внутренних органов;
- снижение иммунитета.
Уреаплазмоз перенесённый в младенческом возрасте резко повышает риск развития заболевания у ребёнка в дальнейшем. Именно мать несёт всю полноту ответственности за будущее здоровье малыша.
Методы профилактики необходимы не только для предупреждения патологии, но и для того, чтобы исключить повторные рецидивы заболевания. К основным способам, которые помогут избежать заражения, относятся выполнение следующих правил:
- Регулярное профилактическое обследование обоих сексуальных партнёров.
- Необходимо избегать беспорядочной интимной близости.
- Использование контрацептивов при половых контактах.
- Соблюдение мер личной гигиены.
Для предотвращения рецидивов заболевания рекомендуется пересмотреть свой образ жизни: отказаться от вредных привычек, принять меры по укреплению иммунитета. Этому хорошо способствуют занятия спортом, отказ от алкоголя и табакокурения.
источник