Дисплазия предстательной железы — это состояние, как правило, следующее за гиперплазией (разрастанием ткани).
На этом этапе клетки органа меняют свою структуру и характеристики (становятся атипичными). После нескольких делений такой «неправильной клетки» она наследует дефект и затем становится злокачественной.
Регресс возможен, если вовремя диагностировать процесс патологии и начать его лечение.
Очаговое поражение отличается от диффузного тем, что имеет определённую зону локации и чётко выраженные границы. Часто такая симптоматика свидетельствует о раковом перерождении клеток.
Изменения предстательной железы (ПЖ) бывают доброкачественными и не несут угрозы здоровью:
- простатит. При этом наблюдаются незначительные изменения контуров железы в сторону увеличения, нарушается симметричность и чёткость границ;
- абсцесс. Выражен множественными очагами гнойной природы;
- киста. Её присутствие в ПЖ обычно не причиняет человеку неудобств. Представляет собой полость с жидкостью. Если киста небольшая, лечения не требуется. Нужно лишь регулярно следить за её состоянием на УЗИ;
- аденома. Это изменение имеет вид узелков или опухолей. Хоть и считается доброкачественным образованием, но для исключения злокачественного процесса проводится гистологический анализ клеточного материала.
Злокачественное образование ПЖ — самое опасное. Раковая опухоль может локализоваться в разных частях органа. Симптоматика патологии не специфическая, поэтому очень важна ранняя диагностика, чтобы вовремя провести биопсию и начать лечение. В самом начале, пока новообразование ещё маленькое, шансы на выздоровление очень велики – до 90%.
Дисплазия ПЖ — перерождение здоровой ткани в новообразование. Частая причина этого – воспалительные процессы в железе. И чем дольше они протекают и не лечатся, тем быстрее ткани видоизменяются.
Клетки приобретают раковые свойства в результате следующих причин:
- аденома;
- низкий иммунитет;
- недостаток физической нагрузки;
- табакокурение и алкоголь;
- сексуальная распущенность;
- стрессы;
- редкий секс и длительное воздержание;
- частые переохлаждения;
- болезни мочеполовой системы;
- генетический фактор;
- возрастные изменения. Чем больше мужчине лет, тем выше риски заболевания.
Послужить пусковым механизмом может любая из перечисленных причин или сразу несколько.
Дисплазия ПЖ может проявляться в 3-х степенях:
- лёгкой;
- умеренной;
- и самой опасной – выраженной.
Вся симптоматика основывается на нарушении мочевыделения и ослаблении эрекции. На этапе лёгкой стадии эти симптомы явно не проявляются или выражены слабо. Но если болезнь не лечить, она продолжит прогрессировать, и клиническая картина станет более тяжёлой.
Атипичные клетки могут разрастаться в любом направлении: к анусу, в сторону мочевого пузыря или под него. Чем сильнее увеличивается в размере опухоль, тем больше она давит на мочевой пузырь и мочеточники, а значит, опорожнение нарушается.
Характерная симптоматика для начального и умеренного периодов:
- вялость струи и недержание;
- мочеиспускание сопровождается болью;
- частые позывы в ночное время;
- жжение при опорожнении. На начальном этапе доставляет лишь дискомфорт, но затем усиливается;
- ослабление эрекции;
- мочеиспускание занимает много времени, поскольку процесс идёт маленькими порциями.
О разрастании опухоли свидетельствуют:
- слабый напор струи. Чем меньше урины отходит за одно опорожнение, тем больше её остаётся в мочевом пузыре. Следствие этого: постоянное подтекание мочи и появление характерного неприятного запаха;
- кровь в моче. Это происходит из-за сильной растяжки мочевого пузыря, в результате чего его кровеносные сосуды травмируются. Данный симптом характерен для поздней стадии дисплазии, когда регрессии трудно добиться, и возможен переход в раковую стадию;
- задержка мочи. Поскольку отток урины через уретру затруднён, несмотря на переполненный мочевой пузырь, его невозможно опорожнить до конца.
После обращения больного к врачу начинается сбор анамнеза. Выясняются следующие моменты:
- есть ли у пациента инфекционные заболевания сейчас, и были ли они в прошлом;
- перенесённые венерические заболевания;
- наличие аденомы;
- время появления начальной симптоматики;
- хронические заболевания.
Далее назначается инструментальная диагностика.
На сегодняшний день самое эффективное и достоверное исследование — УЗИ простаты. Основываясь на нормальных показателях ПЖ, врач выявляет отклонения в полости органа. В расчёт берётся симметричность долей, их контуры, границы положения, однородность структуры, размер.
У здорового органа эхогенные показатели одинаковы на всех участках паренхимы. Любое новообразование просматривается на мониторе в виде затемнённой неоднородной области.
На начальном этапе воспаления ПЖ доброкачественные изменения могут не определиться на УЗИ, поэтому дополнительно потребуются:
- анализ крови и мочи. Они покажут, есть ли в организме воспаление;
- гистологическое исследование. Цель: подробно изучить биоптат на наличие раковых клеток.
Дисплазия ПЖ на ранних этапах хорошо лечится медикаментозной терапией или несложными оперативными методами.
Базируется на препаратах, снижающих отёчность простаты и замедляющих дисплазию. Например, Вобэнзим. В его составе присутствует химотрипсин, активно действующий на атипичные клетки, замедляя их рост.
Из синтетических препаратов назначаются:
- ингибиторы фермента 5-альфа-редуктазы. К ним относятся Проскар, Дутастерид;
- альфа-блокаторы. Например, Фломакс или Хайтрин.
Пациентам с затруднённым мочеиспусканием обычно ставится катетер. Его постоянное использование допустимо лишь в тех случаях, когда оперативное вмешательство невозможно из-за возраста и здоровья больного.
Многие мужчины с дисплазией ПЖ не обращаются к врачу и стараются лечиться в домашних условиях. Но следует помнить, что эффект от такой терапии возможен только на ранних этапах болезни и в составе комплексного лечения.
Наиболее популярные средства:
- травяные чаи. Их готовят из хвоща и календулы, толокнянки и тысячелистника. Любую из этих трав или их смесь (2 ст. л.) заливают кипятком (500 мл) и настаивают 15-20 мин. Принимают средство перед едой. Курс: 1-3 мес.;
- сок или подсушенные семена тыквы;
- мёд, перемешанный с цветочной пыльцой в пропорции 1:1. Курс: 1 мес.
Они применяются на выраженной стадии, когда ПЖ сильно увеличена, а медикаментозная терапия себя не оправдала. Наиболее применима трансуретральная резекция поражённой области через мочеиспускательный канал.
К малоинвазивным методам (с использованием эндоскопа) следует отнести:
- микроволновую термотерапию;
- лечение лазером;
- баллонную дилатацию;
- криодеструкцию.
Перечисленные операции отличаются своей краткосрочностью и малой потерей крови по сравнению с открытыми методами резекции. Поэтому они подходят для пациентов с имеющимися тяжёлыми патологиями.
Кроме того, инвазивные методы характеризуются малой частотой постоперационных осложнений и кратким сроком реабилитации. Хирургические операции проводятся при диагностировании доброкачественных образований.
При этом удаляется лишь фрагмент поражённого органа (наиболее увеличенный). Полное иссечение ПЖ проводится только в запущенных стадиях патологии.
О симптомах и лечении аденомы простаты в видео:
Мужское здоровье нуждается в ежегодном посещении уролога. Эта мера очень важна, поскольку она позволит выявить патологию на ранней стадии.
Известно, что начальная степень дисплазии успешно корректируется медикаментозными средствами. Поэтому правильная, а главное, своевременная терапия даёт надежду на благоприятный прогноз.
источник
Рак предстательной железы 1 степени является начальной стадией образования злокачественной опухоли. Многие мужчины, в первый раз услышав диагноз, сомневаются, можно ли вылечить заболевание. Врачи уверяют, что, если лечение начато своевременно, в большинстве случаев удается полностью избавиться от новообразования. Поэтому необходимо обращаться за медицинской помощью при возникновении первичных нарушений в мужском организме.
Карцинома (другое название заболевания) образуется в предстательной железе по различным причинам. Однако врачи до конца не могут определить, какие факторы влияют на возникновение злокачественных опухолей. Выделяют наиболее распространенные признаки, которые объединяют потенциальных пациентов онкологов.
Рак предстательной железы 1 степени (карцинома)
Наибольшая вероятность возникновения заболевания проявляется у мужчин, которые:
- входят в группу риска по возрасту (старше 65 лет);
- имеют наследственную предрасположенность к раку;
- проживают в неблагоприятных условиях с плохой экологией;
- употребляют вредную для мужского организма пищу (жирные, мясные блюда);
- ведут малоподвижный образ жизни;
- постоянно контактируют с химическими веществами.
Многие мужчины опасаются, может ли повлиять один из этих признаков на возникновение заболевания. Врачи отмечают, что большую роль играют и индивидуальные особенности организма. Если человек страдает от доброкачественной опухоли в предстательной железе, значительно повышает риск возникновения рака простаты.
Рак простаты 1 степени мочь проявляться в виде различных признаков. Степень их выраженности зависит от индивидуальных особенностей организма.
В момент появления злокачественного новообразования раковые клетки присутствуют в железе в малом количестве. Поэтому нередко пациенты не замечают никаких изменений в организме.
Дискомфорт и болевые ощущения — первые симптомы рака простаты
В момент увеличения опухоли ткани железы так же растут и давят на уретру. В этом случае появляются симптомы рака простаты 1 степени. У мужчины могут проявиться:
- слабая струя мочи небольшого объема;
- учащение мочеиспускания;
- жжение при опорожнении мочевого пузыря;
- болевой синдром при посещении туалета;
- трудности в начале выхода струи;
- ощущение наполненности мочевого пузыря и ложные позывы;
- напряженность при мочеиспускании;
- нарушение потенции;
- боли при эякуляции;
- дискомфорт в промежности во время интимной близости.
У некоторых мужчин в редких случаях появляются примеси крови в моче и сперме.
Несмотря на появившиеся симптомы рака предстательной железы, мужчины не знают, нужно ли обращаться к врачу. Любой уролог скажет, что сделать это необходимо незамедлительно. Ведь если начать лечение своевременно, удастся предотвратить переход заболевания в более сложную форму.
Чтобы определить, точно ли у пациента имеется злокачественная опухоль, требуется проведение диагностических мероприятий. Они позволяют подтвердить присутствие измененных клеток, чтобы назначить терапию.
Так как первая стадия рака характеризуется скрытой симптоматикой, выявление заболевания часто происходит случайно. Врачи не всегда могут точно определить, имеется ли онкологическая болезнь. Это обусловлено тем, что опухоль микроскопическая. Поэтому прощупать ее невозможно.
Диагностика рака простаты при ультразвуковом обследовании
Выявить рак можно в ходе проведения ультразвукового обследования брюшной полости при подозрении на другое заболевание. В этом случае за один раз врач может обнаружить несколько нарушений. Однако потребуется подтверждение диагноза.
Точно сказать о присутствие раковых клеток можно с помощью анализа крови на выявление простатспецифического антигена. При повышении его уровня ставится диагноз.
Первая стадия рака успешно поддается лечению. Поэтому практически в 100% случаев больные полностью выздоравливают. Важно начать терапию сразу же после обнаружения злокачественного новообразования.
Лечение прописывается каждому пациенту в индивидуальном порядке. При этом врач учитывает возрастные и физиологические особенности, активность мужчины и состояние организма. Выделяют несколько основных видов воздействия при начальной стадии рака.
- В ходе гормональной терапии больному прописывается прием медикаментозных препаратов, действие которых направлено на снижение образования тестостерона. Также потребуется дополнительно принимать эстроген. Основным недостатком методики является большое количество побочных реакций. Поэтому врачи стараются подобрать другой способ устранения опухоли.
- Внешнее воздействие на новообразование может производиться в ходе лучевой терапии. Она в большинстве случаев останавливает рост опухоли и уменьшает ее размер. Однако излучение достигает не только пораженных клеток, но и близлежащие органы, лимфо- и кровоток. Поэтому появляются сильные побочные реакции.Лучевая терапия — один из наиболее действенных методов лечения рака на ранних стадиях
- Наиболее приемлемым безоперационным методом является брахитерапия. Она также основывается на радиоактивном излучении. Однако источник, устраняющий раковые клетки, располагается внутри организма в самой опухоли или рядом с ней. Так как воздействие не производится на здоровые клетки, пациенты наиболее часто оставляют положительные отзывы о данной методике.
- В особо серьезных случаях требуется оперативное вмешательство. Врач может назначить удаление новообразования с помощью трансуретарной резекции или посредством лапароскопии.
При раке предстательной железы 1 степени продолжительность жизни является высокой. В большинстве случаев врачи дают большие надежды на положительный исход.
Карцинома характеризуется первичным поражение предстательной железы. Поэтому при успешном лечении опухоль быстро устраняется. По данным американских онкологов, через 5 лет наблюдается 100% выживаемость пациентов с таким диагнозом. Спустя 10 лет после выявления опухоли при правильной терапии здоровыми остаются 98% мужчин.
В течение 15 лет врачи уверяют, что шанс на полноценную жизнь имеется у 93% пациентов. Если взять в расчет, что заболевание чаще диагностируется у пожилых мужчин, 15 лет является отличным результатом.
Originally posted 2017-01-10 12:09:01.
В норме процесс мочеиспускания не должен сопровождаться неприятными ощущениями. Если мужчина при опорожнении мочевого пузыря чувствует жжение, рези, боли — это повод к серьёзному беспокойству.
В некоторых случаях жжение при мочеиспускании может возникать после приёма острой сильно перчёной пищи, при переохлаждении, мочеиспускании на морозе. Эти состояния всегда проходит очень быстро и не имеет последствий.
При уретрите возбудитель внедряется в слизистую оболочку мочевыводящего канала и вызывает активное воспаление. Клиника заболевания зависит от самого возбудителя.
- При гонорее, возбудителем которой является гонококк, развиваются сильные рези при мочеиспускании, сопровождающиеся ложными позывами и гнойными выделениями из уретры.
- При трихомониазе появляются пенистые выделения жёлто-зелёного оттенка, сопровождающиеся зудом половых органов.
- Если в развитии уретрита виноваты хламидии, то присоединяются боли внизу живота, выделения с резким запахом, могут поражаться суставы.
- При довольно частых, в настоящее время, грибковых поражениях (молочница) характерны творожистый налёт на головке полового члена, покраснение, зуд при половом акте. Молочница раньше была более распространена у женщин, но в последние годы резко выросло поражение ею мужской части населения.
Проходя по мочеиспускательному каналу, конкременты и песок вызывают нарушение отхождения мочи и острую резь и жжение. При этом состояние сопровождается болями в пояснице и по ходу мочеточника. Может появляться кровь и слизь в моче.
Читайте: Камни в почках у мужчин — симптомы, диагностика и лечение
При поражениях простаты может так же появляться боль и жжение при акте мочеиспускания. Но эти патологии всегда сопровождаются другими жалобами и симптомами — ноющая боль в промежности и внизу живота, нарушение потенции, повышение температуры.
Читайте подробнее: Симптомы аденомы предстательной железы
Стриктура уретры — это сужение мочеиспускательного канала после хронического воспаления или травмы. Сопровождается патология затруднением мочеиспускания. Помимо резей, пациент жалуется на необходимость сильно тужиться; моча отделяется медленно, порциями, разбрызгивается. Опорожнение мочевого пузыря при этом не полное, часто возникают повторные позывы.
На фоне травм паховой области и после введения катетера может возникать поражение слизистой уретры, которое проходит самостоятельно через какой-то промежуток времени. Это может сопровождаться жжением и болями, имеющими обратимый характер.
Для правильной постановки диагноза необходимо выявить все сопутствующие жалобы у больного и провести инструментальные и лабораторные методы исследования.
- При уретрите наиболее информативен мазок из уретры, который выявляет возбудителя и помогает подобрать антибактериальный препарат.
- При мочекаменной болезни приходят на помощь ультразвуковое исследование и контрастная рентгенография. Они помогают чётко определить локализацию конкрементов и определить правильное лечение.
- Если рези при мочеиспускании возникают на фоне простатита или аденомы простаты, то на помощь при постановке диагноза приходит ректальное пальцевое исследование. Врач, пальпируя увеличенную воспалённую простату, может определить степень выраженности воспаления и взять отделяемое на микроскопический анализ для выявления возбудителя. Подтверждает диагноз УЗИ предстательной железы, которое проводят при полном мочевом пузыре.
- При стриктуре уретры диагноз помогает поставить УЗИ, контрастная урография и ретроградная уретрография. Также помогает определить степень сужения скорость выделения мочи за период времени.
После правильной постановки диагноза врач может назначить профильное адекватное лечение.
- Уретрит. При уретритах назначаются антибиотики или другие антибактериальные препараты в зависимости от возбудителя. При острых уретритах и рано начатом лечении возможно полное выздоровление. Вялотекущие хронизированные процессы поддаются терапии тяжелее и требуют дополнительных мер (стимулирующие, общеукрепляющие препараты, адаптогены).
- Мочекаменная болезнь. При мочекаменной болезни широко используют метод ультразвукового дробления. При локализации камней в мочевом пузыре иногда трудно нацелить аппарат при дроблении непосредственно на конкремент из-за его высокой подвижности. В таком случае применяют эндоскоп и специальные инструменты — литотрипторы, которые вводят непосредственно в мочевой пузырь.
- Патологии простаты. При лечении хронического простатита требуется комплексный подход. Помимо антибактериальных препаратов (антибиотики, нитрофураны), рекомендуют общеукрепляющие, физиопроцедуры, массаж простаты через прямую кишку. При выраженном воспалении назначают нестероидные противовоспалительные (НПВС), спазмолитики (папаверин, но-шпа). Хорошо помогают электростимуляция и магнитотерапия. Эффективность проведенных мероприятий сильно зависит от стадии процесса и степени его выраженности.
- Стриктура уретры. В лечении стриктур уретры с сопутствующими резями при мочеиспускании широко применяют лазерную коррекцию. Эффективна также уретропластика, при которой в поражённый участок мочеиспускательного канала пересаживается донорская ткань самого пациента (участки слизистой щеки или крайней плоти). Ткани хорошо приживаются и восстанавливают ток мочи.
- Последствия катетеризации. Резь и боль после введения катетера, как правило, не требует дополнительного лечения и проходит самостоятельно. Но нужно быть полностью уверенным в том, что не присоединяется инфекция и причина связана только с катетеризацией. Иногда назначают дополнительно для профилактики инфицирования короткий курс нитрофуранов (5-нок, нитроксалин).
Резь и боль при мочеиспускании у мужчин, как правило, проходят при правильном лечении основного заболевания. Важно не запускать воспалительный процесс, не заниматься самолечением и не допускать хронизации инфекции.
Для профилактики патологии необходимо:
- соблюдать гигиену половых органов;
- не переохлаждаться;
- избегать беспорядочных половых связей;
- вовремя выявлять и лечить инфекции мочеполовой сферы.
Аденома простаты или доброкачественная гиперплазия предстательной железы — наиболее распространенная проблема мужчин старшей возрастной категории. Практически каждый третий такой пациент нуждается в оперативном лечении.
Состояния, при которых необходима операция по удалению аденомы простаты, можно разделить на ургентные (острые) и плановые.
Ургентные включают в себя следующие:
- острая задержка мочи;
- внезапно развившиеся симптомы почечной недостаточности;
- макрогематурия (наличие крови в моче);
- тампонада мочевого пузыря.
К плановому хирургическому вмешательству прибегают в случае выраженных клинических симптомов и стадии декомпенсации доброкачественной гиперплазии, о чем свидетельствуют:
- тяжелые нарушения функции мочевого пузыря;
- парадоксальная ишурия;
- расширение чашечно-лоханочной системы почек (уретерогидронефроз);
- развитие хронической почечной недостаточности (повышение уровня креатинина, мочевой кислоты крови, снижение скорости клубочковой фильтрации);
- частое присоединение вторичной инфекции мочевыводящих путей;
- отсутствие положительного эффекта от консервативной терапии.
По некоторым данным у мужчин со средней степенью тяжести заболевания оперативное лечение также более эффективно, чем медикаментозное.
Традиционные методики оперативного вмешательства, применяемые при аденоме предстательной железы, представлены следующими:
- трансуретральная резекция предстательной железы (ТУР);
- открытая аденомэктомия;
- трансуретральная инцизия предстательной железы.
ТУР известна как «золотой стандарт» оперативного лечения аденомы. Доступ к железе осуществляется через уретру — мочеиспускательный канал, в который вводится эндоскопический прибор. Поэтому операцию отличает малая травматичность и невысокий процент осложнений. Различают моно- и биполярную резекцию (отличие состоит в использовании разного оборудования). Применяется при объеме железы 30-80 см3.
Проводится под воздействием спинномозговой или эпидуральной анестезии. Операция по удалению аденомы простаты методом открытой аденомэктомии подразумевает под собой разрез в нижней части живота и полную резекцию доброкачественного образования. В зависимости от места хирургического доступа бывает чреспузырной (по Фрейеру), позадилонной (по Лидскому), промежностной (ишиоректальной и трансректальной).
Операция проводится под общим обезболиванием. Является самым травматичным способом с высокой вероятностью развития послеоперационных осложнений. В то же время основное преимущество метода — полное отсутствие рецидивов заболевания. Чаще всего показана при аденомах, не поддающихся медикаментозному влиянию, и объему железы более 80-100 см3.
Трансуретральная инцизия применяется у мужчин с небольшими размерами предстательной железы, до 30 см3. При этом хирург не удаляет железу, а рассекает ее.
Современные медицинские технологии позволяют постоянно разрабатывать новые наименее травматичные хирургические вмешательства на предстательной железе.
Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- интерстициальную лазерную коагуляцию;
- трансуретральную игольчатую абляцию;
- лазерную трансуретральную инцизию;
- трансуретральную или трансректальную гипертермию;
- трансуретральную микроволновую или радиочастотную термотерапию;
- трансуретральную радиочастотную термодеструкцию;
- экстракорпоральную пиротерапию;
- трансуретральную электровапоризацию.
Общим, что объединяет все эти методики, является то, что они применяются только на ранних этапах болезни, когда аденома еще не достигает больших размеров.
Не требуют проведения общего наркоза, после операции практически не наблюдается осложнений, являются безопасными, в том числе у лиц, принимающих кроверазжижающие препараты и имеющие серьезные сопутствующие заболевания.
В большинстве случаев пациенты не нуждаются в послеоперационной катетеризации мочевого пузыря. Однако эффективность данных технологий немного ниже, чем таковая при вышеописанных операциях.
Как и любое другое хирургическое вмешательство, операция на простате является инвазивной процедурой, нарушающей целостность различных тканей, слизистых оболочек, кровеносных и лимфатических сосудов и т.д. Таким образом, она не проходит для организма человека бесследно и может привести к развитию некоторых осложнений.
В зависимости от времени возникновения, послеоперационные осложнения делятся на 2 группы: ранние и отдаленные.
- кровотечения во время или после операции, которые могут быть стабилизированы переливанием крови или плазмозамещающих растворов, или требовать повторного вмешательства;
- инфекционные процессы нижних мочевыводящих путей (острый цистит, простатит, уретрит, эпидидимит);
- ТУР-синдром — водная интоксикация организма (увеличение объема внеклеточной жидкости), опасен развитием сердечно-сосудистой недостаточности и отека головного мозга;
- острая задержка мочи;
- снижение уровня натрия, обусловленное всасыванием промывного раствора.
Группа поздних послеоперационных осложнений включает:
- нарушения эректильной функции;
- недержание мочи;
- склероз шейки мочевого пузыря;
- стриктура (рубцовые изменения) уретры;
- сохранение неспецифической симптоматики;
- камни мочевого пузыря;
- ретроградная эякуляция (выброс спермы в мочевой пузырь);
- рецидивы и «ложные» рецидивы болезни.
Одним из критериев успешного результата операции и удовлетворительной оценки качества жизни пациента является сохранение его сексуальной активности независимо от возраста.
Операция на простате может привести к повреждению нервных и сосудистых структур около предстательной зоны полового члена, что обуславливает эректильную недостаточность. Наибольшая частота таких осложнений приходится на открытый метод аденомэктомии и ТУР. Новые методики в меньшей степени влияют на мужскую потенцию.
Процесс восстановления структур, контролирующих эрекцию, довольно длительный и зависит от общего здоровья мужчины, статуса потенции до хирургического лечения. Поэтому врач может назначить комплекс определенных мероприятий, а именно физические упражнения, укрепляющие мышцы малого таза и промежности, лекарственные препараты (силденафил, тадалафил), консультацию психолога, вакуумную терапию и др.
Не менее важным периодом, чем сама резекция предстательной железы, является реабилитационный этап.
Его длительность напрямую зависит от метода операции, степени ее травматичности, выраженности осложнений, наличия сопутствующей патологии, возраста, уровня исходных защитных сил организма, и может составлять от 3 до 12 месяцев.
Прежде всего, необходимо повысить приверженность пациента к выполнению всех процедур. Для этого специалист знакомит мужчину с особенностями протекания послеоперационного периода, обучает его физическим упражнениям, предотвращает появление тревожно-депрессивных расстройств.
Основные правила и процедуры, которых следует придерживаться, представлены ниже:
- в первые 3-4 недели избегать резких движений, поднятия тяжести, чрезмерных нагрузок, переохлаждения;
- молочно-растительная диета, не употреблять жареную, копченую, соленую пищу;
- питьевой режим (достаточное адекватное питье);
- профилактика запоров;
- отказ от алкоголя, курения;
- ежедневные прогулки пешком;
- половой покой 4-6 недель;
- лечебная физкультура по специальным методикам, массаж;
- не посещать бани, сауны;
- постоянное наблюдение лечащего врача.
Прогноз у пациентов с аденомой простаты в последние годы стал значительно более благоприятным. Это стало возможным благодаря использованию современных безопасных методик, обеспечивающих максимально быстрое и качественное восстановление при минимальном количестве последствий.
Кроме того, современная медицина располагает возможностями оперативного лечения заболевания на начальных стадиях, не дожидаясь развития осложнений.
источник
Патологии кишечника встречаются у многих людей. Особо опасным заболеванием этого органа считается злокачественное перерождение эпителия. Рак толстой и прямой кишки занимает одно из ведущих мест в онкологической структуре патологий. Данное заболевание часто приводит к смерти пациентов. Поэтому важно вовремя обнаружить те состояния, которые предшествует злокачественному росту клеток. Одной из таких патологий является тубулярная аденома (полип). Несмотря на то что она состоит из нормальных эпителиальных клеток, может произойти её перерождение в опухоль. Поэтому при обнаружении аденомы кишечника всегда требуется консультация врача-онколога. В большинстве случаев следует удалить образование хирургическим методом.
Доброкачественные новообразования кишечника встречаются часто. В редких случаях они приносят неудобства и дают о себе знать. Чаще их наличие выясняется случайно, при проведении профилактического осмотра или во время лечения других патологий ЖКТ. Одним из подобных новообразований является тубулярная аденома кишки. Внешне она представляет собой небольшой нарост на внутренней поверхности эпителия. Если взять небольшой кусочек ткани аденомы (провести биопсию) и рассмотреть её под микроскопом, то можно увидеть зрелые клетки кишечника. Как и при всех доброкачественных новообразованиях, гистологическое строение данного нароста полностью повторяет структуру эпителия. Тем не менее тубулярная аденома является заболеванием, на фоне которого часто развивается колоректальный рак. Поэтому она представляет опасность для здоровья пациента. Другое название этого доброкачественного новообразования кишечника – полипоидная аденома. Она встречается примерно у 5% населения. При этом частота возникновения аденомы не зависит от возраста и пола человека. В некоторых случаях имеют место множественные полипы. Считается, что при наличии одиночной тубулярной аденомы небольшого размера риск озлокачествления невелик. Тем не менее данное образование является поводом постановки на учёт в онкологический диспансер для постоянного наблюдения.
Учёные ещё не выяснили точный этиологический фактор, способствующий развитию аденом кишечника. Существует несколько теорий возникновения доброкачественных новообразований. Большинство врачей считают, что в возникновении данного заболевания ведущую роль играет сочетание нескольких факторов. Исходя из этого, выделяют несколько причин появления тубулярной аденомы:
- Генетическая предрасположенность. Наследственность при возникновении полипов кишечника имеет большое значение. В некоторых случаях тубулярные аденомы выявляются у нескольких членов семьи.
- Характер питания. Считается, что люди, в рационе которых большое количество животных жиров, имеют склонность к появлению как доброкачественных новообразований, так и рака ЖКТ. В свою очередь, риск развития этих патологий снижается при употреблении овощей, зелени, пищи, богатой клетчаткой.
- Вредные привычки.
- Воздействие на организм различных химических агентов, ионизирующей радиации.
- Стрессовые ситуации.
Чаще всего тубулярная аденома встречается у лиц пожилого возраста. В связи с тем, что у данной группы людей повышается риск развития рака кишечника, полипы подвергаются обязательному удалению.
Тубулярная аденома может иметь различный размер. Он колеблется от нескольких мм до 2-3 см. В зависимости от микроскопической картины, выделяют «сидячие» полипы и доброкачественные образования на ножке. Также тубулярные аденомы отличаются по локализации. Они могут располагаться в желудке, толстой и сигмовидной кишке. В зависимости от количества аденом, выделяют одиночные и множественные полипы. Наибольшую важность для выбора способа лечения и прогноза заболевания представляет классификация, в основе которой лежит гистологическое строение ткани новообразования. В зависимости от этого выделяют 3 вида полипов кишечника:
- Тубулярная доброкачественная аденома. При микроскопическом исследовании можно увидеть, что клетки полипа этого типа представляют собой продолговатые или ветвящиеся трубочки, окруженные соединительной тканью.
- Тубулярно-ворсинчатая аденома – развивается под воздействием неблагоприятных факторов и при отсутствии лечения. Возникновение полипов данного типа повышает риск перерождения в раковую опухоль. При гистологическом исследовании выявляют как трубчатые клетки, так и участки фиброза.
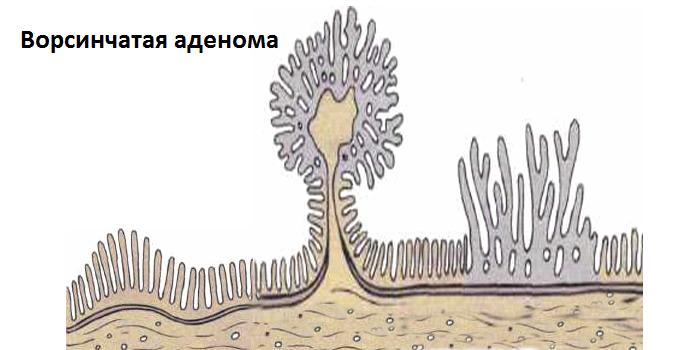
- Ворсинчатая аденома. Эта разновидность полипов кишечника является облигатным предраковым состоянием, то есть всегда трансформируется в злокачественную опухоль. При удалении подобного образования макропрепарат имеет сходство с морской капустой.
Стоит помнить, что, несмотря на «безобидность» тубулярной аденомы, она практически всегда трансформируется в ворсинчатый полип. В среднем это происходит через 4-5 лет после её обнаружения.
При небольших размерах тубулярная аденома не имеет никаких клинических проявлений. Это объясняется тем, что образование не препятствует нормальной работе кишечника и прохождению каловых масс. Если полип достигает нескольких сантиметров в диаметре (от 2 и более), то его наличие можно заподозрить по клиническим симптомам. Среди них выделяют такие изменения, как кишечный дискомфорт, патологические выделения, боль при дефекации. Симптомы при тубулярной аденоме:
- Запоры или диарея.
- Появление крови при дефекации. Это объясняется тем, что каловые массы травмируют стенку тубулярной аденомы.
- Боль во время акта дефекации.
- Зуд в области анального отверстия.
Следует помнить, что такие симптомы могут свидетельствовать о возникновении злокачественной опухоли сигмовидной или прямой кишки. Поэтому при развитии подобной клинической картины необходимо срочно обратиться к проктологу.
Переход доброкачественного образования в рак начинается с постепенного изменения клеточного состава аденомы – дисплазии. При тубулярном полипе данного процесса не наблюдается. Часто клеточные перестройки имеют место при ворсинчатых образованиях. Тем не менее такое понятие, как тубулярная аденома с дисплазией существует. Возникновение незрелых клеток чаще всего происходит при увеличении полипа в размерах. При этом трубчатая аденома трансформируется в тубулярно-ворсинчатое образование. Дисплазия не всегда свидетельствует о злокачественности процесса. Это зависит от степени зрелости клеток аденомы. Тем не менее появление недифференцированных элементов даже в минимальном количестве повышает риск развития раковой опухоли кишечника.
Выделяют 3 степени дисплазии при тубулярных аденомах кишечника. От того, насколько изменены клетки полипа, зависит тактика врача. Тубулярная аденома с дисплазией 1-2 степени имеет благоприятный прогноз для лечения. Большая вероятность перерождения в рак наблюдается при выраженных изменениях клеточного состава полипа. Умеренная дисплазия характеризуется утолщением базального слоя кишечного эпителия. Клеточное ядро гипохромное, количество митозов повышено. Дисплазия средней степени отличается тем, что базальный слой эпителия размыт, наблюдается выраженная пролиферация в ростковой зоне клеток. Кроме того, сами элементы различаются между собой по размеру и форме. Выраженная степень дисплазии является терминальной стадией, за которой следует атипия. Клетки при этом отличаются гиперхромностью и полиморфизмом. Количество измененных элементов составляет от 0,5 до 1% ткани эпителия.
При подозрении на наличие тубулярной аденомы проводятся эндоскопические исследования. К ним относят колоно- и ректороманоскопию. Выбор метода зависит от локализации полипа в кишечнике. Решающее значение в диагностике отводится гистологическиму и цитологическому исследованию.
Основным способом лечения является хирургическое удаление полипа. В редких случаях тубулярную аденому просто наблюдают (при малых размерах). При этом пациент должен соблюдать диету и исключить вредные привычки. Зачастую проводится эндоскопическая полипэктомия. При выраженной дисплазии выполняют операцию.
Предугадать развитие тубулярной аденомы невозможно. Тем не менее к профилактическим мерам можно отнести правильное питание (преобладание в рационе клетчатки, малое количество жира). Также следует исключить курение и приём алкоголя при отягощённом наследственном анамнезе. После 60 лет рекомендуется проводить диагностическую колоноскопию.
источник
Новообразования кишечника могут долго никак себя не проявлять. Из-за этого и обнаруживают их уже после значительного увеличения размеров. Такое возможно и с аденомой тубулярного типа. Это доброкачественное новообразование, которое встречается у 5% пациентов с подобной опухолью. Аденома опасна, поскольку может становиться злокачественной.
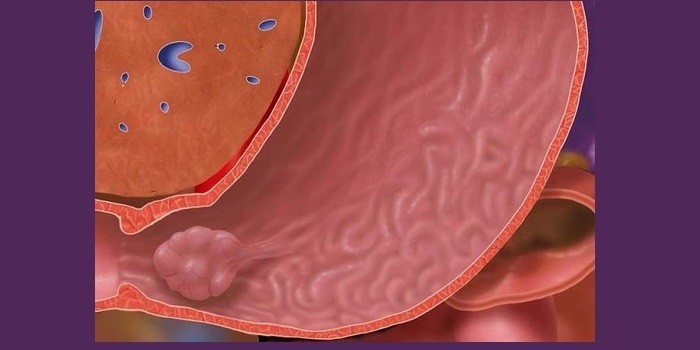
Многие внутренние органы человека состоят из железистого эпителия. Из этой ткани может формироваться аденома – доброкачественное новообразование размером от небольшого полипа до крупной плоской опухоли. В кишечнике чаще возникает тубулярный тип. Образование имеет гладкую поверхность, четкие границы, широкое основание и красный оттенок.
Опухоль может поражать разные отделы кишечника:
Последний отдел кишечника поражается аденомой чаще остальных. В основе механизма развития лежит гиперплазия – избыточный рост клеток слизистой оболочки кишечника. Этот процесс начинается под действие воспалительных процессов в этом органе, которые со временем вызывают атрофию тканей.
Основной риск, которые несет в себе такое новообразование – это вероятность перерождения в колоректальный рак. Все зависит от размеров аденомы. Если ее диаметр не превышает 1 см, то риск развития рака низкий. Большие новообразования в 40% случаев имеют очаги малигнизации.
Точная этиология развития такой опухоли в кишечнике до сих пор не выяснена. Врачи лишь приводят список факторов риска, которые могут спровоцировать начало активного деления клеток.
Другие факторы риска опухоли тубулярного типа:
- гастрит, язва и другие патологии ЖКТ;
- работа с токсинами или в запыленном помещении;
- плохая экологическая обстановка;
- недостаток физической нагрузки;
- воздействие радиации;
- стрессовые ситуации;
- пожилой возраст;
- неправильное питание, обилие животных жиров;
- наследственность;
- лишний вес;
- застойные явления в малом тазу;
- перенесенная холецистэктомия;
- сахарный диабет 2 типа;
- атеросклероз, высокий уровень холестерина.
В зависимости от количества, новообразования могут быть одиночными или множественными. По основной классификации аденому делят на виды с учетом размеров, внешнего вида и риска перерождения в злокачественную опухоль. В процессе диагностики важно установить тип полипа, поскольку это влияет на тактику лечения: будет ли оно медикаментозным или хирургическим. Кроме того, определив вид опухоли, часто удается избежать ее перерождения в рак.
Этот тип полипа состоит из клеток в виде ветвящихся или продолговатых трубочек, окруженных соединительной тканью. Он чаще представлен маленькими новообразованиями, которые состоят из небольших округлых желез. Хоть опухоль и доброкачественная, в большинстве случаев она трансформируется в ворсинчатый полип, который имеет высокий риск развития рака.
Такую опухоль еще называют папиллярной. Сочетает в себе характеристики 2 типов аденомы: тубулярной и ворсинчатой. При гистологическом исследовании обнаруживаются трубчатые клетки и участки фиброза. Диаметр новообразования может превышать 30 мм.
Это самый опасный вид опухоли такого типа, поскольку в 40% случаев она становится злокачественной, из-за чего считается предраковым состоянием. Диаметр аденомы достигает 100 мм, ее структура мягкая, а поверхность бархатистая. Сама опухоль формируется из ворсинок, выстилающих слизистую толстой кишки. Внешне новообразование имеет сходство с морской капустой.
В этой области кишечника развивается тубулярная, тубулярно-ворсинчатая или ворсинчатая аденома. Она может иметь разную степень дисплазии. Это обратимый патологический процесс, который может привести к малигнизации (озлокачествелению).
При тубулярном полипе такого процесса нет, но для ворсинчатого клеточные перестройки характерны. С учетом их была выделена следующая классификация:
- Тубулярная аденома с дисплазией эпителия 1 степени, которая отражает относительно нормальное деление клеток. Изменения тканей не являются ярко выраженными.
- Аденома с умеренной дисплазией. Атипичных клеток становится все больше, они отличаются гиперхромностью. Патологический процесс обратим, границы между слоями тканей еще не так различимы.
- С гиперплазией 3 степени. Это предраковое состояние с минимальной вероятностью обратного развития патологического процесса. На терминальной стадии пациенту необходимо постоянное наблюдение онколога.
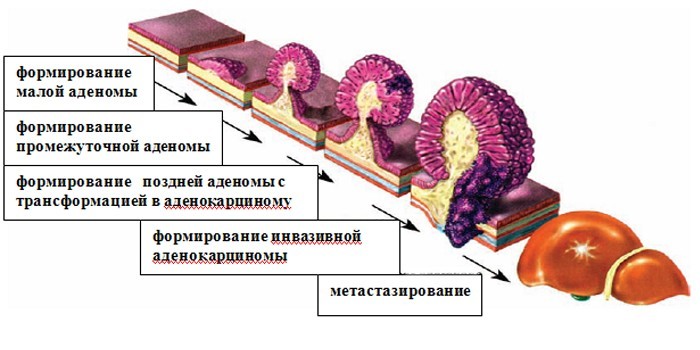
Формирование аденомы начинается с безобидного полипоидного образования. Его рост до значительных размеров может занимать 3–4 года, после чего может произойти преобразование клеток в раковые. Всего выделяют 3 стадии развития аденомы:
- Первая. Из-за дольчатой поверхности полипозное образование внешне и по размерам схоже с ягодой малины. Нарушений работы кишечника нет, поскольку диаметр опухоли небольшой.
- Вторая. Опухоль разрастается до диаметра в 10 мм и более. На этой стадии у пациента появляются неприятные симптомы в виде проблем с пищеварительным трактом.
- Третья. Диаметр опухоли превышает 30 мм, опухоль начинает перерождаться в раковую. Могут быть поражены другие органы: головной мозг, легкие, печень. В тяжелых случаях развивается перитонит.
Как и многие опухолевые заболевания, такой тип аденомы на ранней стадии протекает практически незаметно. Пациенты с низкой степенью дисплазии тканей не ощущают никакого дискомфорта. Симптомы появляются, когда новообразование достигает значительных размеров и нарушает пищеварение.
При диаметре в 10 мм уже могут возникнуть кровотечения, не связанные с геморроидальными шишками. В каловых массах появляются кровяные полоски светло-алого цвета, что со временем приводит к анемии. Из-за роста опухоли появляются проблемы с опорожнением кишечника. Дальнейшие потуги провоцируют еще большее разрастание полипа, поэтому состояние только ухудшается. Другие характерные признаки аденому тубулярного типа:
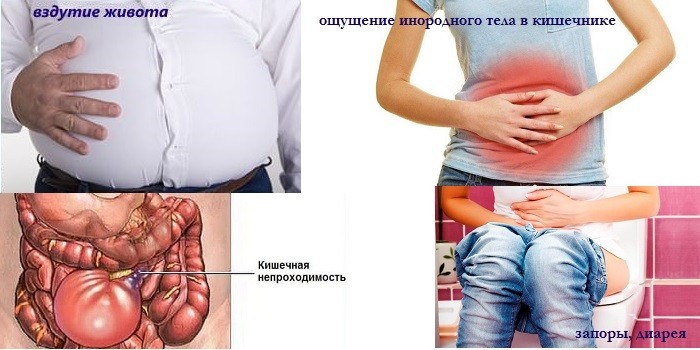
- хроническое вздутие кишечника;
- неприятные ощущения и зуд в области анального отверстия;
- ощущение инородного тела в кишечнике;
- появление слизи в кале;
- боль при опорожнении кишечника;
- нестабильность стула, чередование запоров и диареи;
- кишечная непроходимость.
Тубулярная аденома сигмовидной кишки и других отделов кишечника требует комплексного обследования. Первый этап диагностики после изучения анамнеза – пальпация. Во время осмотра врач может уточнить предварительный диагноз, определить консистенцию и размеры новообразования. Для подтверждения своих предположений специалист назначает следующие исследования:
- Ректороманоскопию. Необходима для оценки состояния нижних отделов кишечника. В анальное отверстие пациента вводят специальный прибор, оснащенный камерой. Во время исследования специалист берет часть эпителия для биопсии.
- Колоноскопия. Проводится так же, как ректороманоскопия, но помогает изучить состояние более глубоких отделов кишечника. По окончании колоносокопии тоже берут материал для биопсии.
- Ирригоскопия. Это метод рентгенологического исследования. В прямую кишку пациента вводят бариевую взвесь, которая выполняет функцию контрастного вещества. Когда раствор заполняет весь кишечник, выполняют несколько его снимков.
Если у больного есть противопоказания к проведению эндоскопических исследований (ирригоскопии или ректороманоскопии), ему назначают МРТ и УЗИ. Они помогают визуализировать опухоль, определить ее локализацию и размеры. Дополнительно пациенту назначают еще несколько процедур:
- анализ крови;
- исследование кала;
- анализ крови на онкомаркеры.
Если у пациента 1 степень неоплазии, то врачи выбирают наблюдательную тактику. Специалисты отслеживают динамику развития патологии. Одновременно проводится терапия, которая предотвращает дальнейшее разрастание полипов. Прогноз лечения зависит от того, на какой стадии была обнаружена опухоль. Чем раньше она была диагностирована, тем больше процент полного выздоровления.
На исход влияет вид аденомы. Тубулярно-ворсинчатая чаще перерождается в рак, поэтому имеет менее благоприятный прогноз терапии. Оперативное лечение – единственный возможный способ избавиться от аденомы. Медикаментозное лечение проводится для улучшения состояния пациента. В схему терапии включают следующие лекарства:
- Витамины A, C, Е4 и фолиевую кислоту.
- Пробиотики: Линекс, Бифиформ, Нормобакт.
- Препараты кальция: Кальций Д3 Никомед, СупраВит.
При аденоме тубулярного типа показано иссечение новообразования, иногда вместе с частью кишечника. Операцию проводят после гистологического исследования, которое подтверждает или опровергает наличие раковых клеток.
При 2 степени дисплазии возможно малоинвазивное вмешательство – электрокоагуляция, т. е. прижигание патологических тканей. Полипы больших размеров иссекают частями. Возможные способы удаления новообразования:
- Лапароскопия. Это удаление опухоли через небольшие проколы в передней брюшной стенке.
- Трансанальное иссечение. Показано только при аденомах прямой кишки, расположенных возле ануса.
- Лапаротомия. Это открытая операция, при которой опухоль удаляют через разрез на брюшной стенке.
- Полная резекция аденомы. Показана при подозрении на рак или если полип имеет явно злокачественный характер. Чаще полное иссечение проводят, когда обнаружена аденома с дисплазией 3 степени.
Перед применением народных средств нужно обязательно проконсультироваться с врачом. При наличии противопоказаний или неправильном подходе состояние может только ухудшиться. Если врач разрешит, можно использовать один из следующих народных рецептов:
- Смешать 200 г зелени петрушки и 100 г расторопши. Залить 3 л кипятка, оставить на 1 неделю в темном месте. Процедить и перелить в бутылки. Пить по 50 г 3 р./сут. Повторять процедуру, пока длится официальное лечение.
- Взять несколько грибов веселки, залить водкой в пропорции 0,4 л на 1 шт. Спирт использовать нельзя, поскольку он убьет полезные микроорганизмы. Настаивать средство 30 дней. Каждое утро пить по 1 ст. л. настоя. Продолжать лечение на протяжении всего курса официальной терапии.
Если доброкачественное новообразование перешло в рак, необходимо радикальное удаление пораженной части кишечника в сочетании с лучевой и химиотерапией. При необходимости пациенту создают искусственное анальное отверстие – колостому. Народные методы могут применяться только в качестве дополнения к официальной терапии для повышения иммунитета и исключительно с разрешения врача.
Чтобы исключить развитие заболеваний кишечника, важно правильно питаться. В рационе должны присутствовать кисломолочные продукты, свежие фрукты и овощи. Острая и жирная пища полностью исключается, поскольку она раздражает слизистую пищеварительного тракта. Для профилактики аденомы кишечника необходимо придерживаться еще нескольких правил:
- регулярно посещать врача;
- вести активный образ жизни;
- отказаться от вредных привычек;
- отказаться от частого приема обезболивающих;
- держать вес в норме;
- исключить переохлаждения.
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
источник
Тубулярная аденома локализуется в разных отделах кишечника и часто имеет папиллярную структуру. Этот тип новообразований редко вырастает свыше одного сантиметра. Опухоль представляет потенциальную угрозу, поскольку часто является предвестником рака толстой кишки. Злокачественная трансформация происходит быстро, поэтому уплотнение требуется удалить сразу после уточнения диагноза.
Тубулярная аденома выглядит как сосочковое утолщение с красным тоном. Границы обычно выражены четко, а основание – широкое либо тонкое c ножкой. Состоит из железистых клеток слизистой и частично из соединительной ткани. Полип обычно достигает одного, реже – двух сантиметров, затем перестает расти. Но в дальнейшем происходит интраэпителиальная неоплазия низкой степени, провоцирующая переход клеток из доброкачественных в злокачественные.
Этот тип кистозных структур образуется в разных отделах, например, в ободочной кишке. Но чаще формируется в толстом кишечнике, поскольку здесь больше железистой ткани для ее развития. Поверхность нароста гладкая и плотная.
Опасность тубулярной аденомы толстой кишки в том, что у нее редко бывают специфические признаки. Новообразование обычно не увеличивается в размерах настолько, чтобы спровоцировать неприятные ощущения. Пациент может ни о чем не догадываться, в то время как начнется злокачественная трансформация.
Следите за следующими симптомами, даже если они кажутся слабо выраженными:
- постоянные сбои в деятельности пищеварительной системы (частый запор, диарея либо эти состояния чередуются);
- болевой синдром в области брюшной полости, усиливающийся при попытке дефекации;
- метеоризм, частое вздутие;
- в области заднего прохода появляется чувство жжения, зуда;
- при увеличении размеров уплотнения в кале обнаруживается слизь или кровь;
- крупные опухоли провоцируют ощущение инородного предмета в брюшной полости. Но в случае с тубулярной структурой этот симптом появляется редко.
Главной причиной развития патологии считают неправильное питание. Если в вашем рационе преобладают белки и жиры животного типа, это приводит к нарушениям метаболизма. В первую очередь речь идет о красном мясе. При недостаточном потреблении клетчатки также нарушается пищеварительный процесс. Если вы едите мало овощей и фруктов, это негативно влияет на проходимость кишечника. Чем хуже он работает, тем выше риск истончения эпителиальной ткани. А это провоцирует патологические изменения на слизистых оболочках.
Но неправильное питание не единственная причина. Спровоцировать разрастание аденомы могут следующие факторы:
- наследственная предрасположенность (если у кого-то из членов вашей семьи были полипы, вероятно, вы тоже не сможете избежать их появления);
- вредные условия (труда или проживания). Если по работе вам приходится иметь дело с вредными химическими соединениями, вероятность развития уплотнения будет высокой. К факторам риска относят жизнь в экологически неблагополучном регионе;
- вредные привычки (алкоголь и курение);
- заболевания системы пищеварения (прежде всего хронические);
- нарушение метаболических процессов и лишний вес;
- отсутствие физической активности, работа, которая предусматривает постоянное нахождение в сидячем положении.
Дисплазия – процесс, предшествующий появлению раковых клеток. В большей степени ему подвержена ворсинчатая аденома прямой кишки. Тубулярная обычно меняет ткани после того, как происходит изменение ее типа. Полип постепенно трансформируется в тубулярно-ворсинчатую аденому толстой кишки. Это связано с увеличением его размеров.
Необязательно одновременно с дисплазией развивается раковый процесс. Тубулярная аденома с дисплазией эпителия 1 – 2 степени хорошо поддается лечению. Это тот уровень, при котором выявляют незначительное увеличение базального слоя кишки или частичное размытие его границ. Наиболее тяжелая стадия – третья – предусматривает ярко выраженные изменения, при которых наступает рак.
Опухоли с умеренной дисплазией обычно не представляют серьезной угрозы. Их успешно лечат или наблюдают за происходящими изменениями. Тяжелая степень требует обязательного вмешательства, поскольку практически наверняка спровоцирует разрастание злокачественных клеток.
Врачам сложно диагностировать уплотнение на ранней стадии. Иногда оно присутствует в кишечнике человека на протяжении нескольких лет, и никак не проявляет себя. Обычно симптомы характерны для тубулярной аденомы толстой кишки с дисплазией.
Во время первичного осмотра врач путем пальпации определяет присутствие инородного тела. Для уточнения диагноза назначат несколько видов обследований:
- колоноскопия (использования эндоскопа для осмотра прямой кишки). В ходе исследования можно также удалить опухоль либо произвести забор материала для дальнейшей отправки на гистологическое исследование;
- ирригоскопия – рентген, который делают с применением контрастного химического реагента. Процедура позволяет установить любые отклонения от нормы на слизистых оболочках;
- биопсия необходима для того, чтобы исключить злокачественный характер тканей;
- общие и биохимические анализы крови и мочи.
Лечение тубулярной аденомы прямой кишки бывает только оперативным. Препараты не могут справиться с новообразованием или предотвратить увеличение степени дисплазии. Чтобы избежать рака, необходимо удалить опухоль.
Для проведения вмешательства выбирают один из нескольких методов воздействия. Если полип меньше 1 см в диаметре, его могут удалить при помощи холода, лазера. Но в большинстве случаев применяют электрокоагуляцию. Для операции используют эндоскоп, который вводят через задний проход до той части кишечника, где локализуется уплотнение. С помощью электрического тока врач прижигает ножку и удаляет его. Этот метод задействуют при тубулярных полипах в толстом отделе кишечника.
Чтобы избежать злокачественной трансформации, могут назначить резекцию внутреннего органа. В процессе производят иссечение тканей, если полип одиночный. При множественных структурах провести операцию невозможно. После хирургического вмешательства могут удалить часть кишки. Процесс выздоровления будет длительным и болезненным для пациента. К тому же, не исключается повторное разрастание аденомы. Поэтому потребуется постоянно проходить плановые осмотры.
При подтвержденном злокачественном процессе могут удалить внушительную часть того отдела кишечника, где обнаружен рак. Это нужно для предотвращения метастазов. В дальнейшем пациенту устанавливают искусственный внутренний орган для выведения остатков переваренной пищи.
В большинстве случаев прогноз на лечение будет благоприятным. Чаще всего это характерно когда аденому выявили на ранней стадии, и дисплазия еще не перешла в последнюю форму. Чем раньше произвести удаление полипа, тем выше вероятность полного выздоровления. Тубулярная аденома с наиболее тяжелой степенью дисплазии практически наверняка спровоцирует разрастание злокачественных клеток. В этом случае прогноз на выживание зависит от успешности хирургического вмешательства и прочих методов лечения.
После операции существует риск развития кровотечений, поэтому пациенту необходимо следить за своим самочувствием. В течение всей жизни ему будет необходимо регулярно посещать врача, чтобы исключить риск рецидива. Вероятность повторного разрастания тканей колеблется в пределах 10%.
Меры профилактики этого типа доброкачественных опухолей заключаются в соблюдении принципов здорового питания. Необходимо употреблять большое количество овощей и фруктов, чтобы не испытывать дефицита клетчатки. Кроме того, важно не есть в большом количестве мясо (особенно красное). Чем старше человек, тем меньше животного белка ему требуется.
Для снижения риска развития тубулярных новообразований ведите активный образ жизни, занимайтесь спортом и избегайте вредных привычек. Если у вас есть заболевания пищеварительного тракта, не допускайте их перехода в хроническую форму. Постарайтесь оградить себя от воздействия опасных химических веществ, а также проходите плановые осмотры в больнице.
Аденома тубулярного типа – опасный вид доброкачественных полипов, который часто провоцирует развитие ракового процесса. Его сложно диагностировать на ранней стадии из-за слабо выраженной симптоматики. За это время увеличивается степень дисплазии, что способствует трансформации клеток в злокачественные.
Кандидат медицинских наук, врач маммолог-онколог, хирург
источник